Общая информация
Если верить статистике, то мигренью страдает минимум каждый десятый человек на планете.
Женщины болеют примерно вдвое чаще мужчин. Это связывают с циклическими гормональными изменениями при менструальном цикле. Обычно заболевание дает о себе знать до 30-35 лет, описаны случаи возникновения патологии и в детском возрасте.
Биомеханизм развития заболевания точно не известен. Существует несколько теорий возникновения боли и сопутствующей симптоматики, наиболее популярной из которых является нейроваскулярная. Согласно этой точке зрения, мигрень начинается на фоне активации ядра тройничного нерва, которая вызывает сначала спазм, а потом расширение сосудов головного мозга. В результате ткани вокруг артерий становятся отечными, что и приводит к появлению болей. Кроме того, патологический процесс связан с нарушением обмена серотонина.
Некоторые ученые считают, что боль возникает исключительно на фоне резкого спазма и последующего расслабления сосудов, в результате чего происходит отек тканей (сосудистая теория). Однозначно доказано, что риск развития заболевания существенно выше у женщин, а также у людей, чьи родители или близкие родственники также страдали мигренью.
Записаться на прием
Чем характеризуется мигрень с аурой
Ауру испытывают около 20% пациентов. Но только немногие говорят, что она возникает при каждом приступе. Самый типичный симптом ауры – это зрительные нарушения. Реже – расстройства органов чувств (покалывание, онемение, мурашки). Симптомы ауры разделяют на позитивные и негативные. В первом случае что-то ощущается, а во втором выпадают поля зрения или немеют руки. Еще одно свойство ауры – динамичность. То есть постепенное нарастание симптомов, а потом их постепенное спадание. Обычно ауру сменяет головная боль, но иногда аура появляется сама по себе.
Мигрень с аурой характеризуется следующими признаками:
- Два эпизода мигрени без ауры.
- Присутствие ауры на протяжении 1 часа и более до возникновения боли. При этом появляются следующие неврологические симптомы – один или несколько:
- визуальные нарушения – светобоязнь, мигание, черные пятна в поле зрения, мерцающие арки, линии, зигзаги, неправильное восприятие объектов в поле зрения;
- звуковые нарушения, в основном непереносимость любых звуков;
- проблемы с речью;
- чувственные нарушения – покалывание, жжение, онемение и др.;
- нарушение двигательных способностей, например резкое ослабление мышц с одной стороны тела.
Причины
Мигрень возникает на фоне действия различных внешних и внутренних причин (триггеров), каждая из которых может вызвать очередной приступ:
- умственное и психоэмоциональное перенапряжение;
- постоянные сильные стрессы;
- нарушения сна, недостаточный отдых в ночное время;
- хроническое переутомление (умственное и физическое);
- курение;
- перенесенные травмы головы (даже много лет назад);
- чрезмерная для конкретного человека физическая нагрузка;
- гормональные всплески: период полового созревания, менструация («менструальная мигрень»), беременность;
- употребление продуктов, содержащих тирамин (шоколад, кофе, цитрусовые, орехи, сыр, копчености);
- употребление алкоголя, особенно слабоалкогольных напитков;
- резкие колебания атмосферного давления, перепады температуры воздуха;
- перенапряжение органов чувств: резкий звук, яркий свет, сильный неприятный запах и т.п.;
- пребывание в жарком или душном помещении и т.п.
Для каждого человека есть свои «опасные» факторы. Большинство из них можно вычислить, и в дальнейшем, по возможности, избегать.
Грусть и страх – частые причины мигрени
Однажды одна из пациенток заявила, что мигрень — подавленная грусть и страх. На терапию она обратилась по совершенно другим причинам, и долгое время я даже не знала, что у нее мигрень.
Некоторое время назад мы говорили об этом заболевании, изучая, при каких обстоятельствах оно появляется. Такое наблюдение помогает получить информацию о том, какие чувства боль может быть ответом.
Но это было около полугода назад. А теперь вот такое открытие. Все больше осознавая свои чувства и то, какую пользу имеет умение их переживать, эта женщина старалась наблюдать за ними и не упускать из виду.
Она заметила, что в прошлый раз мигрень появилась у нее сразу после того, как она почувствовала грусть. И окончательным доказательством для нее был тот факт, что, когда она не убежала от этого чувства и позволила себе почувствовать его, боль отступила.
Некоторое время мы работали над ее способностью переживать горе, от которого она “всегда” убегала и старалась его не чувствовать. Она очень боялась его, что не выдержит отчаяния, если допустит его, и всячески избегала, до такой степени, что порой ей было трудно понять, что она вообще его чувствует. И мигрень была одним из симптомов, которые маскировали и в то же время напоминали, что не все хорошо.
Симптомы
Приступ мигрени протекает по стандартному сценарию, состоящему из нескольких последовательных этапов.
- Продромальная (начальная) стадия. У человека начинает меняться настроение, появляется зевота и сонливость, или, наоборот, бессонница. Некоторые отмечают чувствительность к шуму и яркому свету. Иногда возникает небольшое онемение в одной из рук. Для большинства больных этих симптомов достаточно, чтобы знать – полноценный приступ мигрени на подходе. Длительность продромальной стадии составляет от нескольких часов до нескольких дней, она присутствует не у всех пациентов.
- Аура. Возникает на фоне спазмов сосудов головного мозга. Чаще всего проявляется в виде зрительных нарушений (вспышки в виде пятен, зигзагов или молний перед глазами, искажение контуров предметов, выпадение отдельных полей зрении). Реже возникают вкусовые или слуховые расстройства, проблемы с координацией движений и т.п. Аура наблюдается не у всех пациентов.
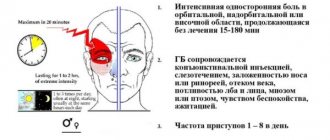
- Собственно приступ мигрени. В большинстве случаев проявляется односторонней головной болью, носящей пульсирующий характер. Она начинается с небольшого дискомфорта и постепенно набирает силу, становясь просто невыносимой. Движения, перемена положения тела, яркий свет и громкие звуки усиливают ощущения, вот почему больные стараются провести это время, лежа в затемненном помещении. На фоне головной боли многие пациенты отмечают тошноту, рвоту, болезненность в мышцах шеи и плеч, заложенность носа, слезотечение, озноб и даже повышение температуры. Длительность приступа индивидуальна и составляет от 2-3 часов до нескольких дней.
- Стадия разрешения. В это время головная боль проходит сама собой или после приема лекарственных препаратов. Многие пациенты сначала засыпают, но в течение суток после приступа могут ощущать слабость, вялость, головокружение и снижение настроения. Повышенная чувствительность к свету, звукам и запахам также проходит не сразу. Реже встречается противоположный вид стадии разрешения, при котором больные отмечают повышенную активность.
Что значит «мигрень с аурой»
Мигрень с аурой — расстройство, проявляющееся повторяющимися эпизодами обратимых локальных неврологических симптомов (аурой), обычно нарастающих в течение 5-20 минут и продолжающихся не более 60 минут.
«Аура» – это термин, под которым врачи понимают следующее:
- Зрительные нарушения
. Это могут быть линии, огни, пятна, мерцания. В тяжелых случаях – утрата зрения. Все проявления имеют обратимый характер. - Нарушения чувственного восприятия
. Кажется, что по телу ползают мурашки, человек ощущает покалывания, могут быть участки онемения. Все это тоже обратимо. - Расстройства речи
, которые тоже проходят вместе с приступом.
В 73% приступов мигрени с аурой головная боль начинается не после окончания ауры, а во время самой ауры и может сопровождаться другими симптомами мигрени — тошнотой (51%), фотофобией (88%) и фонофобией (73%) i Морозова О.Г. Мигрень: новые международные критерии постановки диагноза и принципы терапии, основанные на доказательной медицине и собственном клиническом опыте / О.Г. Морозова // Международный неврологический журнал. — 2021. — № 3 (81). — С. 131-138. . Бывает, что развивается паническая мигрень. Ее осложнения – это страх, тревога и др.
Мигрень с аурой и без протекает одинаково. Человек ощущает пульсирующую боль обычно в одной половине головы. Часто она сосредотачивается в глазном яблоке. Боль усиливается при движении, звуковых и световых раздражителях. Она может длиться от 4 часов до 3 дней. В это время невозможно вести привычный образ жизни. Человек хочет остаться один в темной и прохладной комнате, замереть, спрятаться под одеялом. Обычно пациенты описывают боль, как «распирает», «раскалывается», «вот-вот лопнет», «каждый звук как молотком по голове». И даже после приступа сохраняются последствия. Человек апатичен, он устал и разбит. Восстанавливаться можно не один день.
Виды патологии
Наиболее часто мигрень классифицируется в зависимости от наличия ауры и ее типа. Выделяют следующие виды заболевания:
- классическая мигрень: перед приступом боли возникает типичная аура со зрительными, слуховыми, обонятельными и другими нарушениями;
- мигрень без ауры: признаки возникают внезапно на фоне относительного благополучия; в остальном клиническая картина характерна для заболевания.
В зависимости от преобладающей симптоматики, выделяют следующие типы мигрени:
- глазная (офтальмическая): сопровождается классическими нарушениями зрения: блики, мерцания, засветки в определенных участках полей зрения;
- ретинальная: болезнь проявляет себя полной или частичной потерей зрения на один глаз из-за нарушения кровообращения в сосудах сетчатки;
- офтальмоплегическая: проявляется двоением в глазах, визуальными искажениями, опусканием века;
- базилярная: сопровождается головокружением, звоном в ушах, шаткостью при ходьбе, нечеткостью речи;
- гемиплегическая: характеризуется потерей чувствительности и расстройством двигательной функции одной из рук или руки и ноги с одной стороны;
- шейная: возникает на фоне нарушения кровотока в позвоночных артериях и сопровождается очень сильной головной болью;
- афатическая: боль сопровождается нарушениями речи, как при инсульте;
- абдоминальная: дополнительно проявляет себя сильными болями по всему животу, диареей, тошнотой и рвотой; эта форма очень часто встречается у детей;
- «обезглавленная»: пациент не ощущает головной боли, как правило, отмечаются только зрительные нарушения, при этом продромальный период и аура протекают типично.
Особняком стоит мигренозный статус. Это тяжелое состояние, при котором два или больше приступов следуют подряд с промежутком менее 4 часов между ними. К этому же виду относят боль, затянувшуюся более чем на 3 дня. На фоне мигренозного статуса у пациента появляется многократная рвота, не позволяющая нормально питаться, пить и принимать лекарства.
Как справиться с психосоматикой быстрее
Посмотрите видео от нашего психолога с опытом более 20 лет Ольги Копыловой. В нем она рассказывает, как формируется психосоматика:
Важны два момента: попасть в точную причину и правильно подобрать психологические техники. Если разбить всю работу по этапам, то целесообразнее идти таким путем:
- определить исходную ситуацию,
- конкретизировать корневую эмоцию (гнев, вина, стыд, горе — у каждого свое),
- подобрать подходящие психологические техники,
- проконтролировать правильность их выполнения,
- скорректировать эмоцию (выработать новые реакции на провокации).
Причем первый шаг по поиску причины вы можете сделать уже сегодня. Для этого пройдите наш тест:
Пройти тест
Пример: можно долго читать про запор — что это ментальные блоки, нелюбовь к себе. Но в 95% случаев он появляется в состоянии выбора, в подвешенном состоянии. Если у вас при этом есть базовое недоверие и тревожность, запор перерастает в хронический и обостряется в период выбора.
Следовательно, ситуации с выбором никогда не закончатся, но отношение к ним можно изменить психотерапевтическими способами.
Что делает большинство?
Изучают теорию, но улучшения не добиваются.
Дело в том, что самостоятельная работа со своим бессознательным требует большой подготовки.
Нужен ли специалист?
С ним просто будет быстрее. Самостоятельно справиться можно, но получается у единиц и за длительное время.
В нашей практике сроки варьировались от 1 консультации до года. Самые распространенные случаи — это:
- головная боль,
- ЖКТ (например, синдром раздраженного кишечника),
- гинекологические и мочеполовые проблемы (например, циститы и уретриты),
- легкие (к примеру, бронхиты),
- различные аллергии,
- детские болезни через родителей и другие.
Как видите, психосоматика мигрени у женщин вполне поддается работе и корректировке. Если на этом пути вам потребуется опытный специалист, то узнать о работе вместе с нами можно здесь. Здоровья вам и психологического комфорта!
Диагностика
Головная боль у пациента имеет характерные особенности, по которым можно сразу же заподозрить мигрень. Для диагностики врач использует следующие методы:
- сбор жалоб и анамнеза для выяснения характера боли; особое внимание уделяется: времени начала и окончания приступа;
- провоцирующим факторам;
- характеру боли;
- отсутствию или наличию ауры, ее симптомам;
- самочувствию после приступа;
При необходимости назначаются дополнительные обследования и консультации узких специалистов. Диагноз мигрень ставится методом исключения, когда не выявлены другие причины головной боли.
Записаться на прием
Лечение
Лечение мигрени делится на два направления:
- облегчение состояния пациента во время приступа;
- предупреждение появления новых приступов.
Помощь при приступе
При первых признаках надвигающегося приступа мигрени необходимо как можно быстрее устранить все факторы, которые могут усилить боль:
- выключить свет и телевизор, закрыть шторы;
- максимально устранить источники посторонних звуков;
- обеспечить доступ свежего, прохладного воздуха;
- лечь в постель.
Для предупреждения и снятия непосредственно болевых приступов используются обезболивающие препараты различных групп:
- анальгетики и нестероидные противовоспалительные средства (анальгин, ибупрофен, индометацин и их аналоги): используются при легких приступах, которые не оказывают влияния на повседневную жизнь человека;
- комбинированные средства (кодеин, темпалгин, солпадеин): назначаются при умеренных приступах, незначительно влияющих на жизнедеятельность;
- препараты триптанового ряда (амигренин, сумамигрен, зомиг и другие) используются, если приступы мешают нормальной жизни;
- гормональные препараты (дексаметазон): применяются при тяжелых и длительных мигренях в комбинации с другими лекарствами.
Дополнительно могут использоваться противорвотные средства (метоклопрамид, церукал).
Домашние способы предотвращения приступа мигрени применяются в качестве дополнения к основной терапии. Многим пациентам помогают:
- холодный компресс на лоб;
- втирание эфирных масел в область висков;
- настой ромашки, мяты, мелиссы, лаванды и других трав, способствующих расслаблению;
- точечный массаж по акупунктурным точкам: у основания черепа, между бровями во впадине над переносицей, на тыльные стороны стопы (впадина между первым и вторым пальцами).
Важно помнить, что эти средства не заменяют собой основную терапию.
Лечение между приступами
Профилактика появления приступов ничуть не менее важна, чем купирование боли и тошноты. В настоящее время используются различные группы препаратов:
- бета-адреноблокаторы (пропранолол и средства на его основе);
- антидепрессанты (венлафаксин, милнаципран и т.п.): оказывают хороший эффект в лечении хронической боли, а также уменьшают проявления депрессии, характерные для больных с частыми приступами;
- противосудорожные препараты (депакин, топирамат): хорошо переносятся и заметно сокращают частоту обострений.
Лекарственные препараты используются:
- если обострения случаются чаще 2 раз в месяц;
- если приступы длятся более 48 часов;
- при сильной головной боли или наличии осложнений.
В остальных случаях достаточно общих профилактических мер.
Женская мигрень
Динамика распространенности мигрени у мужчин и женщин в разных возрастных группах представлена на рисунке 1. Четкое понимание гормональных влияний на течение мигрени имеет важное значение для ее лечения у женщин.
Мигрень в детском возрасте
Распространенность мигрени, а также особенности ее клинической картины и течения в детском и подростковом возрасте отличаются от таковых у взрослых. У мальчиков 4–7 лет распространенность мигрени выше, чем у девочек, у которых она обычно дебютирует при наступлении менархе. К моменту достижения подросткового возраста распространенность мигрени у девочек в 3 раза выше, чем у мальчиков. В целом у большинства женщин дебют мигрени приходится на возраст до 19 лет.
По сравнению со взрослыми у детей приступы мигрени обычно более короткие (1–48 ч), головная боль (ГБ) быстрее достигает пика своей интенсивности (обычно в течение 1 ч) и может быть двусторонней. У маленьких детей часто наблюдаются эквиваленты мигрени, такие как доброкачественное пароксизмальное головокружение, пароксизмальный тортиколис, циклическая рвота. Кроме того, у девочек приступы мигрени часто происходят в будние дни во время или после занятий в школе.
В целом в лечении мигрени у детей используются более консервативные подходы, чем у взрослых. Профилактика должна быть направлена, в первую очередь, на изменение образа жизни и контроль провокаторов. Стресс и переутомление являются одними из наиболее частых провокаторов мигрени у детей и подростков. В данной возрастной группе высокой эффективностью обладают методики биологической обратной связи и управления стрессом. В то же время около трети девочек с мигренью требуется назначение лекарственного лечения для контроля частоты приступов. В детском возрасте для профилактического лечения мигрени возможно использовать топирамат (особенно у девочек, страдающих лишним весом), препараты магния, амитриптилин и пропранолол.
Менструальная мигрень
Менструальный цикл – один из важных провокаторов приступов мигрени. Взаимосвязь между мигренью и менструацией наблюдается у 60% женщин репродуктивного возраста. Обычно данная взаимосвязь формируется постепенно на втором десятилетии жизни, у большинства женщин наличие приступа мигрени во время менструации становится очевидным к 35 годам.
Приступ мигрени может происходить до начала или во время менструации. При этом менструальные приступы мигрени обычно протекают более тяжело, они более длительные и могут быть устойчивы к анальгетикам. Кроме того, менструальные приступы зачастую резистентны к профилактическому лечению.
Менструальная мигрень представлена 2 формами: истинно менструальной и менструально-ассоциированной мигренью (табл. 1).
Истинно менструальная мигрень – относительно редкое состояние, которое наблюдается только у 10–14% женщин. Менструально-ассоциированная мигрень отмечается примерно у 50% женщин. При этом в дополнение к приступу мигрени в перименструальном периоде наблюдаются приступы мигрени и в другие дни месяца. Менструальный приступ зачастую протекает наиболее тяжело, с тошнотой, рвотой и значительным нарушением трудоспособности, однако у некоторых женщин особую проблему представляют собой и другие приступы, количество которых может быть очень велико. При купировании не связанных с менструацией приступов актуальным является стратифицированный подход, когда выбор препарата определяется тяжестью приступа. Если у пациентки возникают тяжелые приступы, при которых ее трудоспособность существенно нарушена, следует принимать триптаны.
По определению, менструальная мигрень – это всегда мигрень без ауры. Однако у таких пациенток могут наблюдаться и приступы мигрени с аурой в другие дни цикла. Этот факт необходимо учитывать при подборе профилактической терапии.
В основе патогенеза менструальной мигрени лежит повышенная чувствительность к нормальным колебаниям уровня эстрогенов на протяжении менструального цикла. На рисунке 2 показана обратная корреляция между вероятностью наступления приступа мигрени и концентрацией продуктов деградации эстрогенов в моче.
Лечение менструальной мигрени представляет значительные сложности. У многих пациенток такой приступ недостаточно хорошо купируется анальгетиками, даже триптанами, интенсивность боли быстро нарастает, присоединяется рвота, а сам приступ может длиться дольше, чем обычно (до 3–4 дней). За это время пациентка принимает большое количество анальгетиков, которые приносят в лучшем случае кратковременное облегчение. Именно поэтому у целого ряда пациенток с менструальной мигренью появляется необходимость в профилактическом лечении, даже если количество и тяжесть других приступов мигрени невелики. В некоторых ситуациях профилактическое лечение необходимо проводить даже пациенткам с истинно менструальной мигренью. Это означает, что пациентка вынуждена в течение долгого времени ежедневно принимать лекарственные препараты для снижения тяжести приступа мигрени, который происходит только 1 р./мес.
Критически важное значение в данной ситуации имеет ведение дневника ГБ на протяжении не менее 3 мес. Это позволит не только установить взаимосвязь с менструацией, но и оценить эффективность и количество используемых анальгетиков, а также общую частоту приступов.
В случае недостаточной эффективности обезболивания, а также высокой частоты приступов (при необходимости приема анальгетиков чаще 2 дней в неделю) показано профилактическое лечение с использованием традиционных для мигрени нелекарственных и фармакологических подходов. Целью такой терапии является снижение частоты приступов мигрени, а также их длительности и интенсивности, что особенно актуально для приступа мигрени в менструальный период.
Однако даже в случае эффективности профилактической терапии тяжесть менструального приступа ГБ может оставаться значительной. В случае если именно менструальный приступ мигрени представляет собой особую проблему для пациентки, существует возможность проведения мини-профилактики. Ее проведение имеет смысл у пациенток с регулярным менструальным циклом и задокументированной в дневнике взаимосвязью с менструацией. Это позволит заранее предсказать день начала приступа.
Для мини-профилактики в настоящее время используются гормональные и негормональные средства. Для предотвращения менструального приступа некоторые анальгетические препараты принимаются на протяжении всего перименструального периода. С этой целью могут использоваться напроксен (550 мг 2 р./сут), ацетилсалициловая кислота (500 мг 2 р./сут) или мефенамовая кислота (500 мг 3 р./сут). Начинать прием препарата следует за 2–4 дня до менструального приступа мигрени и до 3-го дня менструации. Так как эффективность такой профилактики невысока, можно испробовать различные препараты для подбора наиболее подходящего. Этот способ в первую очередь можно рекомендовать пациенткам, у которых менструация сопровождается болями в животе.
Триптаны обладают значительно более высокой эффективностью в рамках мини-профилактики, однако для предотвращения менструального приступа ГБ необходимо принимать значительное количество лекарства: суматриптан (25 мг 3 р./сут), наратриптан (1 мг 2 р./сут), золмитриптан (2,5 мг 2 р./сут). Препарат принимают на протяжении 5–6 дней, начиная прием за 2 дня до ожидаемого приступа мигрени.
Так как провокатором менструального приступа мигрени является нормальное падение уровня эстрогенов во второй фазе менструального цикла, его стабилизация на протяжении всего цикла представляется эффективным методом профилактики болезни. Гормональные методы профилактики направлены на предотвращение снижения уровня эстрогенов в лютеиновую фазу менструального цикла и могут быть предложены пациенткам с резистентными к лечению менструальными приступами мигрени и отсутствием противопоказаний к применению таких методов. Более подробная информация о применении гормональных препаратов при мигрени приведена в следующем разделе.
В результате многолетних исследований в сфере гормональных методов мини-профилактики менструальных приступов мигрени был сделан вывод о предпочтительности использования комбинированных оральных контрацептивов (КОК) по особой схеме. Использование трансдермальных препаратов эстрогена на протяжении перименструального периода было признано менее эффективным.
В настоящее время пациенткам с тяжелыми приступами менструальной мигрени можно рекомендовать прием КОК с использованием только активных таблеток (прием без перерыва на 7 дней или пропуск неактивных таблеток). Препарат обычно принимается на протяжении 4-x циклов (84 дня), затем делается перерыв на 7 дней. Таким образом удается предотвратить 3 из каждых 4-x менструальных приступов. С этой целью используются монофазные низкодозированные (предпочтительно микродозированные) КОК.
Использование оральных контрацептивов при мигрени
Многие пациентки с мигренью принимают КОК с целью контрацепции, а также для лечения эндометриоза, дисменореи, обильных менструальных кровотечений или акне. Наиболее часто используемые препараты содержат комбинацию этинилэстрадиола и прогестина. Такие препараты блокируют овуляцию и изменяют естественную динамику уровня эстрогенов. По этой причине КОК могут оказать различное влияние на течение мигрени.
В монофазных КОК все активные таблетки содержат одинаковое количество эстрогенов и гестагена. Низкодозированные КОК (с содержанием этинилэстрадиола менее 35 мкг) могут использоваться у большинства женщин с мигренью. Противопоказаниями к назначению эстрогенов служат наличие мигрени с аурой, нарушений свертываемости крови, сахарный диабет, артериальная гипертензия, а также курение. Таким образом, КОК могут назначаться пациенткам с мигренью без ауры, не имеющим факторов риска ишемического инсульта. Это связано с тем, что у пациенток с мигренью без ауры риск ишемического инсульта и венозного тромбоза не превышает этот риск у женщин, не страдающих мигренью. Риск инсульта у молодых женщин в возрасте 25–29 лет составляет 2,7 на 10 тыс. женщин. Прием КОК повышает данный риск до 4. В то же время при мигрени с аурой риск инсульта в случае применения КОК повышается в 8 раз. У пациенток, страдающих мигренью с аурой, в случае сочетания курения и приема КОК риск инсульта повышается в 34 раза. В этой связи мигрень с аурой является противопоказанием для приема КОК.
После начала приема КОК необходимо тщательно мониторировать частоту приступов мигрени в течение первого месяца применения. В случаях учащения мигрени, усиления тяжести приступов или появления симптомов ауры КОК необходимо отменить.
Использование КОК для профилактики мигрени не может быть рекомендовано. Однако, как указано выше, КОК могут использоваться для мини-профилактики менструальных приступов мигрени. С этой целью предпочтительно использовать микродозированные КОК с содержанием этинилэстрадиола менее 30 мкг.
Мигрень во время беременности и лактации
В период беременности у 50–70% женщин наступает улучшение течения мигрени без ауры. Приступы мигрени становятся мягкими, крайне редкими, а у многих пациенток полностью прекращаются. Улучшение наступает после окончания I триместра, начиная с 12–14 нед. беременности (рис. 3). Это связано с тем, что к началу II триместра стабилизируется уровень эстрогенов – он повышается в 6 раз, а его колебания прекращаются. Мигрень с аурой во время беременности прекращается реже – приблизительно у 40% пациенток.
У пациенток с мигренью вопросы планирования беременности имеют важное значение. К моменту наступления беременности необходимо обеспечить максимальный контроль над количеством приступов мигрени. Для целого ряда пациенток это требует предварительного проведения профилактического лечения с целью урежения приступов мигрени, а также отмены анальгетиков. На время проведения такого лечения необходимо донести до пациентки необходимость соблюдения мер контрацепции. В случае невозможности прекращения профилактической терапии после достижения оптимальной частоты приступов необходимо заменить все используемые препараты на препараты, разрешенные к приему в период беременности.
В период подготовки к беременности необходимо обучить пациентку методам нелекарственного контроля ГБ. Это позволит свести к минимуму необходимость приема обезболивающих препаратов и лекарств для профилактического лечения мигрени в период беременности.
Купирование приступов мигрени во время беременности
Подбор лекарственной терапии для пациенток c мигренью в период беременности вызывает значительные сложности. В идеальной ситуации использование лекарственных препаратов необходимо свести к минимуму, особенно на ранних сроках беременности с целью минимизации риска для развития плода.
В то же время тяжесть мигрени особенно высока на протяжении I триместра беременности. В этот период течение мигрени может стать даже более тяжелым, чем до момента зачатия. Развернутые некупированные приступы мигрени зачастую сопровождаются тошнотой, рвотой и приводят к страданиям и развитию обезвоживания, особенно у пациенток с ранним гестозом.
В период беременности минимизация количества принимаемых лекарств становится приоритетом. Необходимо рекомендовать использование ступенчатого подхода, начиная с нелекарственных методик для легких приступов и приступов средней тяжести. Лекарственные препараты рекомендуется принимать в самом начале приступа только в случае быстрого нарастания интенсивности боли и нарушения трудоспособности.
Тошнота – часто встречающийся симптом во время беременности, особенно в I триместре. В этот период наблюдается наиболее тяжелое течение приступов мигрени с наибольшей вероятностью развития тошноты и рвоты во время приступа ГБ. Обезвоживание, которое может наступить в результате многократной рвоты у беременных пациенток, в свою очередь является провокатором приступов мигрени.
Для уменьшения выраженности тошноты и предотвращения рвоты во время приступа мигрени пациенткам следует избегать сильных запахов и пить больше жидкости, например, соки, разведенные водой в пропорции 1:1. Чувство тошноты также можно уменьшить, съедая легкоусваиваемую пищу, например, сухое печенье, яблочное пюре, бананы, рис, макароны, имбирь. Эффективным средством является витамин B6 в дозе 30 мг/сут. В случае выраженной тошноты необходимо использовать лекарственные препараты. Предпочтение отдается препаратам с категорией безопасности В (метоклопрамид, ондансетрон).
Напитки, содержащие кофеин (кофе, кола, сладкий чай), могут облегчить ГБ. При несильной ГБ также эффективны короткая прогулка, плавание, мягкая музыка, теплая грелка, упражнения на растяжение мышц шеи, релаксационные упражнения, дыхательная гимнастика. При первых симптомах ауры или в начале ГБ рекомендуется попытаться заснуть. Кроме того, релаксация и занятия по методике биологической обратной связи (БОС) в самом начале приступа мигрени эффективны у 75% беременных женщин.
Частота регулярного использования лекарственных препаратов для купирования приступов мигрени не должна превышать 2 дня в неделю в целях снижения риска развития лекарственно-индуцированной ГБ. Набор препаратов, которые используются для купирования приступов мигрени в период беременности, значительно ограничен. Несмотря на то, что в целом парацетамол менее эффективен для купирования острого приступа мигрени, чем ацетилсалициловая кислота и нестероидные противовоспалительные препараты (НПВП), его безопасность в период беременности более высока.
Прием НПВП на ранних сроках беременности связан с повышением риска прерывания беременности, перинатальной смертности и задержки внутриутробного развития. По этим причинам использование НПВП должно быть ограничено II триместром. Ацетилсалициловая кислота в анальгетических дозах также рекомендуется к использованию только во II триместре.
Кофеин является важным дополнением к анальгетикам, обладает способностью усиливать их анальгетический эффект. Среди комбинированных анальгетиков в период беременности предпочтение отдается препаратам с содержанием только парацетамола и кофеина. Кроме того, к простому анальгетику можно добавить напиток с содержанием кофеина (табл. 2).
Триптаны являются наиболее эффективными анальгетиками для купирования приступов мигрени. Безопасность их использования во время беременности оценивается по регистрам беременности. Наибольший объем данных собран для суматриптана. Сведений, свидетельствующих о повышении риска врожденных мальформаций при его использовании, не получено. В то же время накоплен недостаточный объем данных для формирования официальных рекомендаций.
В настоящее время широкое использование триптанов в период беременности не рекомендуется, кроме применения у пациенток (на основании рекомендаций экспертов), у которых наблюдаются тяжелые приступы мигрени, приводящие к серьезному нарушению трудоспособности и рвоте.
Использование анальгетиков с содержанием кодеина нежелательно вследствие возможности развития запоров и тошноты. Запрещены к использованию у беременных женщин препараты, содержащие фенобарбитал.
Согласованное с пациенткой расписание последующих визитов позволит ей придерживаться четкого плана лечения, а также даст возможность врачу вовремя назначить курс профилактического лечения мигрени в случае необходимости. С целью мониторинга частоты ГБ и эффективности используемых анальгетиков пациентке необходимо вести дневник ГБ, фиксируя информацию об использовании нелекарственных методов, частоте, тяжести и длительности приступов ГБ, наличии приступов других форм ГБ. Это позволит определить степень соблюдения рекомендаций и необходимость профилактического лечения.
Профилактическое лечение мигрени во время беременности
Неврологу необходимо своевременно выявить группу пациенток, которой профилактическое лечение мигрени необходимо. Сохранение частых приступов мигрени к 10–12 нед. беременности свидетельствует о большой вероятности сохранения ГБ на всем ее протяжении.
Профилактическое лечение мигрени необходимо провести пациенткам в случаях:
- высокой частоты приступов (более 2 дней в неделю) вследствие высокого риска формирования лекарственно-индуцированной ГБ;
- наличия тяжелых или длительных приступов;
- значительного нарушения трудоспособности;
- развития обезвоживания и недостаточного усвоения питательных веществ;
- плохого ответа на принимаемые разрешенные анальгетики.
Высокой эффективностью обладают техники управления болью (релаксация, методы БОС и управления стрессом), адаптация образа жизни с целью контроля провокаторов приступов, а также дозированная физическая нагрузка. Пациенткам со скелетно-мышечной патологией необходимо рекомендовать регулярное выполнение специальной гимнастики, а также курс массажа или мануальной терапии на ранних сроках беременности.
Наилучшим сочетанием эффективности и безопасности в лечении мигрени у беременных женщин обладают β-блокаторы. Благодаря широкому использованию пропранолола в лечении артериальной гипертензии в период беременности для этого препарата накоплен значительный объем данных относительно безопасности. Пропранолол считается препаратом первого выбора для профилактической терапии мигрени в этот период. С осторожностью препарат должен использоваться у пациенток с бронхиальной астмой, склонностью к артериальной гипотензии и брадикардии. Дозу β-блокаторов необходимо постепенно снижать на протяжении последних недель беременности (начиная с 36 нед.).
Трициклические антидепрессанты обладают высокой эффективностью в профилактическом лечении мигрени. В то же время есть данные о возможном тератогенном воздействии амитриптилина. Селективные ингибиторы обратного захвата серотонина не рекомендованы к использованию вследствие значительно более низкой эффективности по сравнению с эффективностью трициклических антидепрессантов. В то время как использование антидепрессантов во время беременности необходимо для лечения выраженных аффективных расстройств, их использование у пациенток с мигренью, не страдающих депрессией, ограничено ввиду небольшого риска развития тератогенного эффекта, связанного с приемом большинства антидепрессантов на разных сроках беременности. В дополнение к вышеуказанным препаратам рекомендовано использование магния.
Рекомендации по профилактическому лечению мигрени во время беременности приведены в таблице 3.
Мигрень во время лактации
Несмотря на то, что хроническая ГБ во II и III триместрах беременности у большинства женщин не носит интенсивный характер, она обычно возобновляется после родов. Грудное вскармливание позволяет отложить момент возврата ГБ, поэтому грудное вскармливание необходимо поощрять. Таким пациенткам нужно предоставить информацию о безопасном использовании лекарств в этот период.
В период грудного вскармливания необходимо использовать анальгетики для купирования приступов умеренной и высокой интенсивности не чаще 2 дней в неделю.
Некоторые препараты, например, парацетамол и ибупрофен, могут использоваться кормящей матерью вне зависимости от времени кормления. В случае использования небезопасных препаратов грудное молоко необходимо сцеживать на протяжении нескольких часов после их приема, а для кормления использовать заранее сохраненное молоко.
Информация об использовании анальгетиков в период лактации приведена в таблице 4.
Безопасность триптанов во время лактации до сих пор изучена неполностью. Однако собранные на сегодняшний день данные не позволяют говорить об их возможном вреде для ребенка. Американская академия педиатров разрешает использование суматриптана в период лактации. Для других триптанов, а также дженерических препаратов суматриптана накоплен недостаточный объем данных о безопасности использования в период грудного вскармливания. В случае приема таких препаратов необходимо сцеживать молоко как минимум в течение 4 ч после их приема.
В случае недостаточной эффективности нелекарственных подходов пациенткам с частыми или тяжелыми приступами мигрени необходимо подобрать схему лекарственной терапии.
Пропранолол и тимолол обладают более высокой эффективностью в лечении мигрени, безопасность их использования во время лактации изучена достаточно хорошо. По этим причинам пропранолол является препаратом первого выбора для лечения мигрени в период лактации. Совместим с грудным вскармливанием прием вальпроевой кислоты. Другие противоэпилептические препараты не рекомендуется использовать для профилактического лечения мигрени во время лактации вследствие отсутствия убедительных данных об их безопасности. Использование антидепрессантов с целью профилактического лечения мигрени в этот период крайне нежелательно.
Рекомендации по профилактическому лечению мигрени в период грудного вскармливания представлены в таблице 5.
Лекарства для профилактического лечения мигрени необходимо принимать перед самым длительным перерывом в кормлении ребенка (в идеальном случае – перед самым длительным периодом сна младенца).
Мигрень в период менопаузы
Течение мигрени обычно облегчается с возрастом. Однако это происходит только у примерно трети женщин, чаще у тех пациенток, у которых наблюдалась менструальная мигрень. В то же время в период перименопаузы, когда менструальный цикл становится нерегулярным, у многих женщин наблюдается ухудшение течения мигрени. Этот период может длится более 10 лет. В это время отмечаются нерегулярные колебания уровня гормонов и постепенное его снижение, что может привести к появлению таких симптомов, как утомляемость, бессоница, раздражительность, приливы, снижение либидо и нарушение концентрации внимания. Ухудшение течения мигрени может сигнализировать о начале перименопаузы и делает лечение более трудной задачей.
Некоторые женщины используют заместительную гормональную терапию для лечения симптомов менопаузы. С этой целью могут применяться препараты эстрогенов. Воздействие такого лечения на мигрень может быть разным. В случае ухудшения течения мигрени по аналогии с применением КОК необходимость терапии нужно пересмотреть. В целом ухудшение течения мигрени несколько реже происходит при применении трансдермальных препаратов эстрогенов вследствие создания более стабильной физиологической концентрации гормонов, чем при использовании таблетированных препаратов.
Мигрень в пожилом возрасте
Появление мигрени после 60 лет является крайне необычным фактом и требует дополнительного обследования пациентки для исключения вторичных причин ГБ, частота которых составляет около 30%.
Мигрень у пожилых женщин может сопровождаться аурой, также распространены приступы, протекающие в виде ауры без ГБ («обезглавленная мигрень»). Такие приступы требуют дифференциального диагноза с транзиторными ишемическими атаками.
Наличие коморбидных заболеваний и прием большого числа препаратов для лечения соматических заболеваний зачастую затрудняют лечение мигрени у пожилых женщин. В то же время профилактика мигрени у пациенток с ишемической болезнью сердца имеет особенно большое значение вследствие того, что триптаны данным пациенткам противопоказаны. В этом случае, а также при артериальной гипертензии β-блокатор может быть препаратом первого выбора для профилактического лечения мигрени. Несмотря на высокую эффективность трициклических антидепрессантов, в данной возрастной группе назначение этих препаратов проблематично ввиду частого наличия противопоказаний. В целом все препараты для лечения мигрени должны назначаться в более низких дозах, чем у молодых женщин, для уменьшения риска нежелательных эффектов.
Заключение. Мигрень широко распространена в женской популяции. При этом существуют особенности ее течения в разные периоды жизни женщины. В последние годы были разработаны новые методы лечения мигрени на основе понимания особенностей ее патофизиологии у женщин разного возраста. Учет этих особенностей позволит оптимизировать методы купирования приступов мигрени и подобрать наиболее успешную профилактическую терапию.
Профилактика
Профилактика приступов мигрени – это не только правильно подобранная медикаментозная терапия, но и коррекция образа жизни пациента. Врачи рекомендуют:
- нормализовать сон: для нормального функционирования организма требуется не менее 8 часов ночного сна каждые сутки;
- минимизировать употребление продуктов, способных вызвать приступ, в особенности шоколада, специй, алкогольных напитков;
- исключить курение;
- придерживаться сбалансированного питания с обязательным завтраком и промежутками между приемами пищи не более 5 часов;
- соблюдать питьевой режим и употреблять не менее 1,5-2 литров чистой воды в сутки; в жару это количество может достигать 2,5-3 литров;
- наладить режим труда и отдыха, не допускать умственного и физического переутомления;
- максимально снизить уровень стресса;
- сделать привычкой легкие или умеренные физические нагрузки: плавание, ходьба, езда на велосипеде, йога, пилатес;
- своевременно выявлять и лечить хронические заболевания, в особенности остеохондроз шейного отдела позвоночника, атеросклероз и другие патологии, которые способствуют ухудшению кровотока в головном мозге.
Хороший эффект оказывает регулярное санаторно-курортное лечение общеукрепляющего характера, туристические поездки без экстремальной смены климата и часовых поясов.
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» готовы прийти на помощь при мигрени любой силы. Мы предлагаем каждому пациенту:
- индивидуальный подбор препаратов для купирования и профилактики приступов;
- обучение методам расслабления и самопомощи;
- сеансы общеукрепляющего массажа и лечебной физкультуры при отсутствии противопоказаний.
Лечение подбирается в соответствии с индивидуальными особенностями организма. Перед назначением конкретной схемы проводится полное обследование пациента, позволяющее исключить иные причины головной боли.
Преимущества клиники
Медицинские оснащены в соответствии с современными стандартами диагностики и лечения заболеваний. Мы стараемся, чтобы каждому пациенту было комфортно в стенах клиники и предлагаем:
- консультации врачей различных специальностей;
- информативные методы инструментальной, функциональной и лабораторной диагностики;
- индивидуальный подбор схемы лечения;
- комплексное воздействие на организм с использованием не только препаратов, но и дополнительных методов: физиотерапия, массаж, ЛФК, мануальная терапия и т.п.
Прием ведется по предварительной записи, без очередей и длительного ожидания. Расположение центров позволяет с комфортом добраться до нас и автомобилистам и тем, кто передвигается на общественном транспорте.
Если приступы мигрени отравляют Вам жизнь, не терпите боль. Обратитесь к неврологам «Энергии здоровья». Вместе мы найдем способ избавить Вас от недуга.