Полинейропатия – заболевание, при котором поражается множество периферических нервов. Неврологи Юсуповской больницы определяют причину развития патологического процесса, локализацию и степень тяжести поражения нервных волокон с помощью современных диагностических методов. Профессора, врачи высшей категории индивидуально подходят к лечению каждого пациента. Комплексная терапия полинейропатий проводится эффективными препаратами, зарегистрированными в РФ. Они обладают минимальным спектром побочных эффектов.
В международном классификаторе болезней (МКБ) зарегистрированы следующие виды нейропатий в зависимости от причины и течения заболевания:
- воспалительная полинейропатия (код по МКБ 10 – G61) – это аутоиммунный процесс, который связан с постоянной воспалительной реакцией на различные раздражители преимущественно неинфекционной природы (включает в себя сывороточную нейропатию, синдром Гийена-Барре, заболевание неуточнённой природы);
- ишемическая полинейропатия нижних конечностей (код по МКБ также G61) диагностируется у пациентов с нарушением кровоснабжения нервных волокон;
- лекарственная полинейропатия (код по МКБ G.62.0) –заболевание развивается после длительного приёма некоторых препаратов или на фоне неправильно подобранных доз лекарственных средств;
- алкогольная полинейропатия (код по МКБ G.62.1) – патологический процесс провоцирует хроническая алкогольная интоксикация;
- токсическая полинейропатия (код по МКБ10 – G62.2) формируется под воздействием других токсических веществ, является профессиональным заболеванием работников химической промышленности или контактирующими с токсинами в лаборатории.
Полинейропатия, развивающаяся после распространения инфекции и паразитов, имеет код G0. Болезнь при росте доброкачественных и злокачественных новообразованиях зашифрована в МКБ 10 кодом G63.1. Диабетическая полинейропатия нижних конечностей имеет код по МКБ 10 G63.2. Осложнениям эндокринных заболеваний нарушений обмена веществ в МКБ-10 присвоен код G63.3. Дисметаболическая полинейропатия (код по МКБ 10 – G63.3) отнесена к полиневропатиям при других эндокринных болезнях и нарушениях обмена веществ.
Лечение
Обычно лечение дает положительные результаты при частичной атрофии. Однако с его помощью восстановить зрение полностью невозможно. Главная задача в этом случае – остановить прогрессирующую деградацию тканей и волокон, а впоследствии и снижение остроты.
Медикаментозным способом
Лекарственные препараты могут играть большую роль в терапии патологии. Как правило, в этом случае офтальмологи назначают своим пациентам следующие категории медикаментов:
- Препараты, расширяющие сосуды (Дибазол, Папаверин). Необходимы для восстановления нормального кровообращения.
- Улучшающие обмен веществ (Пирогенал). Способствуют рассасыванию и устранению патологических процессов.
- Стимулирующие восстановление тканей и волокон (витамины, Торфот, женьшень).
Хирургически
В запущенных стадиях полной или частичной деградации нерва применяют два типа хирургических операций:
- Пересадка тканей. В данном случае производится трансплантация здоровой ткани человека с хорошими капиллярами на место пораженных участков. В результате улучшается обмен веществ и циркуляция крови.
- Уменьшение оттока крови в здоровой ткани. Целью данной операции является перераспределение кровоснабжения. Часть здоровых сосудов перекрывается, в результате чего кровь отходит к пораженным участкам тканей.
В качестве дополнительной терапии применяются и аппаратные методы лечения:
- Магнитостимуляция. С помощью специального прибора, образовывающего магнитное поле, улучшается кровоснабжение, перенос кислорода и питание тканей.
- Кислородотерапия. Метод направлен непосредственно на улучшение обменных процессов и питание кислородом.
- Электрофорез. Способ предполагает расширение сосудов с целью улучшения обмена веществ, используя при этом ток небольшой силы.
- Лазерная терапия. Использует лазерные лучи для стимуляции работы пораженных участков.
- Ультразвук. Применяется для улучшения кровотока.
Классификация
В зависимости от локализации воспаления патологию делят на:
- Аксиальную, характеризующуюся поражением аксиального пучка с ухудшением центрального зрения и образованием скотом. Данная форма недуга регистрируется у большинства пациентов.
- Периферическую, при которой патологический процесс происходит в периферических структурах, сопровождаясь образованием подоболочечного содержимого, провоцирующего болезненные ощущения. При этом центральное зрение сохраняется, зато происходит сужение зрительного поля.
- Трансверсальную, начинающуюся как в периферических, так и в аксиальных структурах. В дальнейшем воспаление распространяется по всему нервному стволу, что может закончиться полной слепотой.
В зависимости от этиологии неврит подразделяют на такие типы:
- токсический, вызванный отравляющими веществами;
- параинфекционный, связанный с проникновением вирусной инфекции или последствиями вакцинации;
- аутоиммунный, обусловленный наличием аутоиммунных заболеваний;
- инфекционный, спровоцированный криптококковым менингитом, сифилисом, синдромом Лайма.
Болезнь может протекать в:
- Острой форме, для которой характерно стремительное начало и быстрая потеря зрения. Встречается при первичной форме неврита.
- Хронической форме, когда основная симптоматика нарастает медленно, с периодами ремиссии и обострения. Не исключено перетекание неврита из острой в хроническую форму.
Формы нейропатии в зависимости от преобладания симптомов
Классификация полинейропатии по МКБ 10 официально признана, но она не учитывает индивидуальных особенностей течения заболевания и не определяет тактику лечения. В зависимости от преобладания клинических проявлений заболеваний различают следующие формы полинейропатий:
- сенсорную – преобладают признаки вовлечения в процесс чувствительных нервов (онемение, жжение, боль);
- моторную – превалируют признаки поражения двигательных волокон (мышечная слабость, уменьшение объёма мышц);
- сенсомоторную – одновременно присутствуют симптомы поражения двигательных и чувствительных волокон;
- вегетативную – отмечаются признаки вовлечения в процесс вегетативных нервов: сухость кожи, учащённое сердцебиение, склонность к запорам;
- смешанную – неврологи определяют признаки поражения всех видов нервов.
При первичном поражении аксона или тела нейрона развивается аксональная или нейрональная полинейропатия. Если вначале поражаются шванновские клетки, возникает демиелинизирующая полинейропатия. В случае поражения соединительнотканных оболочек нервов говорят об инфильтративной полинейропатии, а при нарушении кровоснабжения нервов диагностируют ишемическую полинейропатию.
Полинейропатии имеют различные клинические проявления. Факторы, которые вызывают вызывающие полинейропатию, чаще всего сначала раздражают нервные волокна, вызывая симптомы раздражения, а затем приводят к нарушению функции этих нервов, вызывая «симптомы выпадения».
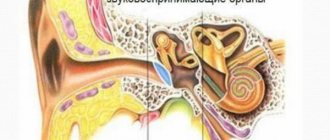
Строение глаза и зрительного нерва
Чтобы человек смог что-либо увидеть, свет, который отражается от всех предметов окружающего мира, должен попасть на рецепторы зрительного нерва (колбочки и палочки). Однако перед этим, он проходит через несколько структур глаза. Перечислим их, начиная с самой поверхностной:
- Конъюнктива – тонкая оболочка, которая покрывает веки и наружную поверхность глаза. Не имеет большого значения в передаче света, однако инфекционные процессы (конъюнктивиты) с нее могут переходить на нерв;
- Роговица – несколько выпуклая прозрачная пластинка, которая находится в передней части глаза. Лежит наиболее поверхностно (сразу под конъюнктивой);
- Зрачок и радужка – под роговицей находиться полость, заполненная жидкостью, а за ней радужка. Это часть имеет форму кольца. Отверстие внутри называется зрачком. Радужка может суживаться или расширяться, в зависимости от этого изменяется количество проходящего света;
- Хрусталик – это «линза» глаза, которая может менять свою форму с помощью ресничной мышцы (тела). Благодаря хрусталику, здоровый человек может одинаково четко видеть удаленные и ближние предметы;
- Стекловидное тело – желеобразная масса. Последняя структура, которая преломляет свет в глазу;
- Сетчатка – представлена палочками (отвечают за сумеречное зрение) и колбочками (воспринимают цвет). Это начальный отдел глазного нерва. Они формируют импульс и отправляют его дальше по зрительному пути.
Все эти структуры, в основном, питаются за счет сосудистой оболочки, которая располагается непосредственно за сетчаткой. Болезни частей глаза, которые проводят свет развиваются достаточно медленно и приводят к потере зрения только на поздних стадиях. Неврит протекает значительно быстрее и в первую очередь нарушает зрительную функцию.
Чтобы своевременно заподозрить воспаление глазного нерва, следует знать наиболее распространенные причины, которые могут приводить к этому состоянию
НЕВРОПАТИЯ СРАМНОГО НЕРВА (nervus (n) pudendus) — пудендоневропатия
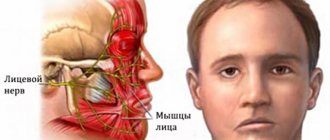
Нерв обеспечивает чувствительность в области ануса и промежности, отвечает за работу (иннервирует) мышц области промежности, пузырного (расположенного в мочевом пузыре) и уретрального (в мочеиспускательном канале) сфинктеров (мышц ответственных за удержание мочи).
Невропатия проявляется: односторонней болью в области промежности, иногда в передних её отделах: у женщин — в области влагалища, у мужчин — мошонки; иногда в задних отделах — в области ануса и прямой кишки (аноректальной), в копчике и ягодицах.
Помимо боли, в этих же областях могут возникать неприятные ощущения онемения, покалывания, жжения. Боль и неприятные ощущения усиливаются при сидении и уменьшаются в положении стоя.
Могут быть непродолжительные задержки мочеиспускания.
При осмотре никаких изменений в области промежности не обнаруживается.
Неврит зрительного нерва — описание, причины, диагностика.
Краткое описание
Неврит зрительного нерва (НЗН) — заболевание, характеризующееся быстрой (в течение нескольких дней), чаще обратимой потерей зрения, обусловленной демиелинизацией зрительного нерва; преобладающий возраст — 18–50 лет; преобладающий пол — женский.
Код по международной классификации болезней МКБ-10:
H46 Неврит зрительного нерва
Классификация • Интракраниальный — поражение внутричерепного отдела зрительного нерва • Ретробульбарный — процесс локализован позади глазного яблока • Ретробульбарный аксиальный — процесс локализован в макулопапиллярном пучке зрительного нерва • Ретробульбарный интерстициальный — с оболочек нерва распространяется вглубь по глиальным и соединительнотканным элементам • Ретробульбарный орбитальный — обусловлен воспалительным процессом в полости глазницы; локализуется в глазничной части зрительного нерва • Ретробульбарный поперечный — вовлечение в процесс волокон по всему поперечнику зрительного нерва.
Причины
Этиология • Идиопатический НЗН — этиология неизвестна • Рассеянный склероз • Вирусные инфекции (корь, ветрянка, эпидемический паротит, мононуклеоз, опоясывающий лишай, энцефалит) • Инфекционные заболевания ЦНС, придаточных пазух носа, глазницы • Гранулематозное воспаление (сифилис, туберкулёз, криптококкоз, саркоидоз) • Увеит • Грибковые инфекции. Клиническая картина • Резкое снижение остроты зрения (в течение часов или дней) одного или обоих глаз • Боль в области глазницы и надбровной дуги, особенно при движениях глаз • Центральный, парацентральный или дугообразный дефект полей зрения • Снижение цветового зрения • Снижение восприятия интенсивности света • Усиление симптоматики при повышении температуры тела (признак Утоффа) • Относительный афферентный зрачковый дефект (зрачок Маркуса Ганна: ослабление прямой реакции глаза на свет в результате нарушения афферентной иннервации глаза: зрачок исследуемого глаза, значительно сузившись при освещении другого глаза, при освещении несколько расширяется).
Диагностика
Методы исследования • Офтальмологическое обследование • МРТ или КТ головы и глазницы показана в атипичных случаях (неэффективность проводимой лекарственной терапии) или при отсутствии улучшения через 10–14 дней и отрицательных результатах других тестов.
Дифференциальная диагностика • Передняя ишемическая невропатия зрительного нерва • Гипертоническая невроретинопатия • Токсическая невропатия зрительного нерва • Опухоли глазницы, сдавливающие зрительный нерв, внутримозговая опухоль (развитие застойного диска зрительного нерва) • Врождённая невропатия зрительного нерва Лебера. Лечение • Антибактериальная терапия — антибиотики, сульфаниламиды • Для улучшения кровоснабжения — никотиновая кислота, пентоксифиллин • Дегидратационная терапия • Десенсибилизирующая терапия • ГК — местные инъекции, внутривенное введение, внутрь •• Преднизолон 1 мг/кг/сут 2 нед, затем снижение в течение 1–2 нед •• Пульс — терапия: метилпреднизолон 30 мг/кг в/в в течение 30 мин каждые 6 ч (всего 12 доз), затем преднизолон внутрь 1 мг/кг/сут 11 дней с последующим снижением дозы в течение 1–2 нед •• Метилпреднизолон 20 мг ретробульбарно с интервалами 1–5 нед.
Течение и прогноз • Зрительная активность начинает восстанавливаться через 2–3 нед после начала заболевания • Выздоровление в течение нескольких месяцев • Зрение часто возвращается к нормальному или почти нормальному уровню • У 74% женщин и 34% мужчин с НЗН в анамнезе в отдалённом периоде развивается рассеянный склероз.
Синонимы • Папиллит • Ретинит Лебера • Ретинопапиллит Лебера • Ретробульбарный неврит Сокращение. НЗН — неврит зрительного нерва
МКБ-10 • H46 Неврит зрительного нерва
Краткое описание
Неврит зрительного нерва (НЗН) — заболевание, характеризующееся быстрой (в течение нескольких дней), чаще обратимой потерей зрения, обусловленной демиелинизацией зрительного нерва; преобладающий возраст — 18–50 лет; преобладающий пол — женский.
Код по международной классификации болезней МКБ-10:
- H46 Неврит зрительного нерва
Классификация • Интракраниальный — поражение внутричерепного отдела зрительного нерва • Ретробульбарный — процесс локализован позади глазного яблока • Ретробульбарный аксиальный — процесс локализован в макулопапиллярном пучке зрительного нерва • Ретробульбарный интерстициальный — с оболочек нерва распространяется вглубь по глиальным и соединительнотканным элементам • Ретробульбарный орбитальный — обусловлен воспалительным процессом в полости глазницы; локализуется в глазничной части зрительного нерва • Ретробульбарный поперечный — вовлечение в процесс волокон по всему поперечнику зрительного нерва.
Профилактика
Многие профилактические мероприятия проводятся в домашних условиях. Соблюдение рекомендаций невролога и офтальмолога необходимо не только для предотвращения развития патологии, но и для уменьшения риска возникновения рецидива после лечения.
Врачебные рекомендации для пациентов и людей из группы риска:
- Строгий контроль уровня глюкозы в крови при сахарном диабете.
- Прием общеукрепляющих препаратов по назначению врача. Это Семакс и различные нейропротекторы.
- Контроль артериального давления при сосудистых заболеваниях головного мозга.
- Своевременное лечение острых и хронических инфекций.
- Отказ от алкоголя и курения.
- Правильное питание и отказ от жирной пищи.
После медикаментозной терапии офтальмологи назначают специальные методы ускоренного восстановления остроты зрения. Это может быть гимнастика при неврите для глаза, необходимая для улучшения кровоснабжения органа. При наличии факторов риска недуга необходимо периодически посещать врача и проходить обследования.
При соматических заболеваниях
Диабетическая полинейропатия (код в МКБ10 G63.2.) относится к наиболее распространенным и изученным формам соматических полинейропатий. Одним из проявлений заболевания является вегетативная дисфункция, которая имеет следующие признаки:
- ортостатическая артериальная гипотония (снижение артериального давления при смене положения тела с горизонтального в вертикальное);
- физиологические колебания частоты сердечных сокращений;
- нарушения моторики желудка и кишечника;
- дисфункция мочевого пузыря;
- изменения транспорта натрия в почках, диабетический отёк, аритмии;
- эректильная дисфункция;
- кожные изменения, нарушение потоотделения.
При алкогольной полинейропатии отмечаются парестезии в дистальных отделах конечностей, болезненность в икроножных мышцах. Одним из ранних характерных симптомов заболевания являются боли, которые усиливаются при надавливании на нервные стволы и сдавлении мышц. Позже развиваются слабость и параличи всех конечностей, которые больше выражены в ногах, с преимущественным поражением разгибателей стопы. Быстро развивается атрофия паретичных мышц, усилены периостальные и сухожильные рефлексы.
На поздних этапах развития патологического процесса снижается тонус мышц и мышечно-суставное чувство, развиваются следующие симптомы:
- расстройство поверхностной чувствительности по типу «перчаток и носков»;
- атаксия (неустойчивость) в сочетании с вазомоторными, трофическими, секреторными расстройствами;
- гипергидрозы (повышенная влажность кожных покровов);
- отёки и бледность дистальных отделов конечностей, снижение местной температуры.
Лечение
Тактика лечения зависит от причины, которая вызвала заболевание. Если выяснить ее не удается, проводится комплексная терапия. Больному показана госпитализация. В стационаре врач сможет контролировать состояние больного, корректировать лечение воспаления нервных тканей.
При вирусной инфекции назначаются противовирусные средства (Амиксин), бактериальную лечат антибиотиками широкого круга действия. Параллельно показано применение антигистаминных лекарств. Последствия отравления снимают дезинтоксикационными препаратами. Используется Гемодез.
Для снижения воспаления, отека применяются глюкокортикостероиды (Преднизолон, Дексаметазон). При существенном нарушении зрительной функции препараты вводятся шприцем за глазное яблоко.
Улучшению питания, нормализации поставки кислорода к головному мозгу и тканям зрительного нерва способствуют Актовегин, Трентал. Витамины PP, B1, B6 нормализуют обмен веществ.
Для улучшения передачи нервных импульсов назначаются ингибиторы холинэстеразы, например, Нейромидин.
Если зрительный неврит сопровождает рассеянный склероз, используются интерфероны (Экставиа, Бетаферон), Глатирамера ацетат, иммуносуппрессоры.
В период восстановления рекомендуется использование средств народной медицины. Несколько листиков алоэ срезают и кладут в холодильнике. Через три дня с них снимают кожицу, мелко нарезают. Добавляют по 5 г лекарственной очанки, цвета василька полевого, а также 200 г меда. Заливают получившуюся смесь 700 мл сухого красного вина, перемешивают, ставят на водяную баню на 40 минут, сцеживают. Пьют по одной столовой ложке до еды.
Причины возникновения неврита глазного нерва
Рассеянный склероз считается главной причиной поражения зрительного нерва. Это заболевание аутоиммунной природы, при котором защитные системы организма разрушают миелиновые оболочки нервов в центральной нервной системе. Разрушенный миелин замещается соединительной тканью. Возникают разнообразные неврологические расстройства. Неврит зрительного нерва может быть первым проявлением этого тяжелого недуга. Примерно у 15% пациентов, страдающих от этого заболевания, впоследствии обнаруживаются другие признаки рассеянного склероза.
Аутоиммунные заболевания нервной системы изучены недостаточно. Считается, что поражение миелиновых оболочек нервов возникает из-за влияния внутренних и внешних факторов, включая наследственную предрасположенность и хронические болезни. Определенные генные мутации, увеличивающие риск развития рассеянного склероза, передаются детям от родителей. Первые неврологические расстройства появляются в возрасте 18-35 лет. В дальнейшем заболевание прогрессирует и обуславливает возникновение тяжелых осложнений, негативно влияющих на качество и продолжительность жизни.
Другие причины
Нередко врачи диагностируют изолированное поражение зрительного нерва, не связанное с аутоиммунными процессами. Неврит может быть осложнением уже имеющихся хронических заболеваний.
Причины, не связанные с рассеянным склерозом:
- воспаление костей и мягких тканей глазницы, это периостит, флегмона и другие патологии, обусловленные размножением патогенных бактерий (инфекционные агенты могут попадать в область глазного яблока и вызывать неврит диска зрительного нерва);
- хронические и острые инфекционные процессы в области глазного яблока, речь идет о воспалении радужки, сетчатки, роговицы и других структур глаза;
- воспалительные заболевания головного мозга и его оболочек (поражение зрительного нерва может быть осложнением менингита или энцефалита);
- бактериальные и вирусные инфекции верхних дыхательных путей, вроде ангины и гайморита (при остром течении болезни первые признаки неврита появляются уже через 7-14 суток после возникновения инфекции);
- инфекция десен и корней зубов, включая периодонтит, особенно опасны воспалительные процессы в области верхней челюсти;
- системные инфекционные заболевания: боррелиоз, сифилис и герпес;
- отравление токсическими веществами, например, некачественный алкоголь, содержащий метанол, быстро разрушает нервные волокна глазного яблока (токсический неврит требует незамедлительного лечения);
- злокачественная или доброкачественная опухоль, сдавливающая разные отделы зрительного нерва;
- сосудистые заболевания головного мозга: геморрагический инсульт, ишемический инсульт, аневризма и гематома.
Врачам не всегда удается установить причину поражение нервных волокон. Идиопатический неврит диагностируется у 3% пациентов.
Факторы риска
Офтальмологам известны многочисленные болезни и особенности образа жизни, увеличивающие вероятность поражения нервных волокон глазного яблока. Наличие тех или иных форм предрасположенности к такой патологии должно быть основанием к проведению профилактики.
Основные факторы риска:
- Сахарный диабет. Увеличение концентрации глюкозы в крови приводит к повреждению мелких сосудов, доставляющих питательные вещества и кислород в нервы.
- Хронические аутоиммунные заболевания: нейросаркоидоз, нейромиелит и другие.
- Врожденное или приобретенное нарушение функций иммунной системы. Иммунодефицит способствует частому возникновению инфекций.
- Черепно-мозговая травма с повреждением структур глазного яблока и ушибом мозга.
- Вредные привычки. Алкоголь и вещества, содержащиеся в табаке, негативно влияют на центральную нервную систему.
- Неконтролируемый прием лекарственных веществ. Антибиотики могут провоцировать развитие неврита.
- Возраст и пол. Заболевание чаще диагностируется у женщин в возрасте от 20 до 40 лет. У детей болезнь может возникать после ветрянки или других инфекций.
- Неблагоприятный семейный анамнез. Если близкие родственники пациента страдали от аутоиммунных патологий, индивидуальный риск возникновения неврита увеличивается.
Профилактические мероприятия необходимо проводить как можно раньше, поскольку предрасположенность к недугу формируется в молодом возрасте.
Причины
Этиология • Идиопатический НЗН — этиология неизвестна • Рассеянный склероз • Вирусные инфекции (корь, ветрянка, эпидемический паротит, мононуклеоз, опоясывающий лишай, энцефалит) • Инфекционные заболевания ЦНС, придаточных пазух носа, глазницы • Гранулематозное воспаление (сифилис, туберкулёз, криптококкоз, саркоидоз) • Увеит • Грибковые инфекции. Клиническая картина • Резкое снижение остроты зрения (в течение часов или дней) одного или обоих глаз • Боль в области глазницы и надбровной дуги, особенно при движениях глаз • Центральный, парацентральный или дугообразный дефект полей зрения • Снижение цветового зрения • Снижение восприятия интенсивности света • Усиление симптоматики при повышении температуры тела (признак Утоффа) • Относительный афферентный зрачковый дефект (зрачок Маркуса Ганна: ослабление прямой реакции глаза на свет в результате нарушения афферентной иннервации глаза: зрачок исследуемого глаза, значительно сузившись при освещении другого глаза, при освещении несколько расширяется).
Неврит зрительного нерва – лечение
Представленное заболевание часто подвергается самостоятельной ремиссии, но терапия необходима обязательно
Важно установить, что спровоцировало оптический неврит – способы лечения зависят от возбудителя воспаления. Основными консервативными методами воздействия является использование антибактериальных и гормональных препаратов
В случае неэффективности этих средств назначаются иммуноглобулины и плазмаферез.
Антибиотики при неврите зрительного нерва
Если воспалительный процесс начался на фоне микробной инфекции, требуется применение подавляющих ее препаратов. Неврит зрительного нерва предполагает прием антибиотиков широкого спектра действия:
- Ампициллин;
- Эртапенем;
- Тикарциклин;
- Левофлоксацин;
- Амоксициллин;
- Ципрофлоксацин;
- Меропенем;
- Левомицетин;
- Моксифлоксацин и аналоги.
Запрещено использовать противомикробные средства с ототоксическим действием:
- Неомицин;
- Канамицин;
- Стрептомицин;
- Гентамицин.
Не назначаются антибиотики, когда вирус спровоцировал воспаление глазного нерва – лечение в такой ситуации требует применения соответствующих медикаментов:
- Фамцикловир;
- Циклоферон;
- Валацикловир;
- Панавир;
- Ацикловир;
- Фамвир;
- Валвир и другие.
Оптический неврит: лечение Преднизолоном – оптимальная доза
Базовым методом подавления воспалительного процесса является использование кортикостероидных гормонов. Это самый быстрый и эффективный способ, как лечить неврит зрительного нерва любой формы. Современная схема терапии включает одновременное выполнение инъекций 1 мл Дексаметазона (раствор концентрацией 0,4%) и внутренний прием Преднизолона.
Дозировка последнего указанного препарата подбирается индивидуально, начиная с 0,005 г 4-6 раз в сутки. Курс лечения Преднизолоном составляет 5 дней, но его количество должно постепенно снижаться до 0,001 г в 24 часа. Продолжительность осуществления инъекций Дексаметазона – 10-15 процедур. Параллельно необходимо капельно вводить дезинтоксикационные медикаменты (Реополиглюкин, Гемодез) и средства, улучшающие процессы микроциркуляции (Ницерголин, Трентал).
Дополнительно офтальмолог может порекомендовать уколы витаминов:
- тиамина;
- никотиновой кислоты;
- пиридоксина или комбинированных растворов.
Оптический неврит – пульс-терапия
Рассматриваемый способ воздействия используется редко, только при неэффективности базовых подходов или аутоиммунном происхождении патологии. Пульс-терапия в лечении оптического неврита заключается во внутривенном введении высоких доз кортикостероидных гормонов, например, Метилпреднизолона. Пациент получает от 0,5 до 1 г препарата каждые 6 часов на протяжении 3-5 дней. После полного подавления воспалительного процесса терапия постепенно переводится на стандартный режим.
Неврит зрительного нерва – лечение народными средствами
Из-за многообразия причин возникновения описываемого заболевания, его стремительного прогрессирования и опасных последствий, самостоятельно заниматься терапией строго запрещается. Любые народные методики разрешено применять исключительно после одобрения офтальмолога и под его регулярным наблюдением
Важно не прекращать консервативное лечение. Альтернативные способы могут служить только в качестве вспомогательной терапии
Компрессы для глаз
Ингредиенты:
- свежевыжатый сок из листьев алоэ – 1 ч. ложка;
- прохладная кипяченая вода – 5 ч. ложек.
Приготовление, применение
- Смешать компоненты.
- Пропитать полученным раствором ватные диски.
- Наложить их на глаза на 15 минут.
- Повторять манипуляцию 6-8 раз в сутки.
Мумие для лечения неврита зрительного нерва
Ингредиенты:
- чистая вода – 90 мл;
- свежевыжатый сок алоэ – 10 мл;
- мумие – 5 г.
Приготовление, применение
- Взболтать воду с растительным соком.
- Растворить в этой жидкости мумие.
- Закапать полученным средством оба глаза по 1 капле.
- Подержать веки закрытыми полминуты.
- Повторять 2 раза в сутки.
Лечебный сироп от неврита
Ингредиенты:
- зеленые сосновые шишки – 100 г;
- цветы и листья душистой руты – 50-70 г;
- лимон – 1 шт.;
- сахар – 1 стакан;
- вода – 2 л.
Приготовление, применение
- Смешать шишки, цветы и листья.
- Залить их кипятком.
- Добавить лимон, вымытый и разрезанный на 4 части (вместе с кожурой и косточками).
- Всыпать сахар.
- Полученную смесь вскипятить.
- Уменьшить интенсивность огня и варить сироп 30 минут.
- Накрыть средство крышкой, настоять треть часа.
- Процедить лекарство.
- Пить по 1 ст. ложке перед едой, 3 раза в день.
Диагностика
Начать обследование необходимо с посещения офтальмолога. Во время приема врач расспрашивает пациента о жалобах и изучает анамнестические данные для выявления факторов риска. Проводится оценка остроты зрения. Дополнительные признаки можно обнаружить только с помощью специальных обследований.
Офтальмологические исследования:
- Оценка цветового восприятия по специальным таблицам. Выявляется снижение яркости и интенсивности восприятия цвета. Это очень важный диагностический критерий в случае отсутствия объективных изменений в области дна глазного яблока.
- Оценка полей зрения с помощью специального аппарата. У больных обнаруживается выпадение полей зрения.
- Прямая офтальмоскопия — осмотр структур глазного дна с помощью ручного оптического прибора (офтальмоскопа). Выявляется экссудативный отек, кровоизлияние и атрофия тканей. При некоторых формах болезни изменения не обнаруживаются.
После проведения офтальмологических исследований пациенту может потребоваться консультация врачей другого профиля.
Неврологическое обследование
Консультация невролога также начинается с расспроса. Затем врач проводит оценку неврологического статуса пациента для поиска рефлекторных, когнитивных и психических изменений, свидетельствующих о наличии серьезной церебральной патологии. Дополнительные обследования помогают уточнить все особенности заболевания.
Проводимые исследования:
- Оценка зрительных вызванных потенциалов — объективный метод диагностики, позволяющий определить локализацию патологического процесса. К голове пациента в области затылочной коры больших полушарий мозга прикрепляют электроды для оценки электрической активности во всех участках нервных волокон. Во время сбора информации пациент смотрит на экран монитора для стимуляции активности в изучаемых зонах ЦНС.
- Ультразвуковое обследование глазного яблока и его нервных структур. Это безопасный и точный метод визуальной диагностики дает врачу возможность обнаружить отечность и атрофию тканей.
- Магнитно-резонансная томография головного мозга, в результате которой получают объемные изображения разных отделов мозга. МРТ помогает обнаружить даже незначительные изменения в органе, свидетельствующие о наличии демиелинизирующей, инфекционной или сосудистой патологии.
- Лабораторное обследование спинномозговой жидкости. Пункция с помощью иглы производится в поясничном отделе. С помощью ПЦР и серологических тестов материал проверяется на предмет инфекции, способной поражать различные структуры нервной системы.
Важную роль в обследовании играет дифференциальная диагностика, необходимая для исключения болезней с похожей на неврит симптоматикой. С этой целью больным назначается исследование сосудов сетчатки.
Наследственная и идиопатическая полинейропатия (код G60)
Наследственная полинейропатия – аутосомно-доминантное заболевание с системным поражением нервной системы и разнообразной симптоматикой. В начале заболевания у пациентов появляются фасцикуляции (видимые глазом сокращения одной или нескольких мышц), спазмы в мышцах голеней. Далее развиваются атрофии и слабость в мышцах стоп и голеней, формируется «полая» стопа, перонеальная мышечная атрофия, ноги напоминают конечности аиста».
Позднее развиваются и нарастают двигательные расстройства в верхних конечностях, возникают затруднения в выполнении мелких и рутинных движений. Выпадают ахилловы рефлексы. Сохранность остальных групп рефлексов различна. Снижается вибрационная, тактильная, болевая и мышечно-суставная чувствительность. У части пациентов неврологи определяют утолщение отдельных периферических нервов.
Различают следующие виды наследственных невропатий:
- сенсорная радикулопатия с расстройствами функций периферических нервов и спинальных ганглиев;
- атактическая хроническая полинейропатия – болезнь Рефсума.
- болезнь Бассена–Корнцвейга – наследственная акантоцитозная полиневропатия, обусловленная генетическим дефектом обмена липопротеидов;
- синдром Гийена–Барре – объединяет группу острых аутоиммунных полирадикулоневропатий;
- синдром Лермитта, или сывороточная полиневропатия – развивается как осложнение на введение сыворотки.
Невропатологи диагностируют и другие воспалительные полинейропатии, развивающиеся от укусов насекомыми, после введение сыворотки против бешенства, при ревматизме, при системной красной волчанке, узелковом периартериите, а также нейроаллергические и коллагенозные.