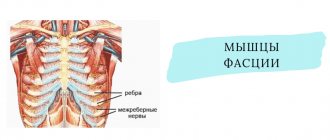
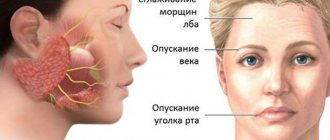
Невралгия тройничного и лицевого нерва
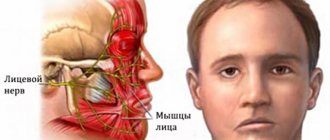
Невралгией называют заболевание, при котором происходит повреждение или компрессия тройничного нерва и/или его ответвлений. Это вызывает резкую пронзающую боль, которая возникают внезапно и приносит пациенту физический и психологический дискомфорт. Несмотря на то что термин «невралгия» дословно можно перевести как «боль в нерве», только болевыми ощущениями дело не ограничивается. Невралгия тройничного и лицевого нерва кардинально отличается по симптоматике. Лицевой нерв содержит по большей части двигательные волокна, поэтому невралгия приводит к дисфункции мимических мышц (степень зависит от тяжести болезни), а также может вызывать слезотечение, сухость глаз и частичную потерю вкуса. Болевые ощущения при невралгии лицевого нерва обычно сконцентрированы в области околоушной железы (пациент жалуется, что боль отдает в ухо), но боль может вообще отсутствовать. Именно из-за отсутствия боли некоторые специалисты используют понятие «невропатия», когда речь идет о поражении лицевого нерва. С тройничным нервом все ровно наоборот, поскольку он содержит множество чувствительных волокон.
Образ жизни и правила питания
Диета должна быть лишена продуктов, излишне раздражающих пищеварительную систему и вкусовые рецепторы.
К запрещенным продуктам относятся:
- приправы и пряности;
- соусы;
- копчености, соленые продукты;
- жареная пища;
- жирное мясо, сало;
- сладости;
- фастфуд;
- горячие блюда и напитки.
Не рекомендуется также есть очень твердую пищу – орехи, сухари. Твердые овощи и фрукты перед употреблением нужно измельчить до пюреобразного состояния или подвергнуть термической обработке.
Диета должна состоять из простых продуктов без излишков соли. Курить и пить алкоголь строго запрещено.
Симптомы невралгии
- Лицевая боль (прозопалгия). Характерный признак невралгии. Острая и внезапная, напоминающая удар тока. Обычно длится от 5 до 15 секунд, носит приступообразный характер и может проявляться в любой момент. В периоды ремиссии количество приступов сокращается. Чаще всего болевые ощущения возникают в области скул и нижней челюсти (как справа, так и слева), могут локализоваться практически на всех участках лица.
- Нарушение чувствительности. Тяжелая форма невралгии может привести к частичной или полной потере чувствительности кожных покровов.
- Нервный тик века (нистагм), спазмы и подергивание мимических мышц.
- Нарушение координации и моторики — более редкие проявления тяжелой формы заболевания.
- Головные боли, повышение температуры, озноб и слабость — синдромы, вызванные вирусами и инфекциями.
Причины возникновения
В отличие от неврита невралгия не является воспалительным заболеванием. Жар, повышение температуры, припухлость и прочие симптомы воспалительного процесса не связаны с данной болезнью. Однако при повреждении тройничного нерва при неврите вполне могут возникнуть болевые ощущения, подходящие под описание невралгии. Чтобы избежать путаницы и дифференцировать две патологии, нужно рассмотреть их этиологию.
Причиной неврита (как и любого другого воспалительного заболевания) становятся вирусы и инфекции, вызывающие постепенное разрушение оболочки и нервного ствола, а классическая невралгия в подавляющем большинстве случаев возникает из-за механического воздействия на нерв. На сегодняшний день специалисты выделяют десятки факторов, провоцирующих развитие болезни.
Основные причины невралгии
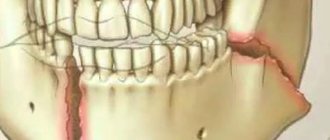
- Травмы головы, приводящие к изменению черепной структуры и смещению костей.
- Доброкачественные и злокачественные опухоли, в процессе роста сдавливающие тройничный нерв.
- Различные патологии прикуса и прочие зубочелюстные аномалии.
- Патологии строения и заболевания сосудов, расположенных в непосредственной близости от нерва (атеросклероз, аневризм, расширение сосудов и т. д.).
- Гайморит и отит в хронической форме.
- Невралгия тройничного нерва после удаления зуба. Возникает при травматичной или неправильно проведенной процедуры экстракции.
- Поражение в результате инфекции, возникшей из-за ряда заболеваний: пародонтита, периодонтита, стоматита, герпеса, сифилиса.
Невралгия тройничного нерва от переохлаждения возникает редко. Однако этот фактор способствует развитию заболевания и затрудняет лечение. То же самое можно сказать про снижение иммунитета, нарушение обмена веществ, невроз, сахарный диабет и прочие осложняющие факторы.
Патогенез
Врачи выделяют 2 механизма развития заболевания:
- Из-за нарушения структуры нервных волокон происходит замедление прохождения нервного импульса, вследствие чего происходит раздражение тройничного нерва.
Нерв, в свою очередь, отвечает на раздражение болевым синдромом. - Электроизоляционный (миелиновый) слой нервного волокна нарушается, из-за чего нерв становится незащищенным и уязвимым, а нервный импульс распространяется на ближайшие нервные волокна и вызывает болевой синдром.
Обычно в развитии патологии участвуют сразу 2 механизма, в редких случаях болезнь развивается по одному из сценариев.
Классификация заболевания
По причине возникновения
- Первичная (идиопатическая) невралгия тройничного нерва. Классический тип невралгии, если так можно выразиться. Возникает вследствие компрессии тройничного нерва.
- Вторичная невралгия тройничного нерва — последствие прочих заболеваний и вирусов.
По охвату
- Односторонняя (поражается одна ветвь тройничного нерва).
- Двусторонняя (поражается более одной ветви).
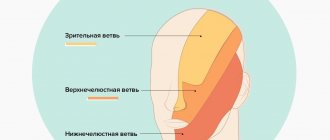
Невралгия может поразить 1, 2, 3 ветвь тройничного нерва. Первая ветвь отвечает за орбитальную зону, вторая — за срединную зону (в том числе нос и верхнюю губу), третья — за нижнюю челюсть. Чаще всего диагностируется поражение третьей ветви, поэтому боль охватывает именно область нижней челюсти, а приступ часто возникает при проведении гигиены, приеме пищи или бритье.
Grigoryan Yu. A., Sitnikov A. R.
TRIGEMINAL NEURALGIA AND CEREBELLOPONTINE ANGLE TUMORS
Резюме
Оптимальная тактика лечения тригеминальной невралгии (ТН), сочетающейся с опухолями мостомозжечкового угла (ММУ) остается неопределенной. Целью работы являлось определение взаимоотношений корешка тройничного нерва с объемными образованиями и сосудистыми структурами. Проведен ретроспективный анализ 211 пациентов с ТН, подвергшихся хирургической эксплорации ММУ. У 21 (10%) больных выявлены ипсилатеральные опухоли ММУ (12 менингиом, 6 эпидермоидов и 3 вестибулярные невриномы). Обнаружено пять различных типов компрессии входной зоны корешка тройничного нерва опухолями и окружающими сосудами. Непосредственная компрессия нервного корешка только опухолью (типы I и II) отмечено в 14 случаях, двойное сдавление опухолью и верхней мозжечковой артерией (типы III и IV) – в 6 (4 менингиомы и 2 невриномы), а венозная компрессия без деформации нервных волокон опухолью (тип V) – в 1 случае менингиомы. Во всех наблюдениях опухоли были удалены и в 7 дополнительно проведена микроваскулярная декомпрессия. Исчезновение ТН наблюдалось у всех пациентов без стойких неврологических последствий и летальных исходов. ТН наиболее часто возникает вследствие прямой компрессии и перегиба корешка тройничного нерва опухолью ММУ. В некоторых случаях причиной боли является двойная компрессия опухолью и артериальным сосудом. После удаления опухолей ММУ необходимо проведение тщательного осмотра входной зоны корешка тройничного нерва для оценки нейроваскулярных взаимоотношений. При обнаружении сопутствующей сосудистой компрессии корешка тройничного нерва с целью устранения ТН должная быть проведена нейроваскулярная декомпрессия.
Abstract
The optimal management of trigeminal neuralgia (TN) associated with cerebellopontine angle (CPA) tumors is unclear. The aim of this study was to determine relationships between the trigeminal nerve root, CPA mass lesions and vascular structures. Retrospective review of 211 patients with TN treated with CPA exploration was conducted. Twenty one (10%) patients have had ipsilateral CPA tumors (12 meningiomas, 6 epidermoids, and 3 vestibular neurinomas). Five different types of a trigeminal nerve root entry zone compression by tumors and surrounding vessels were observed. Direct compression of the nerve root by a tumor (types I and II) was noted in 14 patients, dual compression by tumor and superior cerebellar artery (types III and IV) was found in 6 patients (4 meningiomas and 2 neurinomas), and venous compression without distortion of the nerve fibers by tumor (type V) was found in 1 patient with meningioma. All tumors were removed with additional performance of microvascular decompression in 7 patients. Complete relief of TN was achieved in all cases without permanent neurological complications and postoperative mortality. TN can result mostly from direct compression and distortion of the trigeminal nerve root by CPA tumors. In some cases double compression of the nerve by the tumor and the artery can be responsible for facial pain. Careful inspection of the trigeminal nerve root entry zone is strongly recommended after resection of the CPA tumor for estimation of neurovascular relationships. When coexistent vascular compression of the trigeminal nerve root appears, neurovascular decompression is necessary for permanent cure of symptoms.
Ключевые слова: мостомозжечковый угол, эпидермоид, менингиома, нейроваскулярная декомпрессия, невринома, тригеминальная невралгия
Key words: cerebellopontine angle, epidermoid, meningioma, microvascular decompression, neurinoma, trigeminal neuralgia
Неврологический диагноз тригеминальной невралгии основывается на специфических клинических характеристиках лицевой боли, таких как продолжительность приступов, локализация и распространение болезненных ощущений, наличие рефрактерного периода и триггерных зон, снижение интенсивности и уменьшение частоты пароксизмов при приеме противосудорожных препаратов, но не включает этиологические аспекты возникновения болевого синдрома. Морфологической основой развития невралгического синдрома является демиелинизация входной зоны корешка тройничного нерва в ствол головного мозга, сопровождающаяся определенными периферическими и центральными патофизиологическими механизмами, клинически манифестирующимися приступообразной лицевой болью. Опыт хирургического лечения тригеминальной невралгии, а также результаты нейровизуализационных исследований показали, что в подавляющем большинстве случаев причиной пароксизмов лицевой боли является васкулярная компрессия корешка тройничного нерва, наиболее часто обусловленная избыточными петлями верхней мозжечковой артерии, а также другими артериальными и венозными сосудами [1 – 7, 12, 17]. В ряде случаев при невралгии тройничного нерва обнаруживаются различные по структуре и локализации опухоли головного мозга, которые рассматриваются в качестве ведущего этиологического фактора возникновения лицевой боли. Разнообразные по своему морфологическому строению опухоли, вызывающие пароксизмальную лицевую боль, располагаются в различных областях головного мозга и основания черепа и воздействуют на периферические ветви, ганглий, корешок и стволовые структуры тройничного нерва. E. Bullitt и соавт. [9] обнаружили 16 опухолей головного мозга среди 2000 пациентов с лицевой болью, причем невралгия тройничного нерва обычно сопровождала опухоли задней черепной ямки, а атипические варианты лицевой боли наблюдались при локализации новообразований в средней черепной ямке и по ходу периферических тригеминальных ветвей. Тригеминальная невралгия при опухолях мостомозжечкового угла возникает в результате прямого или опосредованного механического воздействия прилежащей опухоли на корешок тройничного нерва [3, 8, 10, 11, 13, 14, 16, 19 – 22, 24 – 28, 31, 33 – 35]. A. G. Revilla провел анализ хирургических находок среди 473 пациентов с тригеминальной невралгией, оперированных W. E. Dandy, и выявил опухоли мостомозжечкового угла в 24 (5.1%) наблюдениях, причем в 11 (46%) случаях обнаружены невриномы, в 9 (38%) – эпидермоиды и в 4 (16%) – менингиомы [29]. На материале T. Fukusima количество опухолей мостомозжечкового угла составило 9.5% в группе из 1257 пациентов с невралгией тройничного нерва, а по данным F. G. Barker и соавт. частота подобных опухолей в серии P. J. Jannetta из 1211 больных достигла всего 2.1% [8, 13]. Непосредственное сдавление и деформация корешка тройничного нерва часто наблюдаются при доброкачественных, медленно растущих опухолях мостомозжечкового угла, однако, по мнению P. J. Jannetta, тригеминальная невралгия и в этих случаях имеет васкулярную природу, так как пароксизмальная боль развивается только при сдавлении нервных волокон прилежащим сосудом [8, 17]. В настоящей работе рассматриваются хирургические находки у пациентов с тригеминальной невралгией и новообразованиями мостомозжечкового угла с анализом взаимоотношений корешка тройничного нерва с прилежащими опухолями и сосудистыми структурами.
Материал и методы. Клинический материал основан на 21 пациентах с опухолями мостомозжечкового угла, выявленных в группе из 211 больных с тригеминальной невралгией, подвергшихся микрохирургической эксплорации входной зоны корешка тройничного нерва в ствол головного мозга. Возраст пациентов колебался от 31 до 74 лет (в среднем 54,3 лет), из них 15 женщин и 6 мужчин. Во всех случаях проведено общее клинико-лабораторное обследование, оценка неврологического статуса и МРТ головного мозга. Все больные подверглись оперативному лечению под эндотрахеальным наркозом. Хирургические вмешательства были направлены на удаление опухолей, и взаимоотношения патологических новообразованиий с прилежащими к ним нервными и сосудистыми структурами документировались для последующего дополнительного анализа. Контрольные КТ головного мозга проводились на следующий день после оперативного вмешательства, и окончательная оценка радикальности удаления опухоли производилась спустя 7 – 9 дней по результатам МРТ с контрастированием.
Результаты. Согласно результатам микроморфологического исследования обнаруженные опухоли мостомозжечкового угла были представлены менингиомами в 12 случаях, эпидермоидами – в 6 и невриномами – в 3 наблюдениях. Все пациенты страдали односторонней лицевой болью, клинические характеристики которой полностью соответствовали критериям синдрома тригеминальной невралгии. Во всех наблюдениях опухоль мостомозжечкового угла и невралгия тройничного нерва локализовались на одной и той же стороне, в 12 случаях – справа и в 9 – слева. Возраст пациентов на момент манифестации пароксизмальной лицевой боли составил в среднем 49,6 лет (от 23 до 70 лет), причем первые проявления тригеминальной невралгии наиболее рано возникли у больных с эпидермоидами (34 года), а в случаях с менингиомами (58,4 лет) и невриномами (54 года), клинические проявления развивались значительно позже. Длительность заболевания до проведения хирургического вмешательства колебалась от 2 месяцев до 16 лет (в среднем 4,8 лет) и наибольшее значение этого показателя отмечалось в группе пациентов с эпидермоидами мостомозжечкового угла (6,8 лет). Пароксизмальный болевой синдром и триггерные зоны в 9 случаях захватывали одновременно максиллярную и мандибулярную ветви тройничного нерва, а в 3 – всю половину лица. Изолированное поражение мандибулярной ветви отмечено у 3 и максиллярной – у 6 больных. Таким образом, во всей анализируемой группе пациентов отмечено поражение 36 ветвей тройничного нерва, причем наиболее часто вовлекались максиллярная (18 раз) и мандибулярная (15 раз) ветви, и значительно реже –офтальмическая (3 раза). Для лечения тригеминальной невралгии на догоспитальном этапе без проведения исследований, указывающих на наличие опухоли мостомозжечкового угла, проводилась малоэффективная терапия препаратами карбамазепина в постепенно нарастающих дозировках. Химические деструкции (алкоголизации) проведены у 3 и гидротермическая деструкция корешка – у 1 пациентов, однако эти процедуры не принесли заметного облегчения или характеризовались непродолжительным, до 2 – 4 месяцев, умеренно выраженным положительным эффектом. У 1 больной с менингиомой верхушки пирамиды височной кости стереотаксическая радиохирургия на установке “Gamma knife” не привела в течение последующего года к ослаблению болевого синдрома и изменению размеров опухоли. У 4 пациентов, подвергшихся указанным выше манипуляциям на периферических ветвях тройничного нерва, при поступлении выявлялась различной степени выраженности гипестезия в соответствующих зонах лица. Среди остальных 17 пациентов легкое снижение чувствительности на коже лица и слизистых оболочках было отмечено в 10 случаях. Тригеминальная невралгия у всех 6 больных с эпидермоидами и у 5 из 12 пациентов с менингиомами мостомозжечкового угла, представляла собой единственное клиническое проявление заболевания. У остальных пациентов с менингиомами (7/12) и невриномами (3/3) лицевая боль сопровождалась дополнительными неврологическими нарушениями, проявляющимися снижением или выпадением слуха, атаксией и нистагмом. Нейрорадиологическое обследование показало наличие объемных образований мостомозжечкового угла с различными характеристиками. Все наблюдавшиеся опухоли, кроме эпидермоидов, согласно данным КТ и МРТ имели округлую форму и хорошо контрастировались. В представленной нами серии размеры менингиом и неврином колебались от 1.5 см до 4.5 см. Размеры эпидермоидов варьировали от 3 до 6 см, причем в 3 случаях отмечалось значительное супратенториальное распространение в параселлярные цистерны, а в 2 – опухолевые массы достигали контралатерального мостомозжечкового угла. Все опухоли удалялись ретромастоидальным подходом в положении больного сидя с согнутой и повернутой в сторону хирургического вмешательства головой. Исходным местом роста для менингиом служили различные по протяженности участки твердой мозговой оболочки от верхушки до внутреннего слухового прохода пирамиды височной кости, а в 4 случаях зона роста распространялась на передне-латеральные отделы намета мозжечка вблизи его вырезки и в 3 – на скат черепа. Все невриномы исходили из вестибулокохлеарного нерва и для удаления опухоли из внутреннего слухового прохода производилась задняя меатотомия. Во всех случаях неврином и менингиом мостомозжечкового угла опухолевая ткань была удалена полностью. Тотальное удаление новообразований подтверждено у этих больных с помощью МРТ, не выявившей контрастирования остаточной опухоли. Эпидермоиды полностью удалены у 5 пациентов, а у 1 выявлены незначительные по объему остатки опухоли в области контралатерального мостомозжечкового угла. Летальных исходов после хирургических вмешательств не наблюдалось. Постоперационный асептический менингит у 1 больного с эпидермоидом успешно излечен кратким курсом гормональной терапии. У 2 пациентов с эпидермоидными опухолями отмечено возникновение транзиторных изолированных парезов глазодвигательного (1 случай) и отводящего (1 случай) нервов. Эти нарушения регрессировали в течение 3 и 4 недель соответственно, и наиболее вероятными причинами развития этих преходящих неврологических осложнений являются интраоперационная тракция нервных корешков и спазм тонких ветвей базилярной артерии, выделяемых из толщи эпидермоидной опухоли. В 1 случае менингиомы верхушки пирамиды височной кости удаление супратенториальной части опухоли привело к развитию изолированного пареза глазодвигательного нерва. Глазодвигательный нерв, растянутый на верхнем полюсе опухоли был выделен и анатомически сохранен, а полное восстановление его функций отмечено в течение последующих 2 месяцев. При тотальном удалении неврином вестибулокохлеарного нерва сохранена анатомическая целостность лицевого нерва во всех случаях, и восстановление функций мимических мышц наблюдалось в течение 2 – 3 месяцев послеоперационного периода. Основной целью хирургических вмешательств было удаление опухолей мостомозжечкового угла, а для выявления и устранения возможной васкулярной причины тригеминальной невралгии проводился тщательный осмотр входной зоны корешка тройничного нерва. Микрохирургические эксплорации мостомозжечкового угла выявили различные типы анатомо-топографических взаимоотношений между опухолью, входной зоной корешка тройничного нерва в ствол головного мозга и сосудистыми образованиями. Обнаруженные нами разнообразные варианты прямого и опосредованного через васкулярные образования компрессионного воздействия опухолевых узлов на тригеминальную входную зону схематически подразделены на пять типов (рис. 1).
Виды невралгии тройничного нерва
Существует и дополнительная классификация, которая также может быть использована при постановке диагноза.
Острая
Острая невралгия тройничного нерва, сопровождающаяся частыми и сильными приступами.
Хроническая
Хроническая невралгия тройничного нерва — следствие недолеченного заболевания. Наблюдается у пациента долгое время: ремиссии чередуются с обострениями.
Атипичная
Нетипичная невралгия тройничного нерва возникает на фоне стресса и нервного истощения (психосоматика).
Постгерпетическая
Постгерпетическая невралгия тройничного нерва возникает после перенесенного герпеса и по симптомам отличается от классического типа. Боль обычно жгучая и может не проходить в течение двух-трех часов.
Осложнения
Из-за страха спровоцировать болевой приступ пациенты начинают жевать только здоровой частью рта, что вызывает образование уплотнений в мышцах здоровой половины лица.
Частые приступы значительно ухудшают качество жизни больных, что сказывается на изменении их психоэмоционального состояния и работоспособности.
Длительные и выраженные боли, пребывание в постоянном страхе начала очередного приступа провоцируют развитие невротических и психических расстройств (неврозы, депрессии, ипохондрия).
В случае прогрессирующей демиелинизации и дегенеративных процессов тройничный нерв начинает все хуже функционировать, снижается чувствительность и двигательная активность мимической и жевательной мускулатуры, что приводит к ее атрофии.
Диагностика заболевания
Современная медицина имеет в своем арсенале множество методик диагностики, которые позволяют определить тип невралгии и причину ее возникновения:
- визуальный осмотр и опрос пациента;
- рентгеновский снимок челюсти;
- МРТ головного мозга и сосудов;
- лабораторный анализ мочи и крови;
- электромиография.
Диагностику проводит врач-невролог, однако часто требуются дополнительные осмотры другими специалистами: стоматологом, окулистом, отоларингологом. Особое внимание уделяется дифференциальной диагностике, поскольку по своим симптомам невралгия может напоминать другие заболевания, в частности глаукому, отит, этмоидит, синдром Сладера и др.
Лечение невралгии тройничного нерва
Лечение и препараты
Для успешного лечения применяется комплексная медикаментозная терапия. Прежде всего это противосудорожные препараты (карбамазепин, финлепсин или клоназепам), которые входят в обязательную программу реабилитации и купируют основные проявления невралгии. Дозировка и срок лечения определяются строго лечащим врачом.
Для дополнительного эффекта могут быть назначены антигистаминные препараты и местные средства для обезболивания. Для восполнения недостатка гамма-аминомасляной кислоты (своеобразный медиатор между мозгом и нервной системой) назначается баклофен, фенибут или габапентин. В стадии обострения невралгии специалисты часто выписывают антидепрессанты для устранения психологического дискомфорта (самое распространенное средство — финлепсин). Если причина заболевания вирус или инфекция, назначают противовирусные и антибактериальные средства, а также НПВП. В период восстановления рекомендуется принимать витамины группы B.
Физиотерапия
Для устранения болевых ощущений активно применяются новокаиновые блокады, уколы оксибутиратом натрия. Самые востребованные и эффективные физиотерапевтические методики: иглорефлексотерапия, ультрафонофорез, магнитотерапия, а также терапия низкочастотным лазером. Массаж при невралгии тройничного нерва также является хорошим дополнением к общему лечению и позволяет добиться лучшей циркуляции крови.
Методы лечения и профилактики
Для лечения заболевания назначают препараты:
- антиконвульсанты – медикаменты блокируют проведение импульса тройничным нервом, чем и препятствуют развитию болевого синдрома (Фенитоин, Окскарбазепин);
- трициклические антидепрессанты – препараты назначают для предотвращения хронических болей (Нортриптилин, Амитриптилин);
- миорелаксанты – лекарственные средства снижают тонус и расслабляют мышцы черепа (Мидокалм, Карбамазепам).
Для лечения тригеминита применяют физиопроцедуры:
- магнитотерапию;
- электрофорез;
- лазеролечение;
- иглорефлексотерапию.
Если консервативные методы лечения не дали желаемых результатов, врач назначает операцию.
Существует несколько видов оперативного вмешательства:
- декомпрессия – врач изменяет положение артерий, сдавливающих тройничный нерв;
- уничтожение нерва при помощи химических веществ или радиоволн;
- деструкция нервного корешка – разрушение определенной части нерва при помощи радиоволн.
Чтобы снизить риски возникновения патологии, следует соблюдать ряд рекомендаций по профилактике:
- защищать голову при езде на мотоцикле и при занятиях опасными видами спорта;
- при получении черепно-мозговой травмы немедленно обращаться к врачу и проводить лечение;
- избегать переохлаждения организма;
- своевременно лечить заболевания, которые повышают риск возникновения болезни Фозергиля: туберкулез, гайморит, диабет, атеросклероз, герпес;
- следить за состоянием зубов и вовремя их лечить;
- избегать сильных стрессов.
К профилактике обострения уже имеющегося заболевания относится соблюдение рекомендаций врача, прием лекарств, а также правильное питание и образ жизни.