Полноценное функционирование рефлекторной деятельности человека во многом обусловлено работой нервной системы.
Если нервная система поражена, то организм человека дает сбой – нарушаются все его основные функции: частота и ритм работы сердца, дыхание, координация движений и навыки ходьбы, а также питание.
Если нарушения происходят в мозге, то у человека могут быть утрачены все основные жизненные навыки касательно речи, написания и чтения.
Несмотря на то, что глиоз мозгового вещества не является заболеванием, но данный аномальный процесс способствует возникновению серьезных нарушений в привычной жизни человека.
Глиоз белого вещества мозга – что это?
Данный процесс представляет собой достаточно тяжелое морфофизическое нарушение патологического характера, которое протекает в тканях головного мозга под воздействием определенных экологических факторов, которые носят травмирующий характер.
Этот процесс сопровождается значительным разрастанием рубца, образованного на травмированном участке, на котором погибли нейроны.
Данный рубец в медицине называют нейроглией.
Под этим термином понимают дополнительное тканевое вещество головного мозга, который составляет порядка 30% от общей массы ткани мозга. Основной функцией нейроглии выступает обеспечение защиты мозгового вещества от воздействия патогенных микроорганизмов и различных повреждений. Также нейроглия вырабатывает полезные вещества и принимает участие в обменных процессах.
При получении травмы или инфекционном поражении мозговых клеток объем нейроглии увеличивается. На поврежденном участке мертвых нейронов обычно образуется рубцовая ткань.
Однако нейроглия исключает ее формирование, поскольку сама становится своеобразным биопроводником.
Главная проблема заключается в том, что нейроглия не способна функционировать наподобие естественной нервной ткани. Это в свою очередь вызывает серьезные проблемы со здоровьем.
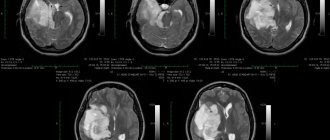
Очень четко видны очаги глиоза на МРТ головного мозга.
При повреждениях мозговых тканей наблюдаются следующие симптомы:
- Усталость, которая носит хронический характер. Человек испытывает беспричинные приступы переутомления, даже находясь в состоянии покоя.
- Продолжительные и неутихающие головные боли, которые могут сопровождаться головокружением, тошнотой, боязнью света, рвотой.
- Резкие скачки артериального давления, включая состояния артериальной гипертензии разной степени сложности.
- Эпилептические припадки и судороги. Если присутствует большой очаг поражения, то также могут наблюдаться неврологические симптомы.
- Нарушение координации движения, связанные с расстройствами мозжечка, что приводит к получению травм разной степени тяжести.
- Сбои в работе кратковременной и долговременной памяти.
- Возникновение звуковых и обонятельных галлюцинаций.
- Отсутствие способности ясно излагать свои мысли вслух и в письменной форме, что обусловлено образованием в мозге очага в области, отвечающей за формирование устной и письменной речи.
- Резкие перепады настроения, которые могут сопровождаться повышенной агрессией, депрессивными состояниями, абсолютной апатией ко всему.
Глиоз головного мозга: опасаться или не беспокоиться?
Если травмирована кожа — на ней образуются рубцы и шрамы. Похожие рубцы могут образовываться и в головном мозге.
О такой распространенной патологии, как глиоз, мы говорим с врачом-рентгенологом, главным врачом и исполнительным директором «МРТ Эксперт Липецк» Волковой Оксаной Егоровной.
— «На МРТ обнаружили глиоз головного мозга», — звучит устрашающе. Оксана Егоровна, расскажите, что такое глиоз головного мозга?
Это замещение погибших нейронов клетками нейроглии. В головном мозге есть различные виды клеток. Основные клетки — нейроны, благодаря которым и происходят нервно-психические процессы. Это те самые клетки, о которых говорят «не восстанавливаются».
Другая разновидность — клетки глии (нейроглии). Функция их вспомогательная, они участвуют, в частности, в обменных процессах в головном мозге.
Природа, как известно, пустоты не терпит. Поэтому если нейроны по тем или иным причинам гибнут, то их место занимают клетки нейроглии. Здесь можно провести аналогию с травмой кожи. Если повреждение достаточно существенное, то на его месте образуется рубец. Участок глиоза — это тоже «рубец», «шрам», но в нервной ткани.
— Глиоз головного мозга – это самостоятельное заболевание или следствие других болезней?
Это последствие иных заболеваний.
Читайте материал по теме: Вегето-сосудистая дистония: диагноз или вымысел?
— По каким причинам развиваются глиозные очаги головного мозга?
Причины глиоза головного мозга разные. Он бывает врожденным, а также развивается на фоне большого числа патологий головного мозга. Чаще всего встречаются очаги глиоза, появившиеся в ответ на сосудистое нарушение. Например, произошла закупорка небольшого сосуда. Находящиеся в области его кровоснабжения нейроны погибли, а их место заполнили глиальные клетки. Бывает глиоз при инсультах, инфарктах головного мозга, после кровоизлияний.
ЕСЛИ ПОВРЕЖДЕНИЕ КОЖИ СУЩЕСТВЕННОЕ, ТО НА ЕГО МЕСТЕ ОБРАЗУЕТСЯ РУБЕЦ. УЧАСТОК ГЛИОЗА — ЭТО ТОЖЕ «РУБЕЦ», «ШРАМ», НО В НЕРВНОЙ ТКАНИ.
Также он может формироваться после травм, при наследственных заболеваниях (например, достаточно редком недуге — туберозном склерозе), нейроинфекциях, после хирургических операций на мозге, отравлений (угарным газом, тяжелыми металлами, наркотиками); вокруг опухолей.
— Перед подготовкой интервью мы специально изучили запросы людей и выяснили, что вместе со словосочетанием «глиоз головного мозга», россияне пытаются узнать у поисковых систем – опасно ли это, смертельно и даже интересуются прогнозом жизни. Насколько опасен глиоз головного мозга для нашего здоровья?
Это зависит от причины глиоза и того, какие последствия может вызывать сам глиозный очаг.
Например, у человек закупорился мелкий сосудик и в месте гибели сформировался очажок глиоза. Если этим все ограничилось, и сам участок глиоза находится в «нейтральном» месте, то «здесь и сейчас» последствий может и не быть. С другой стороны, если мы видим такой, даже «молчащий», очаг, нужно понимать, что он появился там не просто так.
Иногда даже небольшой очаг глиоза, но располагающийся в височной доле, может «заявлять о себе», вызывая появление эпилептических приступов. Или участок глиоза может привести к нарушению передачи импульсов от головного мозга к спинному, вызвав паралич одной конечности.
Читайте материал по теме: Киста головного мозга – всегда опасный диагноз?
Таким образом, необходимо всегда пытаться докопаться до причины, так как в ряде случаев глиоз — это своего рода «маячок», предупредительный сигнал, что что-то не так — даже если сейчас он вообще никак человека не беспокоит.
— Глиоз головного мозга и глиома головного мозга – это не одно и то же?
Безусловно нет. Глиома — это одна из наиболее часто встречающихся опухолей головного мозга. Глиоз к опухолям не имеет никакого отношения.
— Глиоз не может перерасти в онкологию?
Нет. Он может встречаться при новообразованиях головного мозга, но как параллельное явление — например, на фоне сопутствующей сосудистой патологии.
Читайте материал по теме: Зачем при головных болях назначают МРТ сосудов головного мозга?
— Какими симптомами проявляет себя глиоз головного мозга?
Самыми разнообразными — исходя из множества патологий, из-за которых образуются участки глиоза. Специфического симптома(ов) именно глиоза нет.
ГЛИОЗ К ОПУХОЛЯМ НЕ ИМЕЕТ НИКАКОГО ОТНОШЕНИЯ. ПЕРЕРАСТИ В ОНКОЛОГИЮ ОН НЕ МОЖЕТ.
Могут отмечаться головные боли, головокружение, шаткость походки, изменчивость артериального давления, нарушения памяти, внимания, расстройства сна, снижение работоспособности, ухудшения зрения, слуха, эпилептические приступы и многие другие.
— Оксана Егоровна, а виден ли глиоз на МРТ?
Безусловно. Более того, мы можем с определенной вероятностью сказать, какого он происхождения: сосудистого, посттравматического, послеоперационного, после воспаления, при рассеянном склерозе и т.д.
Читайте материал по теме: Если МРТ головного мозга показало…
— Как глиоз головного мозга может отразиться на качестве и продолжительности жизни пациента?
Это зависит от основного заболевания. Бессимптомный глиоз после небольшой черепно-мозговой травмы — это одно, а очаг в височной доле, вызывающий частые эпилептические приступы — другое. Безусловно, имеет значение и объем повреждения нервной системы и вызванные этим нарушения (например, при инсульте).
— Глиозные очаги в головном мозге требуют назначения специального лечения?
И здесь все зависит от основной патологии. Данный вопрос решается индивидуально лечащим доктором.
Читайте материал по теме: Что скрывается за диагнозом дисциркуляторная энцефалопатия?
— К врачу какого профиля необходимо обратиться пациенту, если во время МРТ-диагностики головного мозга у него выявлен глиоз?
К неврологу, по показаниям — к нейрохирургу.
— Если при проведении магнитно-резонансной томографии выявлены очаги глиоза в головном мозге, такому пациенту необходимо динамическое наблюдение?
Да. Его частота зависит от причины, вызвавшей появление глиоза, количества и величины очагов, их «поведения» при динамическом наблюдении и т.д. Эти вопросы решаются лечащим доктором и врачом-рентгенологом.
Также вам может быть полезно:
Существует ли остеохондроз?
Какой томограф лучше: открытый или закрытый?
Зачем нужна электроэнцефалография? Полный гид для пациента
Для справки:
Волкова Оксана Егоровна
В 1998 году окончила Курский государственный медицинский университет.
В 1999 году окончила интернатуру по специальности «Терапия», в 2012 году — по специальности «Рентгенология».
Работала врачом-рентгенологом в .
С 2014 года занимает в ней должность главного врача и исполнительного директора.
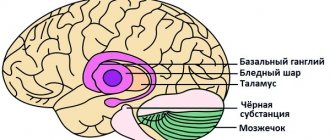
Виды заболевания
Поскольку вследствие давления развивающейся нейроглии, некротические клетки постепенно погибают и отмирают.
На фоне этого появляются небольшие участки глиоза разного размера и формы, которые могут располагаться в любой области головного мозга.
Патологический процесс классифицируют по 7 формам:
- Внутрижелудочковая – очаги поражения образуются внутри желудочков мозга, что способствует существенному сокращению их объема, а также объема спинномозговой жидкости.
- Формирование островков поражения, которые образуются вокруг атеросклеротических сосудов, которые под давлением сильно сдавливаются.
- Краевая – предполагает образование единичных очагов поражения, которые концентрируются снаружи тканей мозга (данный тип нейроглии является наиболее простым, поскольку не затрагивает центральную область).
- Волокнистая – глиозные очаги могут заполняются волокнами, которые могут иметь различную длину и размеры.
- Массивная нейроглия – множественные очаги образуются на разных участках мозговой ткани (при сканировании изображение отображается в виде крупного пятнистого поля).
- Внутриоболочечная – измененные области находятся под внутренними оболочками мозга, что значительно усложняет диагностику заболевания.
- Анизоморфная – измененные очаги располагаются хаотично.
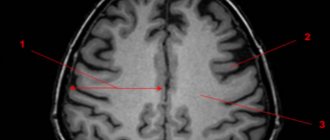
Очаги глиоза
В зависимости от того, как очаговые изменения отображаются на пленке при проведении МРТ головного мозга глиоз, их подразделяют на следующие группы:
- Гиподенсные – встречаются достаточно редко, не имеют определенной структуры и крайне сложно поддаются окрашиванию;
- Гиперинтенсивные – характеризуются ярко выраженной структурой, легко окрашиваются в процессе обследования.
В зависимости от числа патологических зон очаги нейроглии также разделяют на:
- единичные – при проведении МРТ головного мозга единичные очаги глиоза очень хорошо видны;
- множественные – также хорошо отображаются при проведении обследования.
Единичные образования
Подобные образования встречаются чаще у разных возрастных групп.
На МРТ головного мозга выявить очаги глиоза можно как у младенцев, так и у пожилых пациентов.
В первом случае формирование измененных очагов может быть связано с последствиями послеродовой травмы, во втором – быть результатом дегенерации тканей мозга вследствие возрастных изменений.
Данный процесс представляет собой естественные возрастные изменения, которые в 60% случаев отображаются при сканировании белого вещества у лиц старше 85 лет.
Как правило, подобные поражения выявляются случайно, поскольку они не приносят дискомфорта. Однако при образовании очагов в левой лобной доле, они нередко провоцируют появление галлюцинаций.
Данное явление обусловлено тем, что в этой части находятся наиболее важные центры, отвечающие за глубокие чувства и ощущения.
Главной особенностью такого поражения выступает то, что оно не предрасположено к разрастанию и несет существенного риска при развитии и обострении хронических болезней.
Причины
Выделяются две группы причин глиоза сосудистого генеза:
Первая группа – прямые непосредственные, влияющие на органическое строение мозгового вещества:
- Ишемический инсульт. Эта патология характеризуется острым нарушением кровообращения вследствие попадания в кровяное русло эмбола или тромба. Последствие ишемического инсульта – инфаркт мозга и размягчение белого и серого вещества. Вследствие поражения активируется защитный механизм, и утраченные нейроны замещаются глиальными клетками.
- Геморрагический инсульт. Состояние характеризуется кровоизлиянием в толщу вещества мозга вследствие нарушения целостности сосуда. Больше страдает не та ткань, в которую произошло кровоизлияние, а участок, который вследствие недостатка крови, страдает от кислородного и питательного голодания.
- Атеросклероз сосудов головного мозга. Патология характеризуется нарушением обмена жиров и как следствие откладыванием жировой ткани на внутренней стенке артерий. Это приводит к нарушению кровотока: мозговое вещество получает меньше кислорода и питательных веществ. Страдают особо нуждающиеся участки, в которых и происходит замещение.
Вторая группа – косвенные причины, посредственно влияющие на ткань мозга:
- Заболевания сердца: сердечная недостаточность, аритмия, ишемическая болезнь сердца. К мозгу поступает недостаточное количество крови.
- Артериальная гипертензия и гипертоническая болезнь. Суживаются сосуды, мозговое вещество получает меньше кислорода.
- Сахарный диабет. Поражаются мелкие кровеносные сосуды, причиняя небольшие очаги глиоза.
- Курение, алкоголь. Токсическое действие ядов «вымывает» питательные вещества из нейронов и убивает их.
- Малоподвижный образ жизни.
- Стрессы, переживания, психоэмоциональна нагрузка, тяжелая физическая работа, интеллектуальное истощение.
Множественные очаги
Такие поражения встречаются намного реже по сравнению с единичным глиозом головного мозга. Данная патология может развиться на фоне различных заболеваний кровеносных сосудов, ЦНС (в частности, белого вещества), а также соединительных тканей.
Обычно причиной подобных поражений выступают атеросклерозы, а также перенесенные инсульты и инфаркты. Также множественные очаги поражений могут возникать вследствие получения черепно-мозговой травмы.
Важно отметить, что при травматизме головного мозга протекает процесс некроза, причем – на разных участках и в разных областях. В результате этого глиозному перерождению намного лучше подвергаются именно субкортикальные очаги отмирания тканей.
При получении незначительных травм головы величина поражений составляет не более нескольких миллиметров. Благодаря этому функции мышления человека остаются практически неизменными.
Если у пациента присутствуют даже мельчайшие структурные изменения, их легко можно выявить с помощью или МРТ обследования.
МРТ центральной нервной системы является методом выбора у пациентов с клиническими проявлениями рассеянного склероза, одобренным интернациональной группой экспертов в 2001 году. Диагноз рассеянного склероза основывается на подтверждении диссеминации заболевания в пространстве и времени, а также исключении прочих заболеваний, которые могут имитировать клинические и лабораторные проявления рассеянного склероза.
МР-критерии оценки рассеянного склероза основаны на обнаружении локальных очагов в ЦНС, которые имеют типичные для данного заболевания морфологию, тип распространения, эволюцию на Т2-ВИ, FLAIR, пре- и постконтрастных Т1-ВИ. Первые критерии, разработанные группой MAGNIMS в 2010 году, известны как критерии McDonald. С начала 2011 года, по мере появления новой информации из исследований, полученных в том числе и с использованием МР-сканеров с высокой (3.0 Тл и 7.0 Тл) напряженностью магнитного поля, возникла потребность в пересмотре некоторых пунктов критериев McDonald 2010 года. Результатом данной работы стало создание новой редакции критериев MAGNIMS от 2021 года.
ОСНОВНАЯ ЧАСТЬ
В соответствии с критериями McDonald 2010 года для рассеянного склероза, диссеминация в пространстве может быть определена при наличии, по меньшей мере, одного очага на Т2-ВИ в, как минимум, 2-х из 4-х локализаций:
- юкстакортикальная;
- перивентрикулярная;
- инфратенториальная;
- спинной мозг.
Согласно данным MAGNIMS 2021, необходимо увеличение количества требуемых очагов в перивентрикулярном пространстве с 1 до 3-х, а также выделение дополнительной локализации – зрительного нерва.
Перивентрикулярные очаги
Наличие единичного очага в перивентрикулярном пространстве не всегда отражает высокую вероятность наличия демиелинизирующего процесса, что подтверждается случайным обнаружением перивентрикулярных очагов у 30 % пациентов, обследуемых по поводу мигрени. Наличие 3-х или более перивентрикулярных очагов является наиболее точным пороговым значением. Однако следует помнить, что наличие единичного перивентрикулярного очага у детей (а также одного или более гипоинтенсивных на Т1-ВИ очагов) позволяет надежно дифференцировать рассеянный склероз от демиелинизирующих заболеваний с монофазным течением.
Очаги в зрительном нерве
20-31% пациентов с клинически изолированным синдромом дебютируют в виде неврита зрительного нерва. По сравнению с прочими клиническими проявлениями, взрослые пациенты с невритом зрительного нерва с большей вероятностью будут иметь монофазное Лучшие практики лучевой и инструментальной диагностики течение демиелинизирующего процесса. В то же время, наличие по крайней мере одного Т2-ВИ гиперинтенсивного очага головного мозга у детей с невритом зрительного нерва с высокой вероятностью соответствует проявлениям рассеянного склероза. Отсутствие очагов в мозге характерно для монофазного демиелинизирующего процесса.
Кортикальные очаги
Данные патологоанатомических исследований показали широкое вовлечение серого вещества в демиелинизирующий процесс при рассеянном склерозе. В то же время, множество кортикальных очагов остаются невидимыми при МР-исследованиях, по крайней мере 1.5 Тл и 3.0 Тл сканерах.
Так как интра-, лейко-, юкстакортикальные очаги не могут быть достоверно различимы на исследованиях, выполненных на большинстве МР-сканеров, для их обозначения группой экспертов принят термин «кортико-юкстакортикальные очаги». В соответствии с критериями McDonald 2010 года, диссеминация во времени может быть установлена на основании одного из пунктов:
- наличие по крайней мере одного нового очага на Т2-ВИ или контрастируемого очага на контрольном МРТ (при наличии контрольного исследования);
- одновременного наличия контрастируемых и неконтрастируемых очагов на одном исследовании.
Неконтрастируемые гипоинтенсивные очаги на Т1-ВИ («черные дыры») представляют собой хронические очаги выраженного аксонального повреждения. Критерии диссеминации во времени не изменились с 2010 года, и наличие неконтрастируемых «черных дыр» не является дополнительным критерием диссеминации во времени у взрослых пациентов с рассеянным склерозом. Наличие «черных дыр» является признаком, позволяющим дифференцировать рассеянный склероз и монофазный демиелинизирующий процесс у детей.
СИМПТОМНЫЕ ОЧАГИ
Решение о том, является ли выявленный очаг симптоматическим, зачастую принять очень сложно. Разделение очагов на симптомные/асимптомные достаточно просто произвести в стволе мозга, спинном мозге, но не в прочих локализациях. На основании этих сведений группа экспертов рекомендует не производить разделение на симптоматические/несимптоматические очаги.
ВИЗУАЛИЗАЦИЯ СПИННОГО МОЗГА
По данным критериев McDonald 2010 года, бессимптомные очаги в спинном мозге также могут вносить вклад в оценку диссеминации заболевания во времени и пространстве. На основании этих данных рекомендуется выполнять МРТ спинного мозга при отсутствии спинальной неврологической симптоматики для дополнения данных о диссеминации заболевания.
В случае, когда распространение очагов в головном мозге не удовлетворяет критериям диссеминации в пространстве, рекомендуется выполнение МРТ всего спинного мозга для выявления дополнительных очагов. При наличии спинальной симптоматики выполнение МРТ спинного мозга показано для исключения прочих (компрессия, опухоль, васкулит) причин. Значение МРТ спинного мозга в оценке диссеминации во времени при отсутствии неврологической симптоматики низкое.
В 2021 году европейской группой экспертов общества MAGNIMS были опубликованы новые рекомендации к диагностическим критериям рассеянного склероза по McDonald. Работа является результатом консенсуса, принятого на основании мнений экспертов и данных доказательной медицины. Ключевые изменения используемых ранее критериев в первую очередь касаются раздела «диссеминации в пространстве»:
- Зрительный нерв добавлен к имеющимся четырем локализациям, характерным для рассеянного склероза (перивентрикулярная, юкстакортикальная, инфратенториальная и спинной мозг)
Обоснование: ~25 % пациентов с клинически изолированными проявлениями заболевания дебютируют с неврита зрительного нерва
- Наличие минимум 3-х (трех) очагов перивентрикулярной локализации
Обоснование: зачастую единичные перивентрикулярные очаги являются случайными находками при некоторых состояниях (например, при мигрени); наличие минимум 3-х (трех) очагов повышает диагностическую точность при клинических исследованиях
- Кортикальная локализация очагов добавлена к имевшейся ранее юкстакортикальной локализации
Обоснование: патологоанатомические исследования показали большой объем поражения серого вещества головного мозга при рассеянном склерозе. Новые техники МРТ имеют высокую чувствительность в отношении локализации очагов. Тем не менее, большинство кортикальных очагов остаются невидимыми на изображениях, полученных при помощи традиционных МР-сканерах с напряженностью поля 1.5 и 3.0 Тл.
Комментарий: так как при помощи традиционных МР-сканеров затруднительно дифференцировать кортикальные и юкстакортикальные очаги, подобные локализации принято объединить в общий термин «кортико-юкстакортикальные».
- Более не делается различий между симптомными и бессимптомными очагами при оценке диссеминации в пространстве/времени, в расчет принимаются все определяемые очаги
Обоснование: ранее по критериям McDonald 2010 симптомные очаги (например, очаг в спинном мозге у пациента с соответствующей очаговой неврологической симптоматикой) не включались в диагностические критерии; тем не менее, решить, относится ли очаг к симптомным, зачастую принять затруднительно. Диссеминация в пространстве Новые критерии MAGNIMS 2021 определяют диссеминацию в пространстве как вовлечение по меньшей мере 2 (двух) из 5 (пяти) указанных ниже локализаций в центральной нервной системе:
- перивентрикулярная: ≥3 очагов;
- кортико-юкстакортикальная: ≥1 очага;
- инфратенториальная: ≥1 очага;
- спинной мозг: ≥1 очага;
- зрительный нерв: ≥1 очага.
Диссеминация во времени может быть определена двумя путями:
- появление нового очага по сравнению с предыдущим исследованием (безотносительно времени);
- очаг, гиперинтенсивный на T2-ВИ и/или демонстрирующий контрастное усиление на Т1-ВИ;
- наличие на одном исследовании очагов, демонстрирующих и не демонстрирующих контрастное усиление.