Причины субарахноидального кровоизлияния
В большинстве случаев такое состояние обусловлено нетравматическими факторами:
- разрывом аневризмы;
- разрывом сосуда в головном мозге на фоне артериальной гипертензии, атеросклероза и других сосудистых заболеваний.
Субарахноидальное кровоизлияние в мозг может быть обусловлено и травматическими факторами:
- черепно-мозговая травма;
- ушиб головного мозга;
- перелом костей черепа.
Основные услуги клиники доктора Завалишина:
- консультация нейрохирурга
- лечение грыжи позвоночника
- операции на головном мозге
- операции на позвоночнике
Лечение кровоизлияния в головной мозг при гипертонической болезни
Хирургическое удаление свернувшейся крови в острой стадии внутримозгового кровоизлияния показано пациентам лишь в редких случаях. Однако, удалив сгустки крови при гематоме, лежащей над намётом мозжечка (супратенториально), можно предотвратить вклинение височной доли головного мозга у коматозных больных с еще сохранившимися рефлекторными движениями глаз. Хирургическое удаление гематомы из очага острого кровоизлияния в мозжечке обычно бывает методом выбора, так как часто спасает жизнь больного и даёт прекрасный прогноз в плане восстановления нарушенных функций.
Если у больного ясное сознание и нет симптомов очагового поражения ствола мозга, то при наличии у него мозжечковой гематомы небольших размеров нейрохирург может отказаться от немедленного хирургического вмешательства для её удаления. Однако необходимо помнить о вероятности быстрого ухудшения клинического состояния при локализации гематомы в мозжечке. Поэтому у таких больных всегда должна оставаться возможность проведения срочной операции в случае возникшей клинической необходимости.
Для уменьшения отека головного мозга вокруг внутримозгового кровоизлияния назначают маннитол и другие осмотические препараты диуретики. Активность стероидов при внутримозговой гематоме незначительна. Оценить эффективность медикаментозной терапии, избежать значительных отклонений как в сторону артериальной гипо- и гипертензии может помочь мониторинг внутричерепного давления. Резкое снижение артериального давления с целью «остановить кровотечение» при внутримозговом кровоизлиянии неэффективно, поскольку чаще остановка произошедшего кровотечения при внутричерепных геморрагиях происходит самопроизвольно уже до обследования больных.
При таких состояниях, как токсикоз беременности и злокачественная артериальная гипертензия, особенно необходимы ранняя диагностика и осмотрительное лечение. Это нужно для того, чтобы избежать чрезмерного или внезапного снижения артериального давления у больного.
Клиническая картина субарахноидального кровоизлияния
Это состояние развивается стремительно на фоне нормального самочувствия человека и проявляется:
- резкой острой головной болью, усиливающейся при малейшей физической активности;
- тошнотой, рвотой;
- судорогами;
- психоэмоциональными нарушениями (страхом, возбуждением, сонливостью);
- повышением температуры тела (до фебрильного и субфебрильного уровня);
- расстройствами сознания (от оглушения до обморока, комы);
- симптомами поражения глазодвигательного нерва (парезом взора, опущением века), кровоизлиянием в глазное яблоко.
В половине случаев такое состояние приводит к летальному исходу. Основные осложнения и последствия субарахноидального кровоизлияния:
- спазм сосудов головного мозга, обусловленный ишемией;
- повторение эпизода при аневризме (может возникать в раннем периоде или через несколько недель после первого эпизода);
- гидроцефалия (на начальных этапах или в позднем периоде);
- патологии, обусловленные субарахноидальным кровоизлиянием в головном мозге (инфаркт миокарда, отек легкого, кровотечение из язвы желудка или двенадцатиперстной кишки).
Среди отдаленных последствий субарахноидального кровоизлияния в мозг: расстройства памяти, внимания, психоэмоциональные нарушения (депрессия, бессонница, возбуждение). Также стандартной жалобой больных, перенесших такое состояние, является головная боль. Несколько реже развивается гормональное нарушение в системе гипоталамуса и гипофиза.
Диагностика и лечение субарахноидального кровоизлияния в мозг
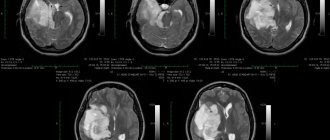
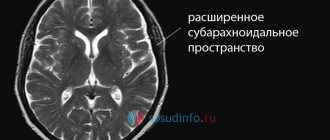
Врач уточняет анамнез пострадавшего, проводит наружный осмотр. Диагноз устанавливается на основании данных КТ, позволяющей определить распространенность процесса, наличие отека, оценить состояние ликворной системы. При отрицательных результатах проводится люмбальная пункция.
МРТ является чувствительным инструментом для диагностики патологии спустя несколько суток. Для определения источника кровотечения в головном мозге используют ангиографию сосудов.
Терапия субарахноидального кровоизлияния проходит в неврологическом стационаре и зависит от тяжести состояния больного. Она направлена на решение таких задач:
- стабилизация состояния пациента;
- профилактика повторного эпизода;
- нормализация гомеостаза;
- лечение и профилактика ишемии, сосудистого спазма;
- терапия болезни, вызвавшей кровоизлияние.
Аневризму клиппируют или проводят эндоваскулярную окклюзию. Вазоспазм и ишемию лечат медикаментозно. При локальном спазме сосуда непосредственно в него вводят сосудорасширяющий препарат или проводят баллонную ангиопластику.
В 50% случаев субарахноидальное кровоизлияние приводит к смерти. У большинства развиваются существенные нарушения функциональной активности мозга.
Получить помощь при этой патологии можно в Отделении нейрохирургии ГКБ им. А.К. Ерамишанцева. Клиника располагает современным диагностическим оборудованием и передовым оснащением для проведения сложнейших операций.
Геморрагический инсульт
Первое и самое важное правило — начать лечение геморрагического инсульта стволовыми клетками сразу. Восстановительная терапия после инсульта должна проводиться в режиме «скорой помощи» — это гарантия возврата пациента к нормальной жизни и «биологическая страховка». Вот почему надо иметь свой банк стволовых клеток на всякий случай!
Опыт показал, что стволовые клетки, введенные внутривенно, могут проникать в головной мозг, замещая собой поврежденные нейроны (клетки мозга) в том месте, где возникла гематома, и таким образом проводить лечение геморрагического инсульта.
Перенес ли человек микроинсульт или обширный инсульт, лечение стволовыми клетками способно вернуть его к нормальной жизни!
Кроме того, стволовые клетки синтезируют вещества, активирующие процессы регенерации, в результате чего появляются новые кровеносные сосуды и нервные клетки, что влечет за собой восстановление функций головного мозга, а это, в свою очередь, устраняет неврологические симптомы болезни.
Одним словом – лечение инсульта стволовыми клетками является одним из самых эффективных методов реабилитации. Клиника помогла огромному количеству людей восстановиться. И это главное доказательство того, что стволовые клетки обеспечивают действенное лечение ишемического инсульта, геморрогического инсульта и их последствий.
Но лечить болезнь всегда труднее, чем ее предотвратить. Если в Ваши планы не входит гемморагический инсульт, профилактика должна быть одна – ведите здоровый образ жизни, и, прежде всего, избегайте стрессов.
А если у Вас уже есть сердечно-сосудистые заболевания — гипертоническая болезнь, атеросклероз — или просто повышенный уровень холестерина в крови, Вам простой необходимо вовремя пройти курс клеточной терапии!
Лечебные мероприятия при ОНМК следует начинать как можно раньше, желательно в промежутке «терапевтического окна» – в первые 3–6 ч с момента развития заболевания. Адекватность их состоянию больного и интенсивность в значительной степени определяют дальнейшее течение и исход заболевания. Больным показана госпитализация в неврологический или нейрососудистый стационар, в случае развития обширного инсульта – в реанимационное отделение. Учитывая высокую частоту сочетания сосудистого поражения головного мозга и сердца, большинству больных требуется консультация кардиолога. По возможности в максимально ранние сроки следует решить вопрос о необходимости и возможности нейрохирургического лечения. Нецелесообразна госпитализация больных в состоянии глубокой комы с расстройствами витальных функций, тяжелой органической деменцией, некурабельными онкологическими заболеваниями.
Больным с ПНМК необходим постельный режим до окончания острого периода и стабилизации состояния. Стационарное лечение показано в случае острой гипертонической энцефалопатии, тяжелого гипертонического криза, повторных ТИА. Показанием для го спитализации служат также отсутствие эффекта от проводимой в амбулаторных условиях терапии и обострение сопутствующих заболеваний, в частности ИБС.
Существуют два основных направ ления лечения – дифференцированное, зависящее от характера инсульта (геморрагический или ишемический) и недифференцированное (базисное), направленное на поддержание витальных функций и коррекцию гомеостаза.
Недифференцированное лечение. Коррекция деятельности сердечно-сосудистой системы в первую очередь направлена на контролъ артериального давления. Цифры его должны на 15– 25 мм рт. ст. превышать привычные для больного. Следует избегать редкого снижения артериального давления во избежание развития синдрома обкрадывания. Гипотензивная терапия включает в себя применение бета адреноблокаторов (анаприлин, атенолол), блокаторов кальциевых каналов (как краткосрочного действия – нифедипин, так и пролонгированных – амлодипин), диуретиков (фуросемид), при необходимости – ингибиторов АПФ (каптоприл, эналаприл). При невозможности или неэффективности перорального приема препараты вводят внутривенно капельно под контролем артериального давления. При развитии артериальной гипотензии назначают кардиотонические средства (мезатон, кордиамин), при отсутствии эффекта – внутривенное введение кортикостероидов (гидрокортизон, дексаметазон). При наличии показаний проводят коррекцию нарушений коронарного кровообращения, остро возникших нарушений сердечного ритма и проводимости и сердечной недостаточности
Контроль за функцией органов дыхания включает обеспечение проходимости дыхательных путей туалет полости рта и носа, удаление секрета и рвотных масс из верхних дыхательных путей при помощи отсоса. Возможны интубация и перевод пациента на искусственную вентиляцию легких. При развитии отека легких требуется введение сердечных гликозидов (коргликон, строфантин), диуретиков. В случае тяжелого инсульта с первых суток следует начинать введение антибиотиков широкого спектра действия (синтетические пенициллины, цефалоспорины) для профилактики пневмонии. С целью профилактики застойных явлений в легких необходимо в максимально ранние сроки начинать активную и пассивную (включая переворачивание с бока на бок) дыхательную гимнастику.
Для поддержания гомеостаза требуется введение адекватного количества солевых раство ров (2000–3000 мл в сутки в 2–3 при ема): Рингера –Локка, изотонического раствора хлорида натрия, 5% раствора глюкозы, при этом необходимо контролировать диурез и экспираторные потери жидкости. Учитывая, что у больных с инсультом нередко развивается ацидоз, показано применение 4-5 % раствора бикарбоната натрия, 3,6 % раствора трисамина (под контролем показателей КОС). При необходимости корригируется содержание в крови ионов калия и хлора. В остром периоде инсульта больные должны получать диету, богатую витаминами и белками, с низким содержанием глюкозы и животных жиров. При нарушениях глотания пища вводится через назогастральный зонд.
Борьба с отеком головного мозга включает применение кортикостероидов, в первую очередь дексазона (16–24 мг в сутки, 4 введения) или преднизолона (60–90 мг в сутки). Противопоказанием к их применению являются некупируемая артериальная гипертензия, геморрагические осложнения, тяжелые формы сахарного диабета Показан глицерол perosа также внутривенное капельное введение осмотических диуретиков (15 % раствор маннитола, реоглюман) или салуретиков (фуросемид).
Контроль за вегетативными функциями включает регуляцию деятельности кишечника (богатая клетчаткой и молочнокислыми продуктами диета, при необходимости – применение слабительных препаратов, очистительные клизмы) и мочеиспускания. При необходимости проводится катетери зация мочевого пузыря, назначение уросептиков с целью профилактики восходящей инфекции мочевыводящих путей. С первых суток требуется регулярная обработка кожных покровов антисептическими препаратами для предупреждения пролежней, желательно использование функциональных противопролежневых матрасов При гипертермии – применение антипиретиков
Дифференцированное лечение. Основные направления дифференцированной терапии острых нарушений мозгового кровообращения – восстановление адекватной перфузии в зоне ишемической полутени и ограничение размеров очага ишемии, нормализация реологических и свертывающих свойств крови, зашита нейронов от повреждающего действия ишемии и стимуляция репаративных процессов в нервной ткани.
Одним из наиболее эффективных методов лечения является гемодилюция – введение препаратов, уменьшающих уровень гематокрита (до 30–35 %). Для этого используется реополиглюкин (реомакродекс), суточный объем и скорость введения которого определяются как показателями гематокрита, так и уровнем артериального давления и наличием признаков сердечной недостаточности. При невысоком артериальном давлении возможно применение полиглюкина или солевых изотонических растворов. Одновременно внутривенно назначаются растворы эуфиллина, пентоксифиллина (трентал), ницерголина (сермиона). При отсутствии нарушений сердечного ритма применяется винпоцетик (кавинтон). По мере стабилизации состояния больного внутривенное введение препаратов заменяется пероральным приемом. Наиболее эффективными являются ацетилсалициловая кислота (1–2 мг/кг массы тела), желательно использовать формы препарата. оказывающие минимальное отрицательное действие на слизистую оболочку желудка (тромбоасс): пентоксифиллин, циннаризин, продектин (ангинин).
В случае нарастающего тромбоза мозговых артерий, при прогредиентном течении инсульта, кардиогенной эмболии показано применение антикоагулянтов Гепарин вводится внутривенно в суточной дозе 10–24 тыс. ЕД или подкожно по 2.5 тыс ЕД 4-6 раз в сутки. При применении гепарина необходим обязательный контроль коагулограммы и времени кровотечения. Противопоказаниями к его использованию, так же как и тромболитиков, является наличие источников кровотечений различной локализации (язвенная болезнь желудка, геморрой), стойкая некупируемая гипертензия (систолическое давление выше 180 мм рт.ст.), тяжелые расстройства сознания. При развитии ДВС-синдрома, в связи со снижением уровня антитромбина III показано введение нативной или свежезамороженной плазмы крови. После прекращения введения гепарина назначаются антикоагулянты непрямого действия (фенилин, синкумар) с контролем показателей свертывающей системы крови.
Установленный характер тро мботического инсульта позволяет использование в первые часы заболевания тромболитиков (урокиназа, стрептаза, стрептокиназа). В связи с тем что при внутривенном введении этих препаратов существует высокий риск геморрагических осложнений, наиболее эффективным способом является направленный тромболизис, при котором препарат под рентгенологическим контролем вводится непосредственно в зону тромбоза. Мощное фибринолитическое действие оказывает рекомбинантный тканевый активатор плазминогена, введение которого также целесообразно только в первые часы заболевания.
В комплексном лечении больных с острыми нарушениями мо згового кровообращения показано применение препаратов, оказывающих антиагрегантное и вазоактивное действие: блокаторов кальциевых каналов (нимотоп, флунаризин), вазобрала, танакана. Обосновано применение ангиопротекторов: продектина (ангинин). Применение указанных препаратов целесообразно по миновании острой фазы заболевания, а также у больных с ТИА.
С целью предупреждения геморрагии в зону ишемии при обширных инфарктах назначается дицинон (этамзилат натрия) внутривенно или внутримышечно.
Исключительно важным является применение препаратов, оказывающих нейротрофическое и нейропротективное действие на мозговую ткань. С этой целью используют ноотропил (до 10–12 г в сутки), глицин (1 г в сутки сублингвально), аплегин (по 5,0 мл в 200,0 мл изотонического раствора хлорида натрия внутривенно 1–2 раза в сутки), семакс (по 6–9 мг 2 раза в сутки интраназально), церебролизин (10,0–20,0 мл в сутки внутривенно). Применение указанных препаратов способствует более полному и быстрому восстановлению нарушенных функций. В ряде случаев, в частности при глобальной ишемии мозга, возможно использование барбитуратов (тиопентал натрия) для снижения энергетических потребностей мозга в условиях ишемии. Широкое применение данного метода ограничивается выраженным кардиодепрессивным и гипотензивным действием препарата, угнетением дыхательного центра. Определенный эффект дают препараты, ингибирующие процессы перекисного окисления липидов: унитиол, витамин Е, аевит.
Дифференцированное консервативное лечение при геморрагическом инсульте. Основным направлением является уменьшение проницаемости сосудистой стенки и предупреждение лизиса сформировавшегося тромба. С целью угнетения фибринолиза и активирования выработки тромбопластина применяется эпсилон-аминокапроновая кислота. На протяжении 3– 5 дней внутривенно вводится 50,0–100,0 мл 5 % раствора препарата 1 или 2 раза в сутки. Применяют ингибиторы протеолитических ферментов: трасилол (контрикал, гордокс) в начальной дозе 400–500 тыс. ЕД в сутки, затем – по 100 тыс. ЕД 3–4 раза в день внутривенно капельно. Эффективным гемостатическим препаратом, обладающим низким риском тромбообразования, является дицинон (этамзилат натрия). Для профилактики вазоспазма, осложняющего течение субарахноидального кровоизлияния, больным назначается нимотоп.
Хирургическое лечение при геморрагическом инсульте. Удаление типичных для геморрагического инсульта медиальных гематом, локализующихся в подкорковых узлах, внутренней капсуле, таламусе, как правило, не приводит к улучшению состояния больных и существенно не изменяет прогноза. Лишь иногда показания к операции могут возникнуть у больных относительно молодого возраста при нарастании общемозговых и очаговых симптомов после периода относительной стабилизации состояния. В противоположность этому удаление гематом, локализующихся в белом веществе больших полушарий латерально по отношению к внутренней капсуле, как правило, приводит к существенному улучшению состояния больного и регрессу дислокационных симптомов, в связи с чем хирургическое вмешательство при этих гематомах следует считать абсолютно показанным.
Основным методом оперативного лечения с целью удаления внутримозговых гематом является краниотомия. При латеральном распо ложении гематомы с распространением ее на островок мозга наименее травматичным является подход к гематоме через латеральную (сильвиеву) борозду, при этом трепанация проводится в лобно-височной области. Гематомы, локализующиеся в области зрительного бугра, могут быть удалены через разрез в мозолистом теле. При атипичных кровоизлияниях хирургический доступ определяется расположением гематомы в мозге.
Для удаления глубинно расположенных гематом может быть использован метод стереотаксической аспирации. По результатам КТ-исследования определяются координаты гематомы. С помощью стереотаксического аппарата, фиксированного на голове больного, через фрезевое отверстие вводится специальная канюля, подключенная к аспиратору. В просвете канюли находится так называемый винт Архимеда, вращение которого приводит к разрушению и удалению гематомы. Преимущество указанного метода заключается в его минимальной травматичности.
Кровоизлияние в мозжечок может вызвать опасное для жизни сдавление ствола мозга, что делает хирургическое вмешательство в данной ситуации необходимым. Над местом расположения гематомы проводится резекционная трепанация задней черепной ямки. Последовательно вскрывается твердая мозговая оболочка и рассекается ткань мозжечка, скопившаяся кровь удаляется путем аспирации и промывания раны.