Узнать больше о других заболеваниях на букву «Ю»: Ювенильный паркинсонизм; Юношеская абсанс-эпилепсия; Юношеская миоклоническая эпилепсия.
Не все заболевания можно полностью излечить. Речь идет, в первую очередь, о тех, которые возникают в силу генетической обусловленности. Особенно печально, когда речь идет о детских болезнях. Но медицина не стоит на месте, и предлагает варианты терапии, позволяющей поддерживать приемлемое качество жизни малыша. Такое редчайшее заболевание, как ювенильный паркинсонизм, сегодня хоть и не излечивается полностью, но успешно корректируется лечением врача.
Что собой представляет?
Если «классическая» болезнь Паркинсона может появиться по целому ряду причин, детский паркинсонизм всегда возникает из-за сбоев в генетике. Ученые выяснили, что оно поражает не только детей, но и лиц до 25 лет. Чаще всего оно атакует девочек и молодых девушек. При наличии нескольких заболевших в одной семье распространение болезни считается спорадическим.
Заявляет о себе заболевание, как правило, в конце первого десятилетия жизни, либо в начале второго. Более ранний возраст развития патологии крайне редок (менее 1 % от всех заболевших).
От «взрослого» варианта болезни ювенильный паркинсонизм отличается тем, что даже при долгой заболеваемости у больного сохраняется рассудок, интеллектуальные способности. Наблюдается полное отсутствие слабоумия или расстройств психического характера.
Встречаются случаи повышения сухожильного рефлекса или иной пирамидной симптоматики.
Диагностика и лечение болезни Паркинсона
Истинную болезнь Паркинсона можно диагностировать по одному внешнему виду пациента. Каждый человек имеет свою неповторимую пластику движений и походки, но все паркинсоники двигаются одинаково.
Ведение больных с ювенильным паркинсонизмом позволяет обходиться без леводопа-содержащих препаратов в течение нескольких десятилетий, но, к сожалению, при её назначении, особенно неоправданно раннем, моторные флуктуации и дискинезии у таких больных развиваются чрезвычайно рано.
У молодых людей при нерациональной терапии значительно чаще развиваются лекарственные дискинезии, тяжёлые моторные флюктуации. Прогноз в отношении когнитивных функций и ожидаемой продолжительности жизни у них лучше, чем у пожилых пациентов и лиц престарелого возраста.
Неврологи Юсуповской больницы применяют те же критерии, подтверждающие диагноз болезнь Паркинсона у лиц молодого возраста, как и у более старших возрастных групп.
Причины
Ювенильный паркинсонизм всегда генетически обусловлен. Возникает сбой в работе дофаминергических нейронов, которые должны нормально высвобождать дофамин. Но из-за «поломки» в генах, такой процесс затрудняется или полностью останавливается. Это является причиной возникновения уже внешней двигательной дисфункции. При этом нужно учитывать, что такая генетическая погрешность наследуется аутосомно-рецессивным путем.
Бывает так, что оба родителя здоровы, но поврежденный ген у них в цепочке присутствует. То есть они передают рожденному малышу возможность заболевания. В таком случае в дальнейшем симптомы паркинсонизма обнаруживаются не более чем у 25% подросших детей. Если в геноме только одного родителя есть дефект, то процент передачи заболевания потомству практически сведен к нулю.
Этапы диагностики паркинсонизма
Согласно диагностическим критериям БП (UK Parkinson’s Disease Society Brain Bank, 1992), клиническая диагностика БП проводится в три этапа:
- Этап 1. Диагностика синдрома паркинсонизма
Гипокинезия и наличие, по меньшей мере, одного из следующих симптомов:
мышечная ригидность; тремор покоя 4-6 Гц; постуральная неустойчивость, не связанная с первичными зрительными, проприоцептивными, вестибулярными и мозжечковыми нарушениями;
- Этап 2. Критерии исключения БП
Наличие в анамнезе повторных инсультов со ступенеобразным прогрессированием симптомов паркинсонизма, повторных черепно-мозговых травм, достоверного энцефалита; лечение препаратами, способными вызвать паркинсонизм; окулогирные кризы; наличие симптомов поражения мозжечка; раннее появление выраженной вегетативной недостаточности; длительная ремиссия; супрануклеарный паралич взора; семейный анамнез паркинсонизма (более 1 родственника с аналогичным заболеванием); раннее появление выраженной деменции; симптом Бабинского; наличие на МРТ признаков церебральной опухоли или открытой (сообщающейся) гидроцефалии; отсутствие положительной реакции на высокие дозы леводопы; контакт с токсическими веществами, вызывающими паркинсонизм;
- Этап 3. Подтверждающие критерии
Необходимо наличие не менее 3 признаков из следующих: тремора покоя, одностороннего начала заболевания, постоянной асимметрии с более выраженными симптомами на стороне тела, с которой началось заболевание, прогрессирующего течения болезни, хорошей реакции на лечение леводопой, сохранения эффекта терапии в течение 5 лет и более, выраженной дискинезии, индуцированной леводопой, длительного течения заболевания (10 лет и более).
Конечно, семейный анамнез крайне важен для постановки ювенильного паркинсонизма и конечно его следует отнести к критериям, подтверждающим диагноз, тремор покоя лучше заменить фокальной мышечной дистонией. Для ювенильного паркинсонизма не характерны деменция и одностороннее начало. Для подтверждения диагноза идиопатический паркинсонизм, включающий условно три формы: ювенильный, паркинсонизм с ранним началом и болезнь Паркинсона, применяют инновационные методы исследования, которые выполняют на современной аппаратуре. Используют методы функциональной нейровизуализации (позитронно-эмиссионную томографию, однофотонную эмиссионную компьютерную томографию, протонную магнитно-резонансную спектроскопию).
Классификация
Ювенильный паркинсонизм в большинстве случаев сопровождается тремя проявлениями: гипокинезией, тремором и ригидностью мышц. В зависимости от того, как эта триада скомпонована, можно выделить следующие виды болезни:
- дрожательная;
- дрожательно-ригидная;
- ригидно-дрожательная;
- акинетико-ригидная;
- смешанная.
В первом случае присутствует мелко амплитудное дрожание головы, челюсти и языка. Тремор присутствует и в конечностях. Дрожание не останавливается ни в покое, ни в движении. При этом из-за стресса или небольшого эмоционального всплеска скорость дрожания значительно увеличивается. Также сохраняется нормальная двигательная активность, а мышечный тонус находится в нормальном пределе.
При дрожательно-ригидном паркинсонизме заболевание заявляет о себе возникновением тремора. Со временем картина дополняется расстройством мышечного тонуса, может возникнуть гипертонус. Брадикинезия отсутствует, либо выражена нечетко.
Ригидно-дрожательный «вариант» заболевания всегда начинается с резкого повышения мышечного тонуса в верхних и нижних конечностях. Лишь потом наблюдается тремор. Из-за гипертонуса конечности принимают вынужденное положение (флексорное), затем выражается и гипокинезия.
При акинетико-ригидном паркинсонизме наблюдается гипокинезия с повышением тонуса мышц. Дрожание отсутствует, как и непроизвольные движения.
Если присутствуют черты каждого из перечисленных видов заболевания одновременно, речь идет о смешанном ювенильном паркинсонизме.
Паркинсонизм в детском возрасте и роль нейродиетологии
Паркинсонизм — неврологический синдром, характеризующийся ритмическим мышечным тремором, ригидностью движений, семенящей походкой, согбенным положением тела и маскообразным лицом; вызывается поражением базальных ганглиев различного генеза (в любом возрасте). Паркинсонизм является прогрессирующим дегенеративным заболеванием центральной нервной системы (ЦНС). В классической неврологии паркинсонизм обычно рассматривается как состояние, свойственное преимущественно совершеннолетним индивидам. Детским неврологам периодически приходится иметь дело с несколькими разновидностями паркинсонизма, встречающимися в возрасте до 18 лет. В литературе сообщается о следующих вариантах болезни у детей: симптоматический паркинсонизм, постэнцефалитический паркинсонизм, паркинсонизм при коклюше, паркинсоноподобный синдром, как основное проявление вирусного энцефалита, вызванного вирусом Эпштейна–Барр; генерализованная дистония с началом в детском возрасте; ювенильный паркинсонизм в сочетании с туреттизмом, гемибаллизмом при недостаточности пантотенаткиназы (синдром Галлервордена–Шпатца (Hallervorden-Spatz)); паркинсонизм среди носителей болезни Гоше, ДОФА-зависимая дистония (болезнь Сегавы), паркинсонизм при мутационных изменениях в лизосомальной протеинцереброзидазе; инфантильный дистония-паркинсонизм, ассоциированный с гомозиготными loss-of-functions («с потерей функций») мутациями в гене, кодирующем дофаминовый транспортер [1].
Классификация
Различают болезнь Паркинсона, то есть первичный (идиопатический) паркинсонизм; вторичный паркинсонизм (постэнцефалитический, посттравматический, сосудистый, лекарственный и др.), а также синдром паркинсонизма при дегенеративных и наследственных заболеваниях ЦНС. Последние сравнительно многочисленны.
В генетической классификации рассматриваются следующие формы паркинсонизма: болезнь Паркинсона с тельцами Леви; ювенильный паркинсонизм; ювенильный паркинсонизм Ханта; семейная болезнь Паркинсона типа 1a.
Для детских неврологов значение имеют еще два состояния, относящиеся к синдромам паркинсонизма, — инфантильный дистония-паркинсонизм и болезнь Сегавы. Существуют два варианта последней (с аутосомно-доминантным и аутосомно-рецессивным типами наследования) [2].
Этиология и патогенез
В развитии паркинсонизма имеют значение наследственность (генетическая предрасположенность), тяжелые и повторные черепно-мозговые травмы, влияние токсинов, вирусов, бактерий, вирусно-бактериальных и вирусно-вирусных ассоциаций и т. д. По данным K. M. Powers и соавт. (2009), эпидемиологические исследования дают основание считать, что пищевые факторы оказывают влияние на этиологию паркинсонизма [3].
Атеросклеротические изменения сосудов головного мозга, актуальные при болезни Паркинсона у совершеннолетних индивидов, у детей и подростков обычно не имеют большого значения.
Вирусные и вирусно-бактериальные инфекции могут приводить к постэнцефалитическому паркинсонизму.
При наличии травмы головы в анамнезе вероятность развития паркинсонизма возрастает в 4 раза, а среди индивидов с черепно-мозговой травмой, потребовавшей госпитализации, — в 8 раз.
Cлучаи паркинсонизма, вызванного приемом лекарств, преимущественно относятся к антипсихотическим средствам, вызывающим снижение дофаминергической активности. Агонисты дофамина также могут вызывать симптомы болезни Паркинсона (за счет повышения чувствительности ДОФА-рецепторов).
В развитие болезни Паркинсона вносят вклад нарушения метаболизма триптофана вследствие недостаточности дофамина в черной субстанции мозга. При паркинсонизме отмечается снижение активности тирозингидроксилазы и ДОФА-декарбоксилазы.
R. M. Adibhatla и J. F. Hatcher (2008) подчеркивают, что развитие паркинсонизма частично обусловлено перекисным окислением липидов вследствие активации фосфолипаз [4].
Патогенетически при паркинсонизме происходит гибель дофаминергических нейронов в черном веществе, голубоватом месте, а также в других дофаминосодержащих областях; одновременно имеет место снижение содержания дофамина в хвостатом ядре и скорлупе головного мозга.
Генетические аспекты
В четверти случаев у пациентов с паркинсонизмом обнаруживается отягощенный анамнез. К дефектным генам, оказывающим влияние на паркинсонизм, относятся PARK2 (Parkin), PARK3, PARK4, PARK6 (PINK 1), PARK7 (DJ-1), PARK8, PARK10, PARK11, SNCA, LRRK2, UCHL1, SNCAIP, GBA, NR4A2, CYP2D6.
В базе данных человеческих генов и генетических болезней OMIM (проект «Менделевское наследование у человека», Online Mendelian Inheritance in Man) представлены следующие варианты паркинсонизма: болезнь Паркинсона с поздним началом (#168600); болезнь Паркинсона 1 аутосомно-доминантная (#169601); болезнь Паркинсона 2 аутосомно-рецессивная ювенильная (#600116); болезнь Паркинсона 4 аутосомно-доминантная (#605543); болезнь Паркинсона 6 аутосомно-рецессивная с ранним началом (#605909); болезнь Паркинсона 7 аутосомно-рецессивная с ранним началом (#606324); болезнь Паркинсона 8 аутосомно-доминантная (#607060). Имеются сведения о казуистически редкой болезни Паркинсона 3 (OMIM #602404), болезни Паркинсона 5 (вызываемой мутациями в гене UCHL1, OMIM #191342), болезни Паркинсона 12, ассоциированной с Х-хромосомой (OMIM #305557). Cуществует болезнь Шарко–Мари–Тута (Charcot–Marie–Tooth) с птозом и паркинсонизмом (OMIM № 118301), описанная R. Tandan et al. (1990) [1, 2, 5].
Для ДОФА-зависимой дистонии (болезнь Сегавы) в базе данных OMIM предназначена рубрика #128230. Вариант болезни с аутосомно-доминантным типом наследования является ее эквивалентом и ассоциирован с мутацией гена ГТФ-циклогидролазы человека I (GCH1). Описываемый фермент является участником конверсии гуанозинтрифосфата (ГТФ) в тетрагидробиоптерин (кофактор тирозингидролазы — энзима, участвующего в контроле синтеза дофамина). Аутосомно-рецессивный вариант болезни Сегавы (OMIM #605407) характеризуется наличием генного локуса 11 p15.5 [6].
Клинические проявления и диагностика
Классической моделью паркинсонизма является болезнь Паркинсона (идиопатический паркинсонизм). Для него характерен симптомокомплекс, включающий тремор, ригидность и тугоподвижность мышц, гипо- и/или акинезию (вследствие малой амплитуды и «скованности» движений), нарушения со стороны мышечных рефлексов, гипомимию, вегетативные и психические нарушения и т. д.
К числу наиболее ранних проявлений паркинсонизма в детском возрасте относятся дистония нижних конечностей или непроизвольные мышечные сокращения. Другими ранними симптомами паркинсонизма у детей считаются брадикинезия, тремор и мышечная ригидность. По мере прогрессирования болезни у детей могут появляться проблемы с балансированием, дизартрия и неспособность к полноценному контролю мимики лица [1].
Как и у взрослых пациентов, у детей с паркинсонизмом может отмечаться непроизвольная флексия стоп и нижних отделов ног. Результатом дистонии нижних конечностей являются нарушения походки. Односторонняя или двухсторонняя замедленность движений в одной или нескольких конечностях (брадикинезия) приводит к неспособности ребенка завершать быстрые, повторные движения и может служить ранним указанием на брадикинезию.
У детей ригидность верхних и/или нижних конечностей затрудняет свободу движений. Некоторые дети с ригидностью конечностей принимают неестественные позы, крепко прижимая руки к туловищу во время ходьбы.
При ювенильном паркинсонизме у пациентов может иметь место неконтролируемый тремор (ритмические движения, поражающие от одной до нескольких частей тела — руки, шею, голосовые связки, голову, туловище или нижние конечности).
Дополнительными признаками паркинсонизма у детей и подростков могут быть сложности с балансировкой и сохранением правильного положения тела. У части детей отмечается гипомимия и дизартрия. Окулогирные кризы встречаются при постэнцефалитическом паркинсонизме и заключаются в фиксации взора кверху в течение нескольких минут-часов (иногда при этом голова запрокидывается назад) [1].
Болезнь Сегавы (ДОФА-зависимая дистония) является врожденной, медленно прогрессирующей формой дистонии, сочетающейся с признаками паркинсонизма. Болезнь манифестирует в возрасте до 10 лет у детей с локальной дистонией (преобладает симптомокомплекс ригидно-гипокинетического синдрома: повышенный пластический тонус, варьирующий в различных группах мышц; патологические позные установки и т. д.) [6]. Затем в течение нескольких лет болезнь постепенно распространяется на другие участки тела. Характерна флюктуация симптомов в течение дня. Как указывают М. Ю. Бобылова и соавт. (2009), основные клинические проявления болезни Сегавы можно представить тремя группами нарушений: пирамидные (спастический парапарез, клонус стоп, гиперрефлексия, патологические стопные рефлексы, контрактуры коленных суставов); экстрапирамидные (флюктуирующая дистония, брадикинезия, тремор, хорея, маскообразное лицо, кривошея), психические/поведенческие (нарушения эмоций, расстройства пространственных представлений, трудности в обучении) [7]. При ДОФА-зависимой дистонии встречаются дополнительные признаки, такие как сколиоз, так называемая «конская стопа», дизартрия и расстройства сна. Болезнь Сегавы необходимо дифференцировать от различных форм торсионной дистонии, болезни Вильсона–Коновалова, детского церебрального паралича, других резидуальных состояний.
Ювенильный паркинсонизм. Особая форма первичного паркинсонизма, но встречающаяся среди детей (описана у пациентов < 10-летнего возраста). Характеризуется классическими симптомами болезни Паркинсона при отсутствии деменции. Патоморфологические особенности ювенильного паркинсонизма заключается в дегенерации нейронов и демиелинизации в плотной части черного вещества и голубоватом пятне (тельца Леви при этом отсутствуют).
Ювенильный паркинсонизм Ханта. Отличается от ювенильного паркинсонизма. Возникает у детей и подростков, характеризуется медленным течением. При ювенильном паркинсонизме Ханта у пациентов имеются все классические симптомы паркинсонизма.
Cиндром дистонии-паркинсонизма с внезапным началом описали у 15-летней девочки W. B. Dobyns et al. (1993) [8]. Впоследствии оказалось, что болезнь может дебютировать в различном возрасте (самый молодой пациент, описываемый в литературе, заболел в возрасте 4 лет). Болезнь характеризуется внезапным появлением дистонии с паркинсонизмом (первичная брадикинезия и постуральная нестабильность); четким ростра-каудальным градиентом вовлечения в патологический процесс (лицо > рука > нога); бульбарными поражениями; отсутствием адекватного ответа на терапию L-ДОФА. Период развития признаков паркинсонизма может составлять от нескольких минут до 30 дней. Нередко болезни предшествует гипертермия (или лихорадка), стресс или злоупотребление алкоголем (у подростков). Описываемые симптомы чаще приобретают стационарный характер (без дальнейшего улушения); иногда отмечаются повторные эпизоды внезапного ухудшения всех проявлений. Сообщается о возможности появления тревоги, депрессии и судорог. Возраст к моменту дебюта болезни варьирует в пределах 4–55 лет. Диагноз синдрома дистонии-паркинсонизма с внезапным началом устанавливается на основании клинических данных. В настоящее время доступно молекулярно-генетическое тестирование для выявления гена ATP1A3 (ассоциированного с дистонией-паркинсонизмом с внезапным началом).
Профилактика
Большинство рекомендаций по профилактике паркинсонизма относятся к первичному (идиопатическому) паркинсонизму, но есть основания считать, что эти рекомендации небезосновательны и при других формах паркинсонизма.
Американские исследователи указывают, что ежедневное употребление кофе (1 чашка в день) укрепляет гематоэнцефалический барьер и защищает мозг от вредного воздействия холестерина. Меньшая вероятность паркинсонизма при потреблении кофе предположительно связана с блокадой кофеином аденозиновых рецепторов А2А, регулирующих высвобождение глутамата, который повреждает двигательные нейроны. Обнаружен ген GRIN2A (кодирующий субъединицу эпсилон-1 NMDA-рецепторов), детерминирующий профилактический эффект кофе (и схожих с ним по действию экспериментальных лекарств) при паркинсонизме.
Сокращение потребления молока и продуктов на его основе может снизить риск развития паркинсонизма. На это указывают H. Chen et al. (2007), отметившие умеренное (статистически достоверное) повышение риска болезни Паркинсона среди индивидов, регулярно и сравнительно обильно потреблявших молочные продукты [9].
Поскольку известны случаи развития паркинсонизма после перенесения коклюша, необходимо проведение своевременной вакцинации против этой декретированной детской инфекции.
При дистонии-паркинсонизме с внезапным началом следует избегать психологического стресса, избыточных физических нагрузок, гипертермии, алкоголя (антинутриент), препаратов дигоксина (предположительно).
Лечение
Поскольку дофамин не проникает через гематоэнцефалический барьер, в терапии паркинсонизма используют препараты, являющиеся его предшественниками (производные ДОФА: леводопа, Мадопар, Наком). Для подавления инактивации дофамина используют ингибиторы МАО (Депренил, Наиламид, Пиразидол и др.) [1].
Лечение паркинсонизма с ранним началом может отличаться от терапии совершеннолетних пациентов. В частности, менее широко применяется леводопа (в связи с побочными эффектами препарата и целесообразностью его применения в более старшем возрасте) [1].
При дистонии-паркинсонизме с внезапным началом используются бензодиазепины в высоких дозах, осуществляется стандартное лечение судорог. Показана медикаментозная коррекция депрессии, тревожности и дисфагии. Проводится физиотерапия и ортопедическое лечение для предотвращения контрактур верхних и нижних конечностей [10].
В лечении болезни Сегавы применяется леводопа в сравнительно низких дозах (10–25 мг/кг/сут), обычно приводящая к отчетливому улучшению состояния пациентов через 2–4 дня после начала терапии. М. Ю. Бобылова и соавт. (2009) указывают, что средняя терапевтическая доза составляет 375 мг леводопы и 37,5 мг карбидопы [7].
Нутритивные и нейродиетологические аспекты паркинсонизма
Дисфагия — нередкое проявление паркинсонизма [11–13]. Для ее коррекции в детском возрасте из диетологических методов используются дополнительная кулинарная обработка пищи (измельчение, гомогенизация), а также принципы клинического питания (включая энтеральное и парентеральное питание и гастростомию).
При паркинсонизме внимания заслуживают такие нарушения питания, как ожирение и мальнутриция. Избыточная масса тела усугубляет основные проявления болезни, но не вполне ясно, оказывает ли неблагоприятное воздействие на симптомы паркинсонизма метаболический синдром, сопутствующий ожирению, или сама болезнь способствует развитию ожирения. Столь же значима при паркинсонизме мальнутриция. H. Chen et al. (2003), G. Wang et al. (2010) отмечают феномен снижения массы тела при паркинсонизме, выявив наличие прямой корреляции между выраженностью паркинсонизма и продолжительностью болезни [14, 15].
Энтеральное питание широко используется при обеспечении необходимыми нутриентами больных с паркинсонизмом, когда отсутствует возможность ввести необходимое количество пищевых веществ и энергии оральным путем. Зондовое питание применяется также при дисфагии и/или нарушениях нутритивного статуса. Есть данные, что при энтеральном питании у пациентов с паркинсонизмом, принимающих препараты леводопы, может нарушаться контроль над симптомами болезнями, что связано с нежелательным взаимодействием между белковым компонентом зондовых смесей и антипаркинсоническим препаратом. Необходимость в использовании полного парентерального питания при парксинсонизме возникает редко, как и установка гастростомы [10].
Рекомендуется употреблять в пищу больше фруктов и овощей (источников витаминов и минеральных веществ), а также некоторые ягоды (в частности, вишню, черешню и барбарис). Все овощи и фрукты следует употреблять преимущественно в свежем (сыром) виде.
Избыточное потребление жиров — фактор риска по развитию паркинсонизма в любом возрасте. На преобладание общего содержания жиров и насыщенных жиров в рационах питания больных паркинсонизмом указывают H. Chen et al. (2003), рекомендуя замену животных и насыщенных жиров на полиненасыщенные и растительные [16]. Протективное действие ненасыщенных жирных кислот при болезни Паркинсона описали L. M. de Lau et al. (2005) [17]. По данным J. K. Morris et al. (2010), проявления паркинсонизма (нейродегенерация) ухудшаются при потреблении диеты с высоким содержанием жиров [18]. Y. Miyake et al. (2010) не исключают, что состояние больных с паркинсонизмом ухудшается при повышенном потреблении с пищей арахидоновой кислоты [19].
Небезынтересно, что низкое потребление с пищей холестерина способствует развитию и усугублению болезни Паркинсона (у пациентов мужского пола). Особенно часто неблагоприятный эффект низкого потребления холестерина реализуется при высоком поступлении железа с пищей [2]. Исходя из положения о возможной роли железа в повреждении нейронов при болезни Паркинсона, C. W. Levenson (2003) предполагает необходимость в ограничении этого микроэлемента в рационе (для предотвращения снижения содержания дофамина в ЦНС и уменьшения двигательных нарушений) [20].
Oтдельные пищевые эксайтотоксины (аспартат, мононатрия глутамат, гидролизованный растительный белок, цистеин) могут приводить к развитию паркинсонизма или ухудшать его проявления, в связи с чем рекомендуется избегать продуктов (промышленного производства) с их содержанием.
Низкое потребление белка позволяет оптимизировать проводимое медикаментозное лечение паркинсонизма (L-ДОФА), известно на протяжении ряда лет [21–23]. L. Haglin и B. Selander (2000) сообщают о применении диеты с «перераспределением белков», основанной на том, что определенные аминокислоты могут конкурировать с L-ДОФА в кишечнике и на уровне гематоэнцефалическом барьера, то есть ограничение пищевого белка в рационе потенциально позволяет нормализовать флюктуации моторной дисфункции при паркинсонизме [24]. E. Сereda et al. (2010) подтверждают эффективность такого подхода к питанию при паркинсонизме и рекомендуют применение специализированных низкобелковых продуктов, используемых в лечении пациентов с хронической почечной недостаточностью [25].
Витамин С является антиоксидантом, замедляющим прогрессирование болезни и позволяющим отсрочить начало фармакотерапии. Для покрытия у пациентов с паркинсонизмом повышенных потребностей в аскорбиновой кислоте рекомендуется ее потребление в дозе 3000–6000 мг/сут [26].
По данным S. M. Zhang et al. (2002), потребление токоферола в высоких дозах благоприятно сказывается на проявлениях паркинсонизма (реализация антиоксидантных свойств витамина) [26]. В зависимости от возраста пациентов им показан прием витамина Е в дозах 200 МЕ/сут (или 400 МЕ через день).
Применение витаминов группы В считается особенно важным при паркинсонизме. Поскольку продукция дофамина зависит от адеватного поступления в организм этого витамина, рекомендуется прием пиридоксина по 50–75 мг 3 раза в сутки (во время еды). Пиридоксин не следует принимать, если назначены препараты леводопы.
Дефицит витамина В2 (рибофлавин) при паркинсонизме способствует развитию депрессии, вызывает нейрональные повреждения и индуцирует снижение уровня нейротрансмиттеров. В этой связи рекомендуется прием рибофлавина в дозах до 50 мг 3 раза/сут (с едой). Витамин В3 (ниацин) способствует поддержанию иммунной системы, а также является средством профилактики депрессии и раздражительности (назначается в дозах до 50 мг 3 раза/cут, с приемом пищи).
Не исключается роль дотации витамина D в коррекции проявлений паркинсонизма; об этом сообщают M. L. Evatt et al. (2011) [27].
Из минеральных веществ при паркинсонизме особого внимания заслуживают кальций (антиостеопорозный эффект), магний (обеспечивает нейромышечные функции), калий (обеспечение адекватной передачи нервного импульса/мышечных сокращений) и сера (антиоксидант).
Kоэнзим Q10 способствует повышенной выработке клеточной энергии, замедляет отмирание нейронов мозга и прогрессирование болезни. Коэнзим А действует синергично с коэнзимом Q10, выравнивая метаболизм, уменьшая депрессию и усталость, а также повышая жизненный тонус.
Потребление кофеина в умеренных дозах оказывает положительный эффект на неврологический статус при различных формах паркинсонизма, но в детском возрасте этот стимулятор ЦНС может выступать в качестве антинутриента.
О применении в лечении паркинсонизма гиперкетогенных диет сообщают T. B. Vanitallie et al. (2005), подчеркивая эффективность кетонов в нормализации активности дефекта комплекса I при паркинсонизме [28]. M. Gasior et al. (2006), B. Cheng et al. (2009) подтверждают положительную роль кетогенных диет (КД) при паркинсонизме (нейропротективные и «болезнь-модифицирующие» свойства) [29, 30].
Использование фитохимических веществ рассматривают R. Pal et al. (2011) [31]. При паркинсонизме рекомендуется применять для детоксикации печени следующие съедобные растения: лопух, одуванчик лекарственный, имбирь, расторопшу пятнистую; для стимуляции тимуса и лимфатической системы: кайенну, желтокорень канадский, коровяк обыкновенный, элеутерококк колючий, тысячелистник обыкновенный; для очищения крови: боярышник, клевер красный, сарсапарель, cолодку голую. Для детоксикации крови и печени используют щавель желтый. Антистрессорным и нейротрофическим действием обладают цимицифуга кистевидная, котовник кошачий, страстоцвет, шлемник и корень валерианы.
P. Rojas et al. (2009) применяли при болезни Паркинсона пищевую добавку EGb761 (экстракт Ginkgo biloba), что сопровождалось нормализацией гомеостаза меди и ее содержания в различных структурах головного мозга [32].
Таким образом, роль питания при паркинсонизме не должна игнорироваться. Описанные нутритивные аспекты паркинсонизма свидетельствуют об актуальности нейродиетологического подхода к этой патологии.
Литература
- Koller W. C. Treatment of early Parkinson’s disease // Neurology. 2002, v. 58, s. 79–86.
- Segawa M. Segawa disease // Brain Nerve. 2008, v. 60, p. 5–11.
- Powers K. M. et al. Dietary fats, cholesterol and iron as risk factors for Parkinson’s disease // Parkinsonism Relat. Disord. 2009, v. 15, p. 47–52.
- Adibhatla R. M., Hatcher J. F. Altered lipid metabolism in brain injury and disorders. Subcell // Biochem. 2008, v. 49, p. 241–68.
- Tandan R. et al. Benign autosomal dominant syndrome of neuronal Charcot-Marie-Tooth disease, ptosis, parkinsonism, and dementia // Neurology. 1990, v. 40, s. 773–779.
- Segawa M. et al. Hereditary progressive dystonia with marked diurnal fluctuation // Adv. Neurol. 1976, v. 14, p. 215–33.
- Бобылова М. Ю. и др. Дофа-зависимая дистония (болезнь Сегавы) // Ж. неврол. психиатрии. 2009, т. 109, № 8, с. 73–76.
- Dobyns W. B. et al. Rapid-onset dystonia-parkinsonism // Neurology. 1993, v. 43, s. 2596–2602.
- Chen H. et al. Consumption of dairy products and risk of Parkinson’s disease // Am. J. Epidemiol. 2007, v. 165, p. 998-10-06.
- Deane K. H. et al. Non-pharmacological therapies for dysphagia in Parkinson’s disease // Cochrane Database Syst. Rev. 2001, 1: CD002816.
- Potulska A. et al. Swallowing disorders in Parkinson’s disease // Parkinsonism Relat. Disord. 2003, v. 9, p. 349–353.
- Miller N. et al. Hard to swallow: dysphagia in Parkinson’s disease // Age Ageing. 2006, v. 35, p. 614–618.
- Michou E., Hamdy S. Dysphagia in Parkinson’s disease: a therapeutic challenge? // Expert Rev. Neurother. 2010, v. 10, p. 875–878.
- Chen H. et al. Weight loss in Parkinson’s disease // Ann. Neurol. 2003, v. 53, P. 676–679.
- Wang G. et al. Malnutrition and associated factors in Chinese patients with Parkinson’s disease: results from a pilot investigation // Parkisonism Relat. Disord. 2010, v. 16, p. 119–23.
- Chen H. et al. Dietary intakes of fat and risk of Parkinson’s disease // Am. J. Epidemiol. 2003, v. 157, p. 1007–1014.
- De Lau L. M. et al. Dietary fatty acids and the risk of Parkinson disease: the Rotterdam study // Neurology. 2005, v. 64. S. 2040–2045.
- Morris J. K. et al. Neurodegeneration in an animal model of Parkinson’s disease is exacerbated by a high-fat diet // Am. J. Physiol. Regul. Integr. Comp. Physiol. 2010, № 299 (4), R1082–1090.
- Miyake Y. et al. Dietary fat intake and risk of Parkinson’s disease: a case-control study in Japan // J. Neurol. Sci. 2010, v. 288, p. 117–122.
- Levenson C. W. Iron and Parkinson’s disease: chelators to the rescue? // Nutr. Rev. 2003, v. 61, p. 311–313.
- Barichella M. et al. Special low-protein foods ameliorate postprandial off in patients with advanced Parkinson’s disease // Mov. Disord. 2006, v. 21, p. 1682–1687.
- Gao X. et al. Prospective study of dietary pattern and risk of Parkinson disease // Am. J. Clin. Nutr. 2007, v. 86, p. 1486–1494.
- Gaenslen A. et al. Nutrition and the risk for Parkinson’s disease: review of the literature // J. Neural. Transm. 2008, v. 115, p. 703–713.
- Haglin L., Selander B. Diet in Parkinson’s disease // Tidsskr. Nor. Laegeforen. 2000. v. 120, p. 576–578.
- Сereda E. et al. Controlled-protein dietary regimens for Parkinson’s disease // Nutr. Neurosci. 2010, v. 13, p. 29–32.
- Zhang S. M. et al. Intakes of vitamins E and C, carotenoids, vitamin supplements, and PD risk // Neurology. 2002, v. 59, S. 1161–1169.
- Evatt M. L. et al. High prevalence of hypovitaminosis D status in patients with early Parkinson disease // Arch. Neurol. 2011, v. 68, p. 314–319.
- Vanitallie T. B. et al. Treatment of Parkinson’s disease with diet-induced hyperketonemia: a feasibility study // Neurology. 2005, v. 64, s. 728–730.
- Gasior M. et al. Neuroprotective and disease-modifying effects of the ketogenic diet. Behav // Pharmacol. 2006, v. 17, p. 431–439.
- Сheng B. et al. Ketogenic diet protects dopaminergic neurons against 6-OHDA neurotoxicity via up-regulating gluthataione in a rat model of Parkinson’s disease // Brain Res. 2009, № 1286, p. 25–31.
- Pal R. et al. Nitrosative stress-induced Parkinsonian Lewy-like aggregates prevented through phytochemical analog intervention // Biochem. Biophys. Res. Commun. 2011, v. 404, p. 324–329.
- Rojas P. et al. Effect of EGb761 supplementation on the content of copper in mouse brain in an animal model of Parkinson’s disease // Nutrition. 2009, v. 25, p. 482–485.
В. М. Студеникин, доктор медицинских наук, профессор В. И. Шелковский, кандидат медицинских наук С. Ш. Турсунхужаева Н. Г. Звонкова, кандидат медицинских наук
ФГБУ НЦЗД РАМН, Москва
Контактная информация об авторах для переписки
Симптоматическая картина
Чаще всего заболевание ярко проявляется после 10 и до 25-летнего возраста. Развиваются симптомы двусторонне, что отличает ювенильный паркинсонизм от известной болезни Паркинсона. Появляется задержка или иной сбой в моторике, ухудшается жестикуляция. Может быть ослаблена мимика, в целом двигательная амплитуда при осуществлении бытовых действий и движений уменьшается.
Если раньше ребенок спокойно мог застегнуть пуговицу или зашнуровать ботинки, то после манифестации болезни эти действия вызывают большое затруднение.
В целом ребенок становится медлительным, движения «беднеют», становясь более скованными.
Походка становится «старческой»: больной шаркает, делая маленькие шажочки. Пропадает синхронность в движении рук и ног при ходьбе.
Далее возникают речевые нарушения. У кого-то речь становится угловатой, у кого-то может резко замедлиться темп произнесения слов.
При любом напряжении мышц возникает дрожание в голове и конечностях. Тремор сохраняется и в состоянии покоя. У большинства заболевших детей держится мышечная ригидность. Из-за постоянного напряжения мышц (гипертонуса), руки и ноги могут сгибаться, принимая статичное вынужденное положение.
Симптоматика в течение дня может становиться более или менее выраженной. Так, после сна симптомы практически нивелируются, а затем к вечеру снова нарастают. Могут заявлять о себе дистонические симптомы – чаще всего в стопах.
Для ювенильного паркинсонизма характерно сохранение интеллектуальных способностей и нормальное функционирование когнитивной сферы. Умственное развитие осуществляется по возрастным нормам.
Диагностика
МРТ головного мозга
- Стоимость: 14 000 руб.
Подробнее
Сначала врач собирает анамнез. Пациенту задают такие вопросы:
- Как давно появились первые симптомы и как быстро они прогрессировали?
- Усиливается ли тремор в покое?
- Есть ли наследственные предпосылки к развитию заболевания?
- Работает ли пациент на производствах с повышенной токсической опасностью?
- Принимает ли пациент лекарственные препараты, повышающие риск развития паркинсонизма?
- Были ли в недавнем прошлом тяжелые эпизоды инфекционных заболеваний?
- Были ли травмы головы?
Затем врач проводит стандартный для подобных жалоб неврологический осмотр: оценивает походку, мышечный тонус, характер тремора и т.д.
Следующий этап – фармакологический тест. Он заключается в назначении пациенту препарата на основе дофамина или аналогичных веществ. Если есть паркинсонизм, то это способствует снижению симптоматики.
Нередко требуется консультация психолога для оценки когнитивной и эмоциональной сферы. Обычно для этого используют стандартные тесты и опросники.
Подтвердить диагноз можно на МРТ – обследование покажет патологические участки в области, отвечающей за мышечный тонус и координацию. Эти высветленные участки показывают отмершие нейроны. МРТ позволяет также подтвердить или исключить опухоль.
Диагностика заканчивается постановкой диагноза, в соответствии с которым назначают лечение.
Современные меры диагностики
Важно вовремя обнаружить заболевание, поэтому при первых же признаках патологии нужно обратиться к врачу. Обычно диагноз ставится уже на первом осмотре у невролога. Грамотный врач сразу же отметит брадикинезию, повышение тонуса мышц и тремор. Затем будет проверен рефлекс сухожилий. При детском паркинсонизме он также значительно повышен. Ребенка обязательно ставят в особую позу, чтобы проверить так называемые пирамидные знаки (рефлексы Бабинского).
Далее проводятся электрофизиологические обследования:
- ЭЭГ;
- электромиография.
По результатам этих процедур подтверждается данный диагноз. Обычно картина выражается снижением биоэлектрической активности полушарий мозга. Особенно ярко такое угнетение наблюдается при акинетико-ригидном ювенильном паркинсонизме.
Обязательно проводится и МРТ. Но на нем, как правило, при такой болезни не видно каких-либо серьезных изменений. Такое обследование назначается для того, чтобы исключить некоторые «встречные» заболевания центральной нервной системы. На томографии могут быть зарегистрированы лишь поздние изменения:
- на хвостовом ядре;
- на бледном шаре;
- черной субстанции.
Эти изменения относятся уже к базальным и заявляют о себе на критических стадиях заболевания.
Чтобы узнать, как проходит синтез дофамина, насколько он затруднен, больной направляется на процедуру функциональной нейровизуализации. Для этого вводится особое вещество, которое в норме должно сосредоточиться в специальной области мозга.
Дополнительно проводятся:
- ПЭТ-КТ мозга;
- ОФЭКТ;
- МР-спектроскопия.
Так как заболевание возникает по генетическим причинам, ребенок направляется на обследование к генетику. Специалист устанавливает конкретный ген, в котором имеется сбой, а также выясняет процент его наследуемости в последующем.
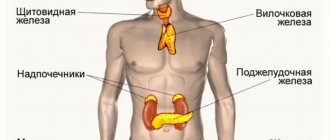
Также врачу необходимо отличить ювенильный паркинсонизм от того, который относится к вторичному типу. Он возникает как следствие наркотической зависимости или сбоя в эндокринной системе.
Хвороба Паркінсона у дітей
Хвороба Паркінсона – це «захворювання людей похилого віку», як прийнято вважати. Вона проявляється в тремтячому паралічі, у зв’язку зі змінами в головному мозку. Ця патологія вважається хронічною і дуже рідкі випадки, коли дійсно можна повністю вилікуватися від неї.
Причини виникнення хвороби Паркінсона у дітей такі ж, як і у дорослих:
- Інфекційні захворювання з подальшим ускладненням на головний мозок;
- Травми головного мозку;
- Гострі отруєння;
- Системні захворювання, пухлини, хвороби крові;
- Спадкова схильність;
- Порушення в роботі нервової системи.
По суті, хвороба Паркінсона у дітей за симптомами практично не відрізняється від цього ж захворювання у людей похилого віку. Але присутні і деякі особливості.
Симптоматично захворювання у дітей починає проявлятися за допомогою дистонії нижніх кінцівок, коли м’язові скорочення ускладнюють нормальну ходьбу. Також присутнє поступове уповільнення в рухах. Це може торкнутися однієї з кінцівок або кинути все тіло. Діти з даною патологією не можуть повністю розслабитися при ходьбі, від чого є відчуття, що дитина замерзла.
Ну і тремтіння кінцівок – найголовніший і важливий симптом паркінсонізму. Таке сіпання може поширюватися не тільки на кінцівки, але і на голову, тулуб. Найчастіше його добре помітно в стані спокою. До речі, це ще може стати причиною нечіткої мови.
Ознаки хвороби Паркінсона у дитини ще не говорять про 100% захворювання. Для підтвердження передбачуваного діагнозу необхідно звернутися до дитячого невролога. Після огляду і ряду необхідних досліджень можна буде точно сказати про наявність патології в дитячому організмі.
Можуть знадобитися наступні процедури:
- УЗД і доплерографічне дослідження судин шиї та головного мозку;
- Рентгеноскопічне дослідження шийного відділу хребта;
- Комп’ютерна томографія мозку;
- Реоенцефалографія голови і хребта.
Лікування хвороби Паркінсона в більшості випадків триває протягом усього життя хворого і включає в себе комплексний характер. Медикаментозна терапія в юному віці сприяє більш повільному прогресуючому характеру, що знижує симптоматику і запобігає ураженню здорових нейронів. До того ж у дітей виключено розвиток недоумства, тому психічні відхилення повинні бути відсутніми при дорослішанні.
Багато хто задається питанням, чи можна мати дітей при хворобі Паркінсона? Але, на жаль, однозначної відповіді на це питання не існує. Так, є багато відомих випадків, коли дівчата з такою патологією народжували і виховували здорових дітей. Але більш точно може підказати лікар, який займається лікуванням паркінсонізму, після повного обстеження пацієнта.
З метою профілактики, щоб уникнути розвитку захворювання Паркінсона – візьміть за звичку регулярно обстежуватися у невролога разом з малюком. Обов’язково лікуєте всі захворювання на ранніх етапах їх розвитку і стежте за загальним станом здоров’я. Це допоможе мінімізувати шанси розвитку паркінсонізму.
Ну а при будь-яких підозрах – відразу звертайтеся до невролога в Клініку Вихідного Дня!
! Бажаємо здоров’я!