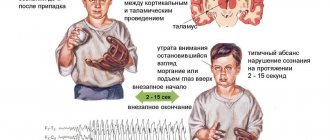
Определение лобной эпилепсии
Лобная эпилепсия – это одна из форм эпилепсии, сопровождающаяся приступами судорог, очаг которых располагается в лобных отделах головного мозга. Лобная эпилепсия является второй по распространенности и составляет примерно 30% от других форм.
Лобная эпилепсия может развиться в любом возрасте. Вероятность заболеть данной формой эпилепсии у мужчин и женщин одинакова.
Особенности лобного эпиприступа:
- Моторный феномен, который сопровождается жестовыми автоматизмами в начале приступа. Бывает тонический, клонический и постуральный;
- Приступ длится несколько секунд;
- Быстрая вторичная генерализация, наблюдаемая чаще во время височных эпиприступов;
- Минимум или полное отсутствие постиктальной спутанности;
- Приступы случаются часто, в основном возникают в ночное время суток. Сознание может сохраняться или нарушаться частично. Клинический паттерн припадка зависит от расположения очага.
Причины развития височной эпилепсии
Разделяют две группы причин возникновения височной эпилепсии (ВЭ):
1. Перинатальные (период внутриутробного развития и роды):
- внутриутробная инфекция и многоводие,
- гипоксия плода,
- преждевременные роды,
- кортикальная дисплазия
- удушье при родах,
- родовая травма.
2. Постнатальные (с момента рождения и на протяжении жизни):
- различные заболевания головного мозга (инфекции, воспаления, кисты, опухоли),
- черепно-мозговые травмы (конкретно, височной доли),
- алкогольная зависимость (есть даже понятие алкогольной эпилепсии),
- авитаминоз, гипогликемия, нарушение кровообращения, интоксикации и т.д.
Практически во всех случаях височной эпилепсии обнаруживается нарушение в строении гиппокампа – склероз гиппокампа. Бытует мнение, что эпилепсия передаётся по наследству, однако это не соответствует реальности. Само заболевание не является наследственным, однако, наследуется специфическая реакция нейронов на раздражители, что и может спровоцировать дебют заболевания.
Диагностика лобной эпилепсии
Диагностика данного вида эпилепсии осуществляется с помощью МРТ. Магниторезонансная томография в 60 % случаев выявляет очаг патологии. Так же используются функциональные методы нейровизуализации, которые помогают добиться локализации фокуса. Результаты интериктальной и иктальной ЭЭГ, как правило, будут нормальны.
В большинстве случаев прогноз частоты возникновения приступов на фоне принимаемой терапии не внушает оптимизма.
Очень высока вероятность ошибочной дифференциальной диагностики — гипермоторные приступы расценивают как психогенные приступы, семейные пароксизмальные дистонические хореоатетозы, пароксизмальные кинезиогенные хореоатетозы, эпизодические атаксиии. Симптоматические лобные абсансы за счёт схожих клинических проявлений и ЭЭГ-характеристик ошибочно классифицируют как типичные абсансы.
Причины проявлений эпилепсии в ночные часы
Почему возникают симптомы болезни именно в тёмный период суток, до сих пор остается открытым вопросом. Но на основании практических наблюдений психиатры нашего центра психического здоровья выявили ряд провоцирующих обострение факторов.
К ним относятся:
- Недостаточная продолжительность отдыха, хроническое недосыпание.
- Состояние длительного стресса.
- Злоупотребление напитками, содержащими алкоголь, табакокурение.
- Приём психоактивных веществ, включая медицинские препараты.
- Травмы головы, перенесённые оперативные вмешательства.
- Наличие эпилепсии у близких родственников.
У ребёнка приступ может спровоцировать:
- Перевозбуждение перед засыпанием.
- Громкий шум ночью.
- Отсутствие свежего воздуха.
- Высокая или низкая температура в спальном помещении.
- Насильственное пробуждение.
Аналогичные причины, ведущие к припадку, выявляются и у подростков. К ним добавляется просмотр в вечернее время фильма, вызвавшего психическую реакцию, волнение.
Причины и симптомы лобной эпилепсии
Клиническую симптоматику при лобной эпилепсии обусловлена зоной раздражения, на основании которой выделяются следующие формы:
- Моторная форма, которая сопровождается судорогами в той половине тела, которая противоположна поражению;
- Дорсолатеральные пароксизмы, которые выражаются резким неествественным поворотом головы и глаз в ту сторону, которая также противоположна очагу патологии;
- Орбитофронтальные пароксизмы, проявляющиеся как кардиоваскулярные, респираторные и эпигастральные приступы. При этом можно зафиксировать глоточно-ротовые автоматизмы, которые сопровождаются обильным выделением слюны;
- Фронтополярные припадки, сочатающиеся с нарушением психических функций;
- Цингулярные припадки, нарушающие поведение и проявление эмоций человека;
- Эпиприступы, возникающие из дополнительной моторной зоны мозга. Пароксизмы из разных отделов лобной доли головного мозга могут распространяться на дополнительную моторную зону. В данном случае больной страдает от ночных простых парциальных припадков. Припадки чередуются с архаическими движениями и гемиконвульсиями. Часто эпиприступ сопровождает афазия. Афазия – это расстройство речевого аппарата, и просходит из-за поражения некоторых зон коры головного мозга. Сопровождается непонятными ощущениями в туловище, руках и ногах. Помимо этого, поочередно появляются тонические судороги в одной половине или сразу во всем теле.
- «Тормозные» припадки, пароксизмальный гемипарез – это редкие явления, сопровождающиеся пароксизмами архаических движений, которые чаще происходят ночью. Такие припадки могут случаться до 10 раз за ночь и повторяться каждую ночь.
Симптомы височной эпилепсии
Первые признаки височной эпилепсии обычно проявляются с полугодовалого возраста и до 6-7 лет. Иногда проявления болезни настолько незаметны, что родители не реагируют на них, считая обычным недомоганием. Такое состояние может сохраняться всю жизнь, а может и прогрессировать и бурно проявиться в пубертате.
Чаще всего приступы при ВЭ парциальные (локальные), но при тяжёлом течении заболевания патологическая активность может распространяться с одной части тела на окружающие, и в итоге полностью захватывать организм, вызывая так называемый вторично-генерализированный эпилептический приступ.
Начало приступа при височной эпилепсии обычно выражается:
- со стороны моторики: непроизвольные движение (поворот ладони, глаз, головы в определённую сторону), неадекватные действия (больной начинает перекладывать вещи с места на место, переодеваться и т.д.);
- со стороны ощущений: галлюцинации (визуальные, слуховые, обонятельные, вкусовые) носят характер «показалось», чем отличаются от истинных галлюцинаций;
- вестибулярные нарушения: головокружение, потеря равновесия;
- психические проявления: приступы тревоги, панические атаки, ощущения дереализации и деперсонализации;
- часто приступ сопровождается неясными болями в области сердца или расстройством ЖКТ (болями в желудке, слабостью кишечника).
Эти симптомы можно считать аурой перед сложным парциальным приступом, который сопровождается неосознанными компульсивными действиями: неконтролированное сглатывание, сосательный рефлекс, жевательные движения челюстью, гримасничание, моргание, оглядывание по сторонам, потирание рук, притопывание. Иногда эпилептический приступ, наоборот, может выражаться в замирании больного в неестественной позе. В некоторых случаях происходит потеря сознания без судорожного синдрома. Во время приступа больной обычно не реагирует на окружающие стимулы, а после припадка не помнит, что делал во время него.
Профилактика появления приступов
Эпилептические припадки, возникающие в ночное время, переносятся больным легче. Эффективность медикаментозной терапии тоже даёт более существенный результат. После завершения излечения в нашем центре психического здоровья мы предлагаем пациентам рекомендации для того, чтобы уменьшить вероятность возобновления симптомов болезни.
Клиентам следует придерживаться следующих правил:
Нормализовать режим сна и отдыха. Спать не менее 8 часов в сутки, ложиться и вставать в определенное время.- Обеспечить возможность дневного отдыха не менее 1 часа.
- Вечером не смотреть подолгу телевизор, особенно с передачами и фильмами несущими негативную информацию.
- Не играть в компьютерные игры и не разговаривать подолгу по телефону.
- Перед сном успокоиться, подумать о чём-то приятном.
- Спать в проветренном помещении с закрытыми шторами.
- Исключить полностью приём алкоголя, курение.
- Заниматься физической культурой средней интенсивности. Категорически избегать перегрузок.
- При появлении малейших подозрений на возобновление эпилептических припадков – немедленно обратиться к врачу.
Классификация фокальной эпилепсии
Итак, фокальная эпилепсия и что это такое у взрослых и детей, как ее классифицируют? Параметров для определения термина в медицине существует множество. С точки зрения неврологии, существует три основные формы ФЭ:
- Симптоматическая. Диагностируется в том случае, если можно четко зафиксировать причину поражения определенного сектора мозгового вещества. Как правило, для этого используют инструментальную диагностику.
- Криптогенная. Характеризуется отсутствием возможности постановки точного диагноза в зависимости от места поражения. Вероятность того, что заболевание является вторичным проявлением, а лобная доля и другие отделы не повреждены, велика.
- Идеопатическая. Существует независимо ни от каких причин, симптомы носят идеопатический характер.
ЛЕЧЕНИЕ ИДИОПАТИЧЕСКИХ ГЕНЕРАЛИЗОВАННЫХ ЭПИЛЕПСИЙ
Лечение идиопатических генерализованных эпилепсий представляет собой сложную задачу так, как часто в ней имеется пожизненная необходимость.
Вальпроат натрия – один из наиболее эффективных препаратов в лечении всех типов приступов ИГЭ. Эффективность монотерапии достигает 75%. Вальпроат натрия предотвращает развитие статуса абсансов и эффективен при миоклонических абсансах, а также устраняет фотосенситивность. Однако его фармакокинетические свойства и спектр побочных эффектов могут ограничивать его применение. Клоназепам также эффективен в отношении всех типов приступов при ИГЭ, но его применение ограничивают побочные эффекты и относительно быстрое развитие привыкания. Ламотриджин эффективен в контроле абсансов и ГТКП, однако в отношении миоклоний его эффект непредсказуем. Этосуксимид эффективен при типичных абсансах, но не может предотвращать генерализованные тонико-клонические приступы и миоклонии. Поэтому этосуксимид может быть препаратом первого выбора при ДАЭ, но не при ЮАЭ, где высок риск генерализованных тонико-клонических приступов. Из препаратов новой генерации свою эффективность при ИГЭ продемонстрировали топирамат и леветирацетам. Клинических исследований высокого класса в отношении выбора лечения синдромов ИГЭ у детей и подростков все еще недостаточно. Исходя из имеющихся сегодня данных последовательность антиконвульсантов при ИГЭ представляется следующим образом (табл. 4.)
Таблица 4
Препараты выбора для лечения идиопатических генерализованных эпилепсий у детей и подростков
Абсансы:
- Вальпроаты и/или этосуксимид или ламотриджин
- Топирамат или клоназепам или леветирацетам
- Политерапия
Миоклонии:
- Вальпроаты или леветирацетам
- Топирамат или клоназепам
- Пирацетам или политерапия
ГТКП:
- Вальпроаты или топирамат или ламотриджин
- Барбитураты или клоназепам или карбамазепин
- Политерапия
Противопоказано применение карбамазепина, фенитоина, вигабатрина, тиагабина, габапентина и прегабалина, которые могут увеличивать частоту абсансов и миоклоний, способствуют развитию статуса абсансов.
Рис. 1. Характерный ЭЭГ-паттерн типичного абсанса — генерализованные билатерально-синхронные ритмичные комплексы пик-волна частотой 3 Гц.
Рис. 2. ЭЭГ-паттерн атипичного абсанса — генерализованные билатерально-синхронные аритмичные комплексы пик-волна частотой менее 3 Гц.
Рис. 3. Биокципитальная дельта-активность у больного с детской абсансной эпилепсией.
Лечение
После консультации и обследования психиатры клиники «Лето» предложат вам наиболее подходящий вариант терапии. В неосложненных случаях можно обойтись амбулаторным подбором нужных препаратов для приёма на дому. В более сложных ситуациях не обойтись без госпитализации.
Мы предлагаем вам комфортные условия палат нашего стационара. Круглосуточное наблюдение позволяет использовать все лечебные процедуры с максимальной эффективностью.
План терапии подбирается индивидуально и включает:
Назначение препаратов для обезболивания приступов при наличии болевого синдрома противосудорожными, или обезболивающими средствами, а также приёмом чернослива, содержащим много кальция. Этот элемент способен уменьшить количество судорожных эпизодов и обладает способностью снятия боли.- Предотвращение и снижение частоты новых пароксизмов. Цель достигается употреблением продуктов, входящих в состав кетогенной диеты.
- Уменьшение продолжительности остаточных эпиприступов.
- Постепенное снижение дозы лекарств после исчезновения припадков.
Фармсредства подбираются таким образом, чтобы свести к минимуму возможные побочные эффекты противосудорожных средств.
Эпилепсию ночного сна необходимо устранять назначением специальных противосудорожных препаратов. Подбор антиконвульсантов начинается с выбора одного наименования. При необходимости в лечебную схему вводят два и более фармсредств.
Чаще всего используют:
- Карбамазепин.
- Клоназепам.
- Фенитоин.
- Ламотриджин.
Если подбор и комбинация фармакотерапии не дает ожидаемого результата, то назначается электростимуляция блуждающего нерва.
В качестве дополнительного варианта излечения применяется физиотерапевтический метод Войта, основанный на нормализации нервных связей. Данной методике можно обучить близких пациента, и они смогут применять её дома самостоятельно после выписки из стационара.
Диагностика
Если у ваших близких, детей, знакомых появились подозрительные симптомы, мы предлагаем пройти диагностический осмотр в нашей клинике «Лето». Опытные специалисты оценят состояние пациента, точно установят диагноз для того, чтобы последующий подбор лечения привел к позитивному результату.
Чтобы записаться на приём к врачу – сделайте предварительный звонок по телефону, указанному на сайте. Дежурный регистратор запишет клиента на подходящее время.
Первичная консультация предусматривает:
- Опрос и выяснение сути возникшей проблемы.
- Осмотр с оценкой всех данных состояния, в том числе неврологического статуса с выявлением характерных для эпилепсии признаков.
- Уточнение всех деталей имеющихся эпиприступов: частоты возникновения, длительности, других особенностей.
После врачебного обследования потребуется пройти:
Магнитно-резонансную томографию (МРТ). Она позволит выявить онкологические процессы, особенности строения мозга, наличие последствий кровоизлияний, сосудистые аномалии, другие изменения, приводящие к проблемам.- Электроэнцефалографию (ЭЭГ). Снятие биопотенциалов даёт возможность точно выявить пароксизмальную предрасположенность нервной системы, установить вариант заболевания.
- Позитронную эмиссионную томографию (ПЭТ). Методика назначается больным с обменными и метаболическими нарушениями в организме для оценки обменных процессов в тканях мозга, для подтверждения найденных образований в спорных случаях.
Если у пациента имеются сопутствующие недуги, то в клинике можно пройти консультации других узких специалистов.
Все процедуры необходимы для уточнения и подтверждения диагноза.
Лечение эпилепсии у детей
Первый шаг к преодолению недуга — диагностика в кабинете врача-невролога. Если один из представленных признаков начинает проявляться, следует незамедлительно отправиться к хорошую клинику. Опытный врач определит проблему (вероятно, потребовав сделать анализы для постановки точного диагноза), и подберет стратегию ее решения.
При лечении эпилепсии используются эффективные медицинские препараты. Каждый третий ребенок выздоравливает в результате лишь медикаментозного лечения. Применение аппаратных технологий позволяет вылечить навсегда более 75% малышей.
ОТДЕЛЬНЫЕ ФОРМЫ ИДИОПАТИЧЕСКИХ ГЕНЕРАЛИЗОВАННЫХ ЭПИЛЕПСИЙ
Абсансные формы
Среди эпилепсий с доминированием абсансов наиболее частой формой является детская абсансная эпилепсия (ДАЭ).
Дебют заболевания в возрасте от 2 до 8 лет.Частота детской абсансной эпилепсии среди детей от 1 до 15 лет составляет 6,3-8 на 100000.Чаще страдают девочки – они составляют 76% пациентов.
Основное клиническое проявление — типичные абсансы (простые и сложные), которые сопровождаются внезапным и глубоким нарушением сознания, остановкой взгляда и прерыванием активной деятельности. У 35% больных с детской абсансной эпилепсией наблюдаются простые абсансы, у 43% — сложные абсансы, а в 22% случаев – и те и другие.
Абсансы при этой форме эпилепсии характеризуются глубоким нарушением сознания и полной амнезией приступа; застыванием взгляда, прерыванием речи и других видов деятельности. Длительность приступа составляет в среднем 6-15 секунд. Частота приступов, как правило, высокая — до нескольких десятков атак в сутки. Абсансы возникают преимущественно в дневное время.
У большинства больных с детской абсансной эпилепсией типичные абсансы являются первым симптомом. В 2/3 случаев имеют место различные автоматизмы.
У 40% больных с детской абсансной эпилепсией имеют место генерализованные тонико-клонические приступы.
При детской абсансной эпилепсии генерализованные тонико-клонические приступы возникают обычно в возрасте 10-13 лет, чаще при пробуждении.
Наличие неполной утраты сознания, выраженных и ритмичные миоклоний или генерализованных судорожных приступов или миоклоний до появления абсансов делают диагноз детской абсансной эпилепсии маловероятным.
Существуют так называемые «строгие» критерии ДАЭ (табл. 4) при соответствии которым можно говорить о 100-процентной вероятности выздоровления.
Таблица 4
Строгие критерии детской абсансной эпилепсии (Loiseau and Panayiotopoulos, 2005)
Критерии включения:
- Возраст дебюта от 4 до 10 лет с пиком 5-7 лет.
- Нормальный неврологический статус и психическое развитие.
- Короткие (4-20 сек.) и частые (десятки в день) абсансы с внезапной и глубокой утратой сознания.
- Иктальные разряды представлены комплексами пик- или бипик-волна (единичные комплексы могут содержать 3 пика подряд).Эти разряды ритмичны, частота их 3 Гц и по-степенно замедляется к концу приступа.
Критерии исключения:
- Другие типы приступов (ГТКП, миоклонии) до начала абсансов
- Миоклонии век, периоральные миоклонии, ритмичные вздрагивания рук и единичные или аритмичные вздрагивания головы, туловища, конечностей
- Неполная утрата или сохранение сознания во время разрядов на ЭЭГ
- Короткие (менее 4 сек.), фрагментированные иктальные разряды, полипики (более 3 в одном комплексе)
- Фотосенситивность и другие клинически явные виды сенситивности.
Основными провоцирующими факторами служат эмоциональные, интеллектуальные и метаболические факторы (гипогликемия, гипокапния). Отсутствие абсансов при проведении гипервентиляции у больных не получавших антиконвульсанты должно вызывать сомнения в диагнозе детской абсансной эпилепсии.В 10% случаев имеет место фотосенситивность.
Биоэлектрическая активность мозга в межприступный период может быть совершенно нормальной, но обычно регистрируются различной длительности разряды генерализованных билатерально-синхронных комплексов пик-волна частотой 3 Гц на фоне нормальных базовых ритмов. Иктальный паттерн представляет собой более длительные разряды комплексов пик-волна. Обычно клинические проявления появляются при длительности разряда более 5 секунд.
У 15-20% больных с ДАЭ после закрывания глаз в затылочных отделах мозга может регистрироваться ритмичная дельта-активность 2,5-3,5 Гц, которая появляется в виде периодов дли-тельностью от нескольких секунд до минуты (рис. 3.). Биокципитальная дельта-активность наиболее часто встречается у детей возрасте от 5 до 8 лет. Преходящая асимметрия этой активности встречается примерно в четверти случаев. Эта дельта-активность может перемежаться с отдельными синхронными пиками и распространяться на прилегающие отделы коры.
Прогноз ДАЭ благоприятный – выздоровление наступает почти в 100% случаев. Ухудшают прогноз фармакорезистентность приступов, фотосенситивность и наличие более 10 генерализованных судорожных приступов.
Подростковый вариант ИГЭ с доминированием абсансов представлен ювенильной абсансной эпилепсией (ЮАЭ). Заболевание дебютирует в возрасте от 7 до 12 лет. Доля ювенильной абсансной эпилепсии (ЮАЭ) составляет около 10% среди всех возрастзависимых эпилепсий с абсансами.
Основные клинические проявления ювенильной абсансной эпилепсии — типичные абсансы. Преобладают простые абсансы — 66%. Частота абсансов при ЮАЭ небольшая — несколько приступов в день или реже. В сравнении с ДАЭ абсансы при ЮАЭ характеризуются меньшей глубиной нарушения сознания, большей длительностью и более частым миоклоническим компонентом в структуре приступа. У трети больных встречаются автоматизмы, которые возникают через 6-10 секунд после начала приступа. До 20% пациентов переживают эпизоды статуса абсансов.
У 80% пациентов с ЮАЭ имеют место генерализованные тонико-клонические приступы. Наиболее типично возникновение ГТКП при пробуждении. Этот вид приступов присоединяется к абсансам обычно в возрасте 14 — 15 лет.
Наиболее важными провоцирующими факторами при ювенильной абсансной эпилепсии являются гипервентиляция и депривация сна. Фотосенситивность встречается относительно редко.
Неврологический и психический статус, а также данные нейровизуализацииу большинства больных нормальные.
Интериктальная ЭЭГ содержит короткие разряды генерализованных билатерально синхронных комплексов пик-волна частотой 3,5-4,5 Гц. У некоторых больных эти комплексы могут локализоваться только над задними отделами мозга. Иктальные паттерны мало отличаются от таковых при детской абсансной эпилепсии.
Факторами, которые ухудшают прогноз, служат клонический компонент абсансов, статуса абсансов, ночные ГТКП, асимметрия эпилептических разрядов на ЭЭГ.
У детей раннего возраста эпилепсии с типичными абсансами встречаются редко, но тем не менее, имеет место отдельный синдром ИГЭ – абсансная эпилепсия раннего возраста (АЭРВ). Возраст манифестации заболевания — первые 4 года жизни, чаще страдают мальчики. Распространенность не известна в связи с отсутствием учета как самостоятельной нозологической единицы.Основным клиническим симптомом являются типичные абсансы (простые и сложные), которые характеризуются короткой продолжительностью и невысокой частотой возникновения.
У 2/3 больных абсансы сочетаются с генерализованными тонико-клоническими приступа-ми, которые нередко являются первым симптомом заболевания.
В 40% случаев к этим приступам могут присоединяться миоклонические или миоклонически-астатические пароксизмы. Нередко наблюдается умеренная задержка нервно-психического развития.
Базовая биоэлектрическая активность обычно в пределах нормы или имеет место незначительное замедление фоновой ритмики. Наиболее типичным интериктальным и иктальным ЭЭГ-паттерном являются генерализованные билатерально-синхронные комплексы пик-волна частотой 2-3 Гц. Могут быть комплексы полипик-волна и очаговые пики. Наличие миоклонически-астатических приступов и низкая частота разрядов на ЭЭГ приближают АЭРВ к эпилептическим энцефалопатиям раннего возраста.
Среди синдромов ИГЭ наиболее «заметными» приступами характеризуется так называемая эпилепсия с генерализованными судорожными приступами пробуждения или эпилепсия с изолированными генерализованными судорожными приступами.
Основным клиническим проявлением этой формы эпилепсии являются генерализованные тонико-клонические приступы, которые в большинстве случаев (около 90%) возникают в первые 2 часа после пробуждения.
Возраст дебюта этой формы ИГЭ более вариабельный, в сравнении с довольно узкими возрастными границами дебюта при возрастзависимых эпилепсиях с абсансами. В 66% случаев эпилепсия с приступами grandmal манифестирует в возрасте от 9 до 24 лет.
У части больных ГТКП не являются единственным видом приступов – также возможны миоклонические атаки и абсансы.
Приступы при этой форме эпилепсии возникают внезапно, без ауры. Они часто сопровождаются травмирующими падениями. Приступы могут провоцироваться эпизодами расслабления и отдыха.В некоторых случаях ГКТП начинается с серии миоклоний, которые обычно вовлекают руки и лицо.
До четверти случаев сопровождаются фокальным компонентом, который обычно выражается в повороте головы и глаз в сторону, возникающим по ходу приступа.
Приступы провоцируются депривацией сна, алкоголем, стрессом. Эти факторы часто встречаются вместе. У женщин приступы могут быть связаны с менструальным циклом и возникают обычно в предменструальный период. Фотосенситивность встречается у 18% больных.
Неврологический статус, данные нейровизуализации обычно в пределах нормы или имеются незначительные неспецифические изменения.
Электрографические изменения в межприступный период вариабельны и представлены генерализованными синхронными комплексами пик-волна или, реже, полипик-волна. Часто в межприступном периоде рутинная ЭЭГ не выявляет патологии.
Прогноз для эпилепсии с изолированными ГТКП относительно благоприятный — в большинстве случаев возможен хороший контроль приступов с помощью режимных мероприятий и монотерапии антиконвульсантами. Тем не менее, этот состояние может быть пожизненным и рецидивы при отмене терапии возникают более чем у 80% пациентов.
Среди синдромов ИГЭ особое место занимает ювенильная миоклоническая эпилепсия (ЮМЭ) так как это одна из наиболее часто встречаемых форм эпилепсии у молодых людей и взрослых. Частота встречаемости ЮМЭ составляет 3% среди эпилепсий детского возраста и 11% — среди взрослых, страдающей эпилепсией.
Лица женского пола заболевают в 2-3 раза чаще, чем лица мужского пола.Семейный анамнез эпилепсии – 17-49%.
Дебют чаще всего в возрасте от 12 до 18 лет, но возможен дебют и в первой декаде жизни.
Клиническая картина представлена комбинацией миоклоний, абсансов и генерализованных тонико-клонических приступов: миоклонии — 100%, ГТКП -80% иабсансы — у 25%.Как единственный симптом заболевания миоклонии встречаются редко – 5-17% случаев.
Миоклонии, как правило, имеют толчкообразный характер, локализуются преимущественно в проксимальных группах мышц верхних конечностей (в области плеч, разгибателей рук), обычно симметричные, билатеральные, имеют разную степень выраженности. У части больных они настолько слабо выражены, что ощущаются только пациентом в виде ощущения, напоминающего слабый удар тока.
В других случаях миоклонии столь амплитудны, что приводят к отбрасыванию предметов и даже к падениям. Падения могут также наблюдаться, если миоклонии локализуются в ногах.
Вовлечение в миоклонические приступы только рук является самым частым вариантом ЮМЭ и составляет около половины случаев. Сочетанные миоклонии рук и ног имеют место у 40% больных, мышц шеи и лица – у 10%.
Частота миоклоний варьирует от единичных до множественных.
Распределение миоклоний на протяжении суток обычно имеет тенденцию к наиболее час-тому возникновению их в утренние часы, вскоре после пробуждения.
Сознание при миоклонических атаках обычно не нарушается, хотя в отдельных случаях возможно его неглубокое угнетение при длительных сериях.
Абсансы при ЮМЭ наблюдаются у относительно небольшого числа пациентов — от 10% до 30% случаев. Абсансы могут предшествовать миоклониям и возникать задолго до их появления, развиваться приблизительно одновременно с миоклониями, или через несколько лет после развития миоклоний. Они обычно появляются раньше миоклоний, которые присоединяются в сроки от 1 года до 9 лет. У 3-8% детей с абсансами в дальнейшем диагностируется ЮМЭ.
Генерализованные тонико-клонические приступы могут как предшествовать миоклониям, возникать одновременно с ними или появляться через какое-то время после миоклоний. Нередко первый ГТКП возникает через несколько месяцев после появления первых миоклоний и кажется дебютным симптомом. Как и миоклонии, ГТКП доминируют в утренние часы, непосредственно после пробуждения. Нередко ГТКП развивается из длительной серии миоклоний.
Провоцирующими факторами могут выступать депривация сна, фотостимуляция, алкоголь, физическая нагрузка, менструация. Наибольшим значением обладает депривация сна и насильственное пробуждение.
Миоклонии при ЮМЭ в большинстве случаев демонстрируют праксис-сенситивность и по-этому достаточно часто у таких больных встречается отбрасывание предметов с которыми они производят манипуляции (столовые приборы, зубные щетки, расчёски и т.п.).
Интеллект в больных с ювенильной миоклонической эпилепсией нормальный. Значимая патология со стороны центральной нервной системы обычно не выявляется.
Межприступная ЭЭГ в 7-10% больных может быть нормальной. Наиболее типичными ЭЭГ-паттернами при ювенильной миоклонической эпилепсии являются генерализованные билатеральные комплексы «пик-волна» или «полипик-волна» частотой 3-5 Гц длительностью от 1 до 20 секунд. Иктальный паттерн представлен разрядами полипиков частой 10-16 Гц. В каждом разряде может быть от 5 до 20 отдельных пиков.
Частота фотосенситивности при ЮМЭ наибольшая среди всех идиопатических генерализованных эпилепсий – около половины больных.
Лечение ЮМЭ чаще всего пожизненное. Рецидивы возникают в 85-90% случаев.