Подробно об энцефалограмме
Суть обследования заключается в фиксации электрической активности нейронов структурных образований головного мозга. Электроэнцефалограмма – это своеобразная запись нейронной деятельности на специальной ленте при использовании электродов. Последние закрепляются на участки головы и регистрируют активность определенного участка мозга.
Активность человеческого мозга напрямую определяется работой его срединных образований – переднего мозга и ретикулярной формации (связующего нейронного комплекса), обуславливающих динамику, ритмичность и построение ЭЭГ. Связующая функция формации определяет симметричность и относительную идентичность сигналов между всеми структурами мозга.
Исследование назначается при подозрениях на различные нарушения структуры и деятельности ЦНС (центральной нервной системы) – нейроинфекции, такие как менингит, энцефалит, полиомиелит. При данных патологиях изменяется активность мозговой деятельности, и это сразу же можно диагностировать на ЭЭГ, а в дополнение установить локализацию пораженного участка. ЭЭГ проводится на основании стандартного протокола, в котором фиксируются снятие показателей при бодрствовании или сне (у младенцев), а также с применением специализированных тестов.
К основным тестам относятся:
- фотостимуляция – воздействие на закрытые глаза яркими вспышками света;
- гипервентиляция – глубокое редкое дыхание на протяжении 3-5 минут;
- открытие и закрытие глаз.
Эти тесты считаются стандартными и их применяют при энцефалограмме головного мозга и взрослым и детям любого возраста, и при различных патологиях. Существует еще несколько дополнительных тестов, назначающихся в отдельных случаях, таких как: сжатие пальцев в так называемый кулак, нахождение 40 минут в темноте, лишение сна на определенный период, мониторинг ночного сна, прохождение психологических тестов.
Данные тесты определяются неврологом и добавляются к основным, проводимым в ходе обследования, когда врачу необходимо оценить конкретные функции мозга.
Подготовка к ЭЭГ
- За несколько дней до проведения энцефалографии необходимо отказаться от приема алкогольных напитков, психотропных препаратов. Если пациент постоянно принимает противосудорожные средства, нейролептики, об этом необходимо рассказать врачу, проводящему электроэнцефалографию
- За несколько часов до проведения ЭЭГ можно поесть, но исключить прием крепкого чая, кофе, кока-колы
- Обычно электроэнцефалограмма записывается в течение двадцати-тридцати минут. Поэтому необходимо быть готовым на протяжении получаса находиться в неподвижном состоянии
- Перед исследованием необходимо вымыть голову, волосы освободить от заколок
- Желательно иметь при себе полотенце (салфетки), чтобы после ЭЭГ очистить кожу от специального геля, который наносится на участки, где стоят электроды
Выполнение этих простых мер облегчает проведение исследования биоэлектрической активности клеток мозга и повышает точность результатов ЭЭГ.
Что можно оценить при ЭЭГ?
Данный вид обследования позволяет определить функционирование отделов головного мозга при разных состояниях организма – сне, бодрствовании, активной физической, умственной деятельности и других. ЭЭГ – это простой, абсолютно безвредный и безопасный метод, не нуждающийся в нарушении кожных покровов и слизистой оболочки органа.
В настоящее время он широко востребован в неврологической практике, поскольку дает возможность диагностировать эпилепсию, с высокой степенью выявлять воспалительные, дегенеративные и сосудистые нарушения в мозговых отделах. Также исследование обеспечивает определение конкретного месторасположения новообразований, кистозных разрастаний и структурных повреждений в результате травмы.
ЭЭГ с применением световых и звуковых раздражителей позволяет отличить истерические патологии от истинных, или выявить симуляцию последних. Исследование стало практически незаменимым для реанимационных палат, обеспечивая динамическое наблюдение коматозных пациентов.
Электроэнцефалография: показания
- Эпилепсия (диагностика заболевания, оценка эффективности назначенного медикаментозного лечения)
- Судорожные припадки при заболеваниях головного мозга (при менингитах, энцефалитах, опухолях, травмах, интоксикациях и др.)
- ЭЭГ головного мозга назначается и при повторных обмороках, возникающих без какой-либо видимой причины
- Внезапно возникающая боль в голове, головокружение, потемнение в глазах, если такие состояния часто повторяются, также требует изучения энцефалограммы врачом-неврологом
- Нарушения сна: снохождение, внезапные приступы неудержимой сонливости (нарколепсия), повторяющиеся эпизоды остановки дыхания во сне (апноэ) и другие симптомы, связанные с нарушением сна и бодрствования. Для выяснения причины их появления наряду с другими методами исследования рекомендуется проведение электроэнцефалографии, в том числе ЭЭГ мониторинга и видеомониторинга на протяжении нескольких часов, во время ночного сна и даже в течение суток
- Частые тики (особенно распространенные), гиперкинезы
- Задержка речевого и психомоторного развития у детей, тревожные расстройства и нарушения поведения
- При проведении медицинских комиссий, освидетельствовании на допуск к работе, связанной с повышенной опасностью (летчики, машинисты, водолазы, водители общественного транспорта, сотрудники спецподразделений и др.)
- Электроэнцефалография может проводиться и в исследовательских целях
Процесс изучения результатов
Анализ полученных результатов проводится параллельно во время исследования, и в ходе фиксации показателей, и продолжается по ее окончании. При записи учитываются присутствие артефактов – механического движения электродов, электрокардиограммы, электромиограммы, наведение полей сетевого тока. Оценивается амплитуда и частота, выделяют наиболее характерные графические элементы, определяют их временное и пространственное распределение.
По окончании производится пато- и физиологическая интерпретация материалов, и на ее базе формулируется заключение ЭЭГ. По окончании заполняется основной медицинский формуляр по данному исследованию, имеющем название «клинико-электроэнцефалографическое заключение», составленный диагностом на проанализированных данных «сырой» записи.
Расшифровка заключения ЭЭГ формируется на базе свода правил и состоит из трех разделов:
- Описание ведущих видов активности и графических элементов.
- Вывод после описания с интерпретированными патофизиологическими материалами.
- Корреляция показателей двух первых частей с клиническими материалами.
Основным описательным термином в ЭЭГ является «активность», он оценивает любую очередность волн (активность острых волн, альфа-активность и др.).
Суть методики фотостимуляции
Фотостимуляция глаз – давно практикуемый, но не утративший своей актуальности метод лечения органа зрения, который сводится к подаче световых сигналов на каждый глаз поочередно. При этом, пациент использует специальные темные очки. Ритм подающихся световых сигналов, их интенсивность и частота, подобраны таким образом, чтобы оказывать положительное влияние на систему зрения, посредством стимуляции зрительного анализатора, а также головного мозга, обрабатывающего полученную информацию. Данный метод направлен на тренировку внутренних возможностей организма, без вмешательства извне в его работу. Это и помогает добиваться успеха буквально за 7 или 10 сеансов, которые обычно и составляют курс лечения.
Виды активности человеческого мозга, фиксируемые при записи ЭЭГ
Основными видами активности, которые записываются в ходе исследования и впоследствии подвергают интерпретации, а также дальнейшему изучению считаются волновые частота, амплитуда и фаза.
Частота
Показатель оценивается количеством волновых колебаний за секунду, фиксируется цифрами, и выражается в единице измерения – герцах (Гц). В описании указывается средняя частота изучаемой активности. Как правило, берется 4-5 участков записи длительностью, и рассчитывается число волн на каждом временном отрезке.
Амплитуда
Данный показатель – размах волновых колебаний эклектического потенциала. Измеряется расстоянием между пиками волн в противоположных фазах и выражается в микровольтах (мкВ). Для замера амплитуды применяется калибровочный сигнал. Если, к примеру, калибровочный сигнал при напряжении 50 мкВ определяется на записи высотой 10 мм, то 1 мм будет соответствовать 5 мкВ. В расшифровке результатов дается интерпретациям наиболее частым значениям, полностью исключая редко встречающиеся.
Фаза
Значение этого показателя оценивает текущее состояние процесса, и определяет его векторные изменения. На электроэнцефалограмме некоторые феномены оцениваются количеством содержащихся в них фаз. Колебания подразделяются на монофазные, двухфазные и полифазные (содержащие более двух фаз).
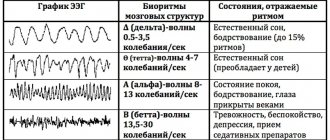
Ритмы мозговой деятельности
Понятием «ритм» на электроэнцефалограмме считается тип электрической активности, относящийся к определенному состоянию мозга, координируемый соответствующими механизмами. При расшифровке показателей ритма ЭЭГ головного мозга вносятся его частота, соответствующая состоянию участка мозга, амплитуда, и характерные его изменения при функциональных сменах активности.
Как проводится электроэнцефалография
Энцефалография должна выполняться в специализированном медицинском учреждении и проводить запись и последующий анализ ЭЭГ должен опытный врач функциональной диагностики, а еще лучше – врач-невролог (нейрофизиолог).
- Пациент принимает удобную позу в положении лежа или сидя. На голове исследуемого закрепляют комплект электродов, встроенный в специальную эластичную шапочку, которая подбирается по размеру головы пациента
- Важно сохранять неподвижность во время записи электроэнцефалограммы и, по возможности, расслабить мышцы тела. Это улучшит качество ЭЭГ и облегчит ее последующую расшифровку
- Затем включается электроэнцефалограф, начинается запись биоэлектрической активности головного мозга и ее передача с электродов в аппарат ЭЭГ, где происходит усиление, обработка полученной информации и ее распечатка в виде графической кривой.
В общей сложности электроэнцефалограмма в стандартном режиме записывается на протяжении двадцати-тридцати минут.
Функциональные пробы во время ЭЭГ
После стандартной записи проводится несколько функциональных нагрузочных тестов, позволяющих выяснить скрытые нарушения активности нейронов (нервных клеток) головного мозга на энцефалограмме.
- Периодическое открывание и закрывание глаз в процессе записи электроэнцефалограммы
- Фотостимуляция, то есть раздражение зрительного анализатора яркими вспышками света (глаза пациента при этом закрыты)
- Проведение глубоких вдохов в течение 1-2 минут во время записи ЭЭГ (гипервентиляция)
- По просьбе врача пациент выполняет легкие гимнастические изометрические упражнения (сжимание пальцев в кулак, напряжение мышц брюшного пресса)
- При необходимости для стимуляции биоэлектрической активности нейронов могут использоваться некоторые медикаменты.
Функциональные пробы позволяют в ряде случаев зафиксировать пароксизмальную активность и другие нарушения, не выявляемые при стандартной записи ЭЭГ.
ЭЭГ мониторинг и видео ЭЭГ-мониторинг
Нередко для выявления патологических изменений (скрытая судорожная активность мозга) электроэнцефалограмма может проводиться во сне или наоборот – после преднамеренного лишения ночного сна. Кроме того в последние годы все более широкое распространение получает ЭЭГ мониторинг, то есть длительная запись электроэнцефалограммы – в течение часа-двух, а иногда – в течение 8-12-24 часов. Такое длительное исследование значительно повышает информативность ЭЭГ и позволяет выявить скрытые изменения активности головного мозга или наоборот – исключить их наличие.
Информативность электроэнцефалографии для лечащего врача значительно повышается при использовании видео ЭЭГ мониторинга, то есть одновременной записи энцефалограммы и проведения видеосъемки пациента во время исследования. Нередко такая методика позволяет зафиксировать большие и малые эпилептические приступы, а также связать имеющиеся изменения на ЭЭГ с двигательной активностью пациента и другими явлениями (засыпание, пробуждение, храп и периоды апноэ сна).
Назначается видео-ЭЭГ мониторинг и для разграничения эпилептических приступов и синкопальных состояний соматического генеза (при аритмии, вегетососудистой дистонии, эндокринных расстройствах, панических атаках), диагностики снохождения и сноговорения, ночных кошмаров, тиков и гиперкинезов. Видео ЭЭГ мониторинг также используется при решении различных вопросов, связанных с допуском к определенным видам работ, при экспертизе трудоспособности, решении вопроса об отмене противосудорожных препаратов при длительной ремиссии эпилепсии.
Как проводится ЭЭГ головного мозга ребенку
Электроэнцефалограмма может записываться в любом возрасте – взрослым, подросткам, детям-дошкольникам и даже новорожденным.
- Если ЭЭГ делают в первые месяцы жизни ребенка, то необходимо покормить малыша перед исследованием
- Во время самой процедуры ребенка до года держит на руках мать
- В возрасте до трех лет электроэнцефалография проводится в состоянии сна
- Ребенок постарше находится в кабинете ЭЭГ один, и исследование выполняется в состоянии бодрствования. В связи с этим важно успокоить малыша, дать ему возможность привыкнуть к незнакомой обстановке.
Ритмы бодрствующего человека
Мозговая деятельность, зафиксированная на ЭЭГ у взрослого человека, имеет несколько типов ритмов, характеризующихся определенными показателями и состояниями организма.
- Альфа-ритм. Его частота придерживается интервала 8–14 Гц и присутствует у большинства здоровых индивидуумов – более 90 %. Самые высокие показатели амплитуды наблюдаются в состоянии покоя обследуемого, находящегося в темной комнате с закрытыми глазами. Лучше всего определяется в затылочной области. Фрагментарно блокируется или совсем затихает при мыслительной деятельности или зрительном внимании.
- Бета-ритм. Его волновая частота колеблется в интервале 13–30 Гц, и основные перемены наблюдаются при активном состоянии обследуемого. Ярко выраженные колебания можно диагностировать в лобных долях при обязательном условии наличия активной деятельности, например, психическое или эмоциональное возбуждение и другие. Амплитуда бета-колебаний гораздо меньше альфа.
- Лямбда-ритм. Отличается малым диапазоном – 4–5 Гц, запускается в затылочной области при необходимости принятия зрительных решений, например, занимаясь поиском чего-либо с открытыми глазами. Колебания полностью пропадают после концентрации взгляда в одной точке.
- Мю-ритм. Определяется интервалом 8–13 Гц. Запускается в затылочной части, и лучше всего наблюдается при спокойном состоянии. Подавляется при запуске любой активности, не исключая и мыслительную.
Классификация ЭЭГ по Людерс
Классификация ЭЭГ по Людерс1 очень детальна, она включает как артефакты, так и редко встречающиеся типы ЭЭГ.
- Медленная активность Замедление фоновой активности
- Преходящее замедление
- Продолженное замедление
- Спайки
- Избыточная быстрая активность- excessive fast activity
- Альфа-кома
- Височное замедление у пожилых
Ритмы в состоянии сна
Отдельная категория видов ритмов, проявляющихся либо в условиях сна, либо при патологических состояниях включает в себя три разновидности данного показателя.
- Дельта-ритм. Характерен для фазы глубокого сна и для коматозных больных. Также фиксируется при записи сигналов от областей коры мозга, расположенных на границе с пораженными онкологическими процессами участков. Иногда может быть зафиксирован у детей 4–6 лет.
- Тета-ритм. Интервал частоты находится в пределах 4–8 Гц. Данные волны запускаются гиппокампом (информационным фильтром) и проявляются при сне. Отвечает за качественное усвоение информации и лежит в основе самообучения.
По итогам, полученным при записи ЭЭГ, определяется показатель, характеризующий полную всеохватывающую оценку волн – биоэлектрическую активность мозга (БЭА). Диагност проверяет параметры ЭЭГ – частоту, ритмичность и присутствие резких вспышек, провоцирующих характерные проявления, и на этих основаниях делает окончательное заключение.
Апапартное лечение глаз в МГК
Специалистами МГК разработаны и с успехом применяются специальные программы аппаратного лечения глаз у детей и взрослых. Процедуры проводятся на самой современной аппаратуре (включая устройства «Спекл М», «ВизотроникМ», «Монобиноскоп») с применением комбинаций медикаментозных средств, и могут назначаться взрослым и маленьким пациентам. После проведения необходимых диагностических исследований, каждому пациенту подбирается индивидуальная схема аппаратного лечения, которая затем корректируется в соответствии с текущими результатами. Процедуры проводятся под контролем высококлассных специалистов, не вызывают неприятных ощущений и не требуют каких-либо ограничений в привычном образе жизни.
Стоимость аппаратного лечения глаз у взрослых и детей определяется используемым в терапии методом, количеством процедур и т.д. и, как правило, определяется лечащим врачом-офтальмологом, исходя из возраста пациента, особенностей заболевания и т.д. Посмотреть цены на аппаратную стимуляцию сетчатки в МГК на различных аппаратах можно по ссылке.
В медицинском все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий. Опытные врачи, детальная диагностика и обследование, а также большой профессиональный опыт наших специалистов позволяют обеспечить максимально благоприятный результат для пациента.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по многоканальному телефону 8 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
Расшифровка показателей электроэнцефалограммы
Чтобы расшифровать ЭЭГ, и не упустить никаких мельчайших проявлений на записи, специалисту необходимо учесть все важные моменты, которые могут отразиться на исследуемых показателях. К ним относятся возраст, наличие определенных заболеваний, возможные противопоказания и другие факторы.
По окончании сбора всех данных исследования и их обработки, анализ идет к завершению и затем формируется итоговое заключение, которое и будет предоставлено для принятия дальнейшего решения по выбору метода терапии. Любое нарушение активностей может быть симптомом болезней, обусловленных определенными факторами.
Альфа-ритм
Норма для частоты определяется в диапазоне 8–13 Гц, и его амплитуда не выходит за отметку 100 мкВ. Такие характеристики свидетельствуют о здоровом состоянии человека и отсутствии каких-либо патологий. Нарушениями считается:
- постоянная фиксация альфа-ритма в лобной доле;
- превышение разницы между полушариями до 35%;
- постоянное нарушение волновой синусоидальности;
- присутствие частотного разброса;
- амплитуда ниже 25 мкВ и свыше 95 мкв.
Наличие нарушений данного показателя свидетельствует о возможной асимметричности полушарий, что может быть результатом возникновения онкологических новообразований или патологий кровообращения мозга, например, инсульта или кровоизлияния. Высокая частота указывает на повреждения мозга или на ЧМТ (черепно-мозговую травму).
Полное отсутствие альфа-ритма зачастую наблюдается при слабоумии, а у детей отклонения от нормы напрямую связаны с задержкой психического развития (ЗПР). О такой задержке у детей свидетельствует: неорганизованность альфа-волн, смещение фокуса с затылочной области, повышенная синхронность, короткая реакция активации, сверхреакция на интенсивное дыхание.
Данные проявления могут быть обусловлены тормозной психопатией, эпилептическими припадкам и, а короткая реакция считается одним из первичных признаков невротических расстройств.
Бета-ритм
В принятой норме эти волны ярко определяются в лобных долях мозга с симметричной амплитудой в интервале 3–5 мкВ, регистрирующейся в обоих полушариях. Высокая амплитуда наводит врачей на мысли о присутствии сотрясения мозга, а при появлении коротких веретен на возникновение энцефалита. Увеличение частоты и продолжительности веретен свидетельствует о развитии воспаления.
У детей, патологическими проявлениями бета-колебаний считается частота 15–16 Гц и присутствующая высокая амплитуда – 40–50 мкВ, и если ее локализация центральный или передний отдел мозга, то это должно насторожить врача. Такие характеристики говорят о высокой вероятности задержки развития малыша.
Дельта и тета-ритмы
Увеличение амплитуды данных показателей свыше 45 мкВ на постоянной основе характерно при функциональных расстройствах мозга. Если же показатели увеличены во всех мозговых отделах, то это может свидетельствовать о тяжелых нарушениях функций ЦНС.
При выявлении высокой амплитуды дельта-ритма выставляется подозрение на новообразование. Завышенные значения тета и дельта-ритма, регистрирующиеся в затылочной области свидетельствуют, о заторможенности ребенка и задержку в его развитии, а также о нарушении функции кровообращения.
Классификация Е.А. Жирмунской
Система описания типов (паттернов) и групп ЭЭГ была предложена Е.А. Жирмунской в 1984 г. и до сих пор является основой для визуальной, словесной оценки ЭЭГ. Следует отметить, что по классификации Е.А. Жирмунской (1991) понятие типа ЭЭГ относится только к ЭЭГ покоя, зарегистрированной у субъектов в состоянии пассивного бодрствования, при закрытых глазах, и не включает изменений, которые возникают в ответ на эфферентные раздражения. Достоинством этой классификации является возможность дать общее описание ЭЭГ. Это создает определенное удобство для последующего формирования заключения врачом-специалистом. Вместе с тем при вынесении суждения о типе ЭЭГ не учитывается характер ЭЭГ-паттерна при различных видах эпилепсий, не выделяется фокус патологической активности.
По классификации Е.А. Жирмунской выделяются 5 типов ЭЭГ.
Тип I – организованный (нормальная ЭЭГ)
Основной компонент ЭЭГ – α-ритм, регулярный по частоте, четко модулированный в веретена, со средним и высоким индексом, с хорошо выраженными зональными различиями. Наиболее высокую амплитуду (50-70 мкВ) α-ритм имеет в затылочных отведениях. По направлению к передним отделам коры выраженность α-ритма уменьшается. Форма волн обычно гладкая. В височных отделах коры α-ритм представлен в виде фрагментарных низкоамплитудных веретен.
Медленные волны почти не выражены. Может регистрироваться и δ-активность в виде единичных диффузных волн небольшой амплитуды (рис. 1).
Целесообразно отнести к этому типу ЭЭГ с менее упорядоченной структурной и пространственной организацией, основным критерием которых является выраженная α-активность (рис. 2).
ЭЭГ, относящиеся к I типу, трактуются как идеальная норма или как легкие изменения в пределах допустимых вариантов нормы.
Рис. 1. Мужчина, 46 лет.
Электроэнцефалограмма в пределах возрастной нормы. α-Ритм модулирован, зональные различия отчетливо выражены, в передних отделах регистрируются фрагментарные θ- и δ-волны
Рис. 2. Мужчина, 72 года.
Электроэнцефалограмма в пределах возрастной нормы. α-Ритм слабомодулирован, зональные различия отчетливо выражены. В лобно-центральных отделах регистрируется диффузная θ- и- δ-активность
Тип II – гиперсинхронный (моноритмичный)
В нем могут быть варианты с преобладанием по всем областям мозга или только α-ритма, ß-активности низкой частоты, или ритмизированной θ-активности. Главное в структуре этого типа – высокий индекс регулярных колебаний биопотенциалов при потере их зональных различий.
Возможны разные варианты такого усиления синхронизации активности: с сохранением и даже усилением колебаний α-диапазона; с исчезновением α-активности и заменой ее ß-активностью низкой частоты или θ-активностью. Основной характеристикой этого типа ЭЭГ является повышенная регулярность колебаний α- (реже ß- или θ-) диапазонов с отсутствием зональных различий.
Вариант, когда доминирует α-ритм, не модулированный или слабо-модулированный со слабовыраженными или извращенными зональными различиями и отсутствием быстрой и медленной активности, относится к умеренно нарушенной ЭЭГ (рис. 3, 4).
Когда преобладает регулярная ß-активность с частотой 14-25 Гц небольшой амплитуды, ЭЭГ также считается умеренно нарушенной. При наличии умеренно высокой или высокой ß-активности ЭЭГ характеризуются как значительно нарушенные (рис.5).
Рис. 3. Женщина, 60 лет.
Дисциркуляторная энцефалопатия. На электроэнцефалограмме отмечается гиперсинхронный слабомодулированный α-ритм, усиленный по всем отведениям, зональные различия снижены
Рис. 4. Мужчина, 50 лет.
Симптоматическая парциальная эпилепсия. На электроэнцефалограмме отмечается гиперсинхронный слабомодулированный α-ритм, усиленный в лобно-центрально-теменных отделах головного мозга, зональные различия снижены, периодически возникают синхронные билатеральные разряды комплексов а-и δ-волн
Рис. 5. Мужчина, 45 лет.
Комплекс функциональных расстройств в кишечнике, чувство дискомфорта, повышенная эмоциональность. На электроэнцефалограмме отмечается гиперсинхронная высокоамплитудная ß-активность, усиленная по всем отведениям
Тип III – десинхронный (вариант нормы)
ЭЭГ характеризуется низкоамплитудной биоэлектрической активностью с отсутствием или резким уменьшением количества α-волн. ß-Активность выражена умеренно, отмечаются диффузные θ- и δ-волны небольшой амплитуды (рис. 6).
ЭЭГ, относящиеся к типам II и III, отражают регуляторные изменения в деятельности мозга. В типе II имеют место ослабление активирующих влияний на кору со стороны ретикулярной формации ствола мозга и усиление дезактивирующих влияний из других отделов лимбико-ретикулярного комплекса.
В типе III, наоборот, отмечается усиление активирующих влияний со стороны ретикулярной формации ствола мозга, что выражается в десинхронизации α-активности на ЭЭГ. ЭЭГ, относящиеся к типам II и III, отражают регуляторные изменения в деятельности мозга. Типы II и III ЭЭГ могут встречаться у больных неврозами, вегетососудистыми дистониями, шейным остеохондрозом и рядом других заболеваний.
Рис. 6. Мужчина, 19 лет.
Неврологических жалоб нет. На электроэнцефалограмме отмечается низкоамплитудная биоэлектрическая активность с наличием нерегулярных диффузных Θ- и δ-волн. α-Активность фрагментарна, низкоамплитудна. Вариант нормы
Тип IV – дезорганизованный (с преобладанием α-активности)
На ЭЭГ главной является α-активность. При этом отмечается значительная дезорганизация α-ритма по всем параметрам: частоте, амплитуде, форме волн, извращению зональных различий. Такой дезорганизованный α-ритм может доминировать во всех областях мозга. ß-Активность также нередко усилена, часто представлена колебаниями низкой частоты, увеличенной амплитуды, отмечается нарастание индекса θ-и δ-волн с достаточно высокой амплитудой, появление пиков, острых волн, вспышек и комплексов в разных областях мозга. Этот тип ЭЭГ отражает изменения биопотенциалов при многих заболеваниях, которые можно связать с микроструктурными поражениями в разных отделах мозга, в том числе в коре мозга. К данной категории относятся атеросклероз, преходящие ишемические атаки, нейроинфекции, закрытые черепно-мозговые травмы (рис. 7; 8; 9). Нарушения стенок сосудов головного мозга и микроскопические очаги поражения мозговой ткани, возникающие при этих заболеваниях, сопровождаются изменениями метаболизма и нейродинамическими расстройствами. К этому присоединяется дисфункция в деятельности регулирующих систем мозга.
Рис. 7. Мужчина, 38 лет.
5 лет назад была тяжелая черепно-мозговая травма с потерей сознания, потерей трудоспособности: нарушение координации движения, замедленность речи. Электроэнцефалограмма зарегистрирована на фоне восстановления трудоспособности, отмечаются дезорганизованность α-ритма по форме и частоте, наличие θ-, δ-ритма и острых волн
Рис. 8. Мужчина, 31 год.
Рис. 9. Женщина, 22 года.
Пролактинемия. На электроэнцефалограмме отмечаются дезорганизованность α-ритма, наличие острых волн, групп θ-активности
Тип V – дезорганизованный (с преобладанием θ- и δ-активности)
δ-Активность выражена плохо. Амплитудный уровень средний или высокий. Тип характеризует слабое наличие α-активности. Колебания биопотенциалов α-, ß-, θ- и δ-диапазонов регистрируются без четкой последовательности (рис. 10).
Тип V означает, что у пациентов на первый план выступают уже не регуляторные, а микроструктурные поражения в коре головного мозга. При наличии ЭЭГ данного типа есть все основания говорить об органических поражениях мозга. Если на ЭЭГ этого типа выражен четкий очаг патологической активности или отчетливая межполушарная асимметрия, можно предположить наличие грубого макроочагового поражения в одном из полушарий мозга (рис. 11). При наличии локальной патологической активности рекомендуется просмотр ЭЭГ в режиме биполярного монтажа, что позволит уточнить локализацию поражения (рис. 12, 13). Появление как локальных, так и диффузных патологических феноменов и пароксизмальных разрядов чаще сопровождает именно этот тип ЭЭГ, хотя может иметь место и на фоне любого другого типа ЭЭГ.
Рис. 10. Женщина, 66 лет. Вторично-генерализованный судорожный приступ.
Киста в правой передней лобной области. На электроэнцефалограмме колебания биопотенциалов α-, ß-, Θ- и δ-диапазонов регистрируются без какой-либо четкой последовательности. Выявляется четкий очаг δ-активности в правой височной области
Рис. 11. Мужчина, 24 года.
В возрасте 8 лет оперирован по поводу опухоли в левой лобно-височной области. В 10 лет обнаружена опухоль перекреста зрительного нерва, костная пластика не проводилась. В настоящее время — генерализованные приступы в ночное время. На электроэнцефалограмме отмечаются дезорганизованная биоэлектрическая активность, наличие локальной δ-активности в лобно-теменно-височной области левого полушария
Рис. 12. Женщина, 19 лет.
Парциальная эпилепсия. На электроэнцефалограмме отмечаются дезорганизованная биоэлектрическая активность, наличие локальной δ-активности в центральной области левого полушария и височной области правого полушария и очаг ß-активности в теменных отделах правого полушария
Рис. 13. Женщина, 19 лет. Парциальная эпилепсия.
При биполярном монтаже представлен тот же отрезок электроэнцефалограммы, что на рис. 2.43 δ-активность в отведениях F3-C3, СЗ-РЗ и в отведениях F8-T4 регистрируется в противофазе, что позволяет предположить наличие очагов поражения соответственно в левой центральной области (СЗ) и в правой височной области (Т4)
Расшифровка значений в разных возрастных интервалах
Запись ЭЭГ недоношенного ребенка на 25–28 гестационной неделе выглядит кривой в виде медленных вспышек дельта и тета-ритмов, периодически сочетающихся с острыми волновыми пиками длиной 3–15 секунд при снижении амплитуды до 25 мкВ. У доношенных младенцев эти значения ярко разделяются на три вида показателей. При бодрствовании (с периодической частотой 5 Гц и амплитудой 55–60 Гц), активной фазой сна (при стабильной частоте 5–7 Гц и быстрой заниженной амплитудой) и спокойного сна со вспышками дельта колебаний при высокой амплитуде.
На протяжении 3-6 месяцев жизни ребенка количество тета-колебаний постоянно растет, а для дельта-ритма, наоборот, характерен спад. Далее, с 7 месяцев до года у ребенка идет формирование альфа-волн, а дельта и тета постепенно угасают. На протяжении следующих 8 лет на ЭЭГ наблюдается постепенная замена медленных волн на быстрые – альфа и бета-колебания.
До 15 лет в основном преобладают альфа-волны, и к 18 годам преобразование БЭА завершается. На протяжении периода от 21 до 50 лет устойчивые показатели почти не изменяются. А с 50 начинается следующая фаза перестройки ритмичности, что характеризуется снижением амплитуды альфа-колебаний и возрастанием бета и дельта.
После 60 лет частота также начинает постепенно угасать, и у здорового человека на ЭЭГ замечаются проявления дельта и тета-колебаний. По статистическим данным, возрастные показатели от 1 до 21 года, считающиеся «здоровыми» определяются у обследуемых 1–15 лет, достигая 70%, и в интервале 16–21 – около 80%.
Классификация ЭЭГ по Jung
Jung (1953) выделяют четыре варианта неизменной ЭЭГ:
- Альфа-электроэнцефалограмма содержит хорошо выраженный альфа-ритм, частота которого колеблется не более чем на 1–1,5 волны в сек. Бета-волны малой амплитуды встречаются в виде коротких серий в прецентральной области. Тетаволны едва различимы.
- В бета-электроэнцефалограмме преобладают волны частотой от 16 до 25 в секунду с амплитудой в 20–30 мкВ, регистрируемые частично непрерывно в записи, частично в виде отдельных групп или серий.
- Плоская ЭЭГ содержит очень редкий низкой амплитуды альфа-ритм, бета-ритм маленький и трудно различимый, встречаются также плоские тета-волны. Подобные ЭЭГ встречаются более чем у 10 % здоровых людей. Плоские ЭЭГ с ускоренным основным типом активности могут выявляться при психических напряжениях. Преходящие уплощения ЭЭГ выявляются также при блокировании альфа-волн в стадии засыпания (обозначаемая некоторыми авторами как нулевая стадия, например, Roth, 1962).
- Нерегулярная ЭЭГ содержит альфа-ритм, частота которого в среднем значении колеблется ± 1,5 волны в сек. Максимальная величина амплитуды альфа-ритма в затылочных отведениях ясно не выражена. Тета-волны, накладывающиеся на альфа-волны, отчетливее выражены в передних и височных областях, чем в париетальных, где они иногда видны как компоненты более низких гармоник альфа-ритма.
Такие нерегулярные ЭЭГ встречаются у здоровых людей так же часто, как и плоские ЭЭГ. Они чаще встречаются в юности и в более пожилом возрасте и представляют трудности для отличия их от ЭЭГ с выраженной частотной неустойчивостью, представляющих собой переход к дизритмии. Преходящая нерегулярность ЭЭГ встречается при гипервентиляции и в стадии засыпания.
Наиболее частые диагностируемые патологии
Благодаря электроэнцефалограмме довольно легко диагностируются заболевания, такие как эпилепсия, или различные виды черепно-мозговых травм (ЧМТ).
Эпилепсия
Исследование позволяет определить локализацию патологического участка, а также конкретный вид эпилептической болезни. В момент судорожного синдрома запись ЭЭГ имеет ряд определенных проявлений:
- заостренные волны (пики) – внезапно нарастающие и спадающие могут проявляться и в одном и в нескольких участках;
- совокупность медленных заостренных волн при приступе становится еще более выраженной;
- внезапное повышение амплитуды в виде вспышек.
Применение стимулирующих искусственных сигналов помогает при определении формы эпилептической болезни, так как они обеспечивают видимость скрытой активности, сложно поддающейся диагностированию при ЭЭГ. Например, интенсивное дыхание, требующее гипервентиляцию, приводит к уменьшению просвета сосудов.
Также используется фотостимуляция, проводимая при помощи стробоскопа (мощного светового источника), и если реакции на раздражитель нет, то, скорее всего, присутствует патология, связанная с проводимостью зрительных импульсов. Появление нестандартных колебаний указывает на патологические изменения в мозге. Врачу не следует забывать, воздействие мощным светом может привести к эпилептическому припадку.
3.6. Эпилепсия височной доли
Общая характеристика
Височная эпилепсия — локально обусловленная, чаще симптоматическая, форма эпилепсии, при которой эпилептический очаг локализуется в височной доле.
Височная эпилепсия проявляется простыми, сложными парциальными и вторично-генерализованными судорожными приступами или их сочетанием.
Наиболее типичными признаками височных эпилепсий являются: преобладание психомоторных приступов, высокая частота встречаемости изолированных аур, ороалиментарные и кистевые автоматизмы, частая вторичная генерализация приступов [Троицкая Л.А., 2006].
Сложные парциальные (психомоторные) приступы могут начинаться с предшествующей ауры или без нее и характеризуются выключением сознания с амнезией, отсутствием реакции на внешние раздражители, наличием автоматизмов.
Ауры включают в себя эпигастральные (щекотание, дискомфорт в эпигастрии), психические (страх), обонятельные, вегетативные (бледность, покраснение лица), интеллектуальные (ощущение уже виденного, уже слышанного, дереализация), слуховые (слуховые иллюзии и галлюцинации (неприятные звуки, голоса, трудно описываемые слуховые ощущения)) и зрительные (иллюзии и галлюцинации в виде микро- и макропсий, вспышек света, ощущения удаления предмета) ауры.
Автоматизмы подразделяются на ороалиментарные (чмокание, жевание, облизывание губ, глотание); мимические (различные гримасы, мимика страха, удивления, улыбка, смех, нахмуривание, насильственное моргание), жестовые (похлопывание в ладоши, трение руки об руку, поглаживание или почесывание своего тела, перебирание одежды, стряхивание, перекладывание предметов, а также оглядывание по сторонам, топтание на месте, вращение вокруг своей оси, привставание; выявлено, что автоматизмы в руке связаны с поражение ипсилатеральной височной доли, а дистоническая установка кисти — с контралатеральной); амбулаторные (попытка сесть, встать, ходьба, внешне как бы целенаправленные действия); вербальные (расстройства речи: невнятное бормотание, произнесение отдельных слов, звуков, всхлипывание, шипение; выявлено, что приступная речь связана с поражением доминантой гемисферы, а афазия и дизартрия — субдоминантной) .
Отмечено, что у детей до 5-летнего возраста, как правило, отсутствует четко идентифицируемая аура, преобладают ороалиментарные автоматизмы и наиболее выражена двигательная активность в момент приступа .
Продолжительность психомоторных височных пароксизмов варьирует от 30 с до 2 мин. После приступа обычно наблюдается спутанность сознания и дезориентация, амнезия [Atlas…, 2006]. Приступы возникают как во время бодрствования, так и во время сна .
Чаще у больных с психомоторными височными пароксизмами клинические симптомы возникают в определенной последовательности : аура, затем прерывание двигательной активности (может быть с остановкой взора), потом ороалиментарные автоматизмы, повторные кистевые автоматизмы (реже другие автоматизмы), больной озирается кругом, далее — движения всего тела.
Простые парциальные приступы часто предшествуют возникновению сложных парциальных и вторично-генерализованных судорожных приступов.
Простые парциальные моторные приступы проявляются локальными тоническими или клонико-тоническими судорогами, контралатерально очагу; постуральными дистоническими пароксизмами (в контралатеральной кисти, стопе); версивными и фонаторными (сенсорная афазия) приступами.
Простые парциальные сенсорные приступы проявляются обонятельными, вкусовыми, слуховыми, сложными зрительными галлюцинациями и стереотипным несистемным головокружением.
Простые парциальные вегетативно-висцеральные приступы проявляются эпигастральными, кардиальными, респираторными, сексуальными и цефалгическими пароксизмами.
Простые парциальные приступы с нарушением психических функций проявляются сновидными состояниями, явлениями дереализации и деперсонализации, аффективными и идеаторными («провал мыслей», «вихрь идей») пароксизмами [Височная…, 1992, 1993; Петрухин А.С., 2000].
При височной эпилепсии встречаются также, так называемые, «височные синкопы», начинающиеся с ауры (чаще головокружение) или без нее и характеризующиеся медленным выключением сознания с последующим медленным падением. При таких приступах могут отмечаться ороалиментарные или жестовые автоматизмы; легкое тоническое напряжение мышц конечностей, лицевой мускулатуры [Late-onset…, 1994].
Эпилептическая активность из височной доли нередко распространяется на другие области мозга. Клиническими признаками, свидетельствующими о распространении эпилептической активности на другие отделы, являются версивные движения головы и глаз, клонические подергивания лица и конечностей (при распространении эпилептической активности на передние отделы лобной доли и премоторную зону), вторичная генерализация с проявлением генерализованных тонико-клонических судорог (при вовлечении в процесс обоих полушарий мозга).
Неврологический статус определяется этиологией височной эпилепсии.
Электроэнцефалографические паттерны
Межприступная ЭЭГ может не нести патологических паттернов. Могут регистрироваться спайки, острые волны, пик-волновая, полипик-волновая активность или вспышки тета-волн в височных, лобно-височных, центрально-теменно-височных и(или) теменно-затылочно-височных отведениях регионально или билатерально (билатерально-синхронно с односторонним акцентом или независимо) ; региональное височное замедление электрической активности ; общее замедление основной активности. Может отмечаться генерализованная пик-волновая активность с частотой 2,5–3 Гц [Kapлов В.А., Овнатанов Б.С., 1987]; генерализованная эпилептиформная активность с акцентом и(или) с распространением из височной области. Нередкой находкой является паттерн атипичного абсанса. Иногда патологические изменения имеют лобный фокус (
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
,
).
Приступная ЭЭГ характеризуется локальной низкоамплитудной бета-активность или замедлением (сначала в тета-, а затем в дельта-диапазоне) электрической активности битемпорально или локально в височных отведениях. Затем возможно распространение патологической активности за предел височной области [TassiL.et.al.,2001].
В течение 10–40 с от начала клинических проявлений приступа возможно латерализованное появление ритмической активности тета- или альфа- активности (частотой 5 кол/с и более) [Ictal…, 1989; Walczak T.S. et. al., 1992]. Приступная ЭЭГ может быть представлена и эпилептиформная активность в височной области [Петрухин А.С., 2000]. В постприступном периоде часто выявляется медленная активность на стороне очага .