Опсоклонус-миоклонус-синдром (ОМС) в настоящее время является редким и малоисследованным как с медицинской, так и с клинико-психологической точки зрения тяжелым неврологическим заболеванием [1, 2].
Среди неврологических проявлений ОМС центральное место занимают несистемное головокружение, шаткость походки, частые падения, тремор головы, туловища, рук и ног, нарушение мышечного тонуса. Характерные признаки заболевания — явления опсоклонуса и миоклонуса. Опсоклонус характеризуется непроизвольными, хаотичными, разнонаправленными саккадическими движениями глаз с горизонтальным и вертикальным компонентами. Под миоклонусом подразумеваются полиморфные миоклонии в виде коротких, отрывистых движений мышц небольшой амплитуды. Эти проявления наблюдаются в основном в мышцах век, губ, туловища, в проксимальных отделах конечностей. Заболевание может быть слабой, средней и сильно выраженной степени тяжести, но в любом случае довольно быстро происходит регресс достигнутых ребенком до болезни двигательных навыков. Примерно у 2/3 пациентов течение болезни является хроническим и рецидивирующим.
У больных имеются и психологические нарушения [3, 4]. Речь идет об особенностях когнитивного и эмоционального развития детей с ОМС, особенностях их поведения и трудностях в становлении речи. Возникающие нарушения в психическом развитии могут быть выражены в разной степени. В одних случаях это дефицитарность некоторых функций, которая позволяет ребенку оставаться в границах нормативного развития, в других — высокая степень их нарушения, приводящая к тотальному недоразвитию.
Этиология и патогенез заболевания остаются недостаточно изученными. Число исследований [1, 2, 5, 6], посвященных ОМС, невелико, носит поисковый характер, порождая больше вопросов, нежели ответов. В качестве возможных причин ОМС рассматривается паранеопластический генез (первоначальное развитие опухоли симпатической нервной систем), параинфекционное поражение (следствие перенесенного респираторного или какого-либо вирусного заболевания) и поствакционнальное осложнение. Предполагается также, что основной ущерб здоровью детей при ОМС может быть вызван нейровоспалением, связанным с неконтролируемой функций иммунных В-клеток, которые могут быть причиной нарушения толерантности и продуцирования аутоиммунных антител.
Выявлены определенные сложности и в отношении своевременного диагностирования ОМС в связи с тем, что как минимум в 20% случаев манифестация заболевания отличается специфической и нетипичной картиной. Во многих случаях оно ошибочно квалифицируется как одно из заболеваний с похожей клинической картиной (энцефалит, синдром Гийена—Барре и др.). Существуют сложности, связанные с определением нужной схемы лечения, оценкой динамики течения и прогноза заболевания.
Начало болезни, как правило, происходит постепенно, но в течение относительно короткого времени: у ребенка появляются и усиливаются атаксия и тремор во всем теле, возникают редкие некоординированные движения. Он довольно быстро утрачивает возможность удерживать равновесие и самостоятельно ходить, пользоваться ложкой и другими привычными предметами, пить из кружки (если до начала болезни он умел это делать). Начинают периодически отмечаться проявления хаотичного движения глазных яблок (опсоклонус). Наряду с этим нередко возникают подергивание языка, нарушение возможности полноценного произнесения уже имеющихся в активе ребенка слов. Для психического состояния пациента в этот период характерны незатихающий сильный плач, который не удается успокоить обычными средствами, нарушения сна и недостаток периодов спокойного бодрствования. Иногда наблюдается апатичность, потеря интереса к окружению, игровой деятельности и общению. Характерна дисфория в отношении к близким, прежде всего к матери.
Болезненные ощущения создают для ребенка ситуацию крайней дестабилизации, дезинтеграции окружающей действительности, вынуждают его искать физическую опору, лежать. Болезнь погружает его в состояние крайнего телесного дискомфорта, регрессивной беспомощности и переполненности тревогой.
При катамнестических исследованиях, направленных на оценку развития заболевания, были отмечены трудности в обучении и поведении у таких детей. Так, по результатам проведенного в Великобритании катамнестическое исследования [6], лишь 1/3 из 101 находившегося под наблюдением пациента не имели сложностей в когнитивном функционировании, что позволило некоторым из них даже получить высшее образование. У большей же части пациентов в отдаленном периоде были отмечены речевые и интеллектуальные расстройства разной степени выраженности. Статистически подкрепленные исследования [7—9] показали, что неврологическая симптоматика в сочетании с отклонениями в когнитивном развитии отмечается примерно у ½ больных с ОМС. При этом нарушения в когнитивном развитии и поведении чаще имеют место в случаях более раннего начала заболевания и большого количества его рецидивов.
Число рецидивирующих эпизодов может оказаться значимым фактором для когнитивного, эмоционального и психического развития детей в целом, поскольку указывает на тяжесть заболевания (выраженность неврологической симптоматики) и длительность воздействия патогенной причины [10]. При этом важно учитывать, что наряду с основными нарушениями развития формируются и специфические функциональные перестройки, в структуру которых включаются вторичные и третичные компенсаторные компоненты [11—14].
В аспекте изложенных выше особенностей заболевания весьма актуальной задачей является анализ характера психического развития ребенка в зависимости от его возраста при дебюте болезни. Период онтогенеза, на который приходится начало болезни в детской неврологии, имеет особое значение, поскольку каждый возраст имеет свои характеристики в отношении устойчивости, сенситивности и ранимости по отношению к вредоносным воздействиям. Изучение этого вопроса в клинических и психологических исследованиях традиционно для ряда неврологических заболеваний, однако применительно к пациентам с ОМС результатов пока недостаточно, учитывая невысокую частоту заболевания в популяции.
Цель настоящего исследования — изучение психического развития детей разного возраста с ОМС в зависимости от возраста дебюта заболевания.
Клиническая картина заболевания
Опсоклонус характеризуется моторными нарушениями в глазо-двигательном аппарате. Во время бодрствования и ночного сна больные активно двигают глазами в различных направлениях. Часто опсоклонус сочетается с неритмичными подергиваниями конечностей.
В основе заболевания лежат органические поражения мозга (нейробластомы, опухоли мозга, энцефалопатии).
Синдром может иметь волнообразное течение, с периодами обострений и ремиссий. Чаще диагностируется в детском возрасте, взрослые подвержены ему в меньшей степени.
Миоклонус (от греческого «мышечная судорога») — это гиперкинез, который представляет собой внезапные, отрывистые, очень короткие пароксизмы непроизвольного сокращения мышц вследствие нервного возбуждения. Миоклонус часто сравнивают с ударом электрическим током [2].
Миоклонус — это единичный гиперкинез. Как правило, в клинике отмечается серия миоклонусов — миоклонии. Слово «миоклонус» правильно употреблять, если речь идет о миоклонусе как синдроме. При описании же неврологического статуса миоклонус обозначает однократный гиперкинез, миоклонии — повторный серийный миоклонус [11].
Отдельный тип миоклонуса в виде ритмических подергиваний конечности против силы тяжести называется астерикс. Астерикс характерен для синдрома Ангельмана, при котором и был впервые описан Adams и Foley в 1949 г. В наше время термин «астерикс» уступил место термину «негативный миоклонус» (Shagani, Young, 1976). Характерная черта негативного миоклонуса — период напряжения мышц гораздо короче, чем последующий период расслабления.
Миоклонус весьма распространен у детей, но его патогенез не вполне ясен. Это создает миоклонусу ореол одного из самых загадочных синдромов в неврологии.
Классификация миоклонуса
В настоящее время существует несколько десятков классификаций миоклонуса, и происходит их постоянный пересмотр. Некоторые из классификаций представлены в табл. 1.
| Таблица1 |
Из нее видно, что многие классификации отличает принцип их построения.
Этиология разных типов миоклонуса
Физиологический миоклонус
— непроизвольные вздрагивания, сопровождающие нормальную двигательную активность.
Миоклонии после физической нагрузки
: кратковременные сокращения мышц спинального происхождения, возникают в результате повышенной возбудимости сегментарного двигательного аппарата.
Икота
: быстрое сокращение мышц диафрагмы и гортани, связанное с раздражением нижних отделов ствола, волокон блуждающего и диафрагмального нервов. Частая причина — переполнение желудка, также возникает при поражении средостения, перикарда, интоксикациях, непосредственно повреждениях ствола.
Миоклонус сна
: у детей (и у взрослых) при погружении в сон отмечаются короткие вздрагивания рук или ног, иногда всего туловища.
Доброкачественный миоклонус младенчества
(доброкачественные неэпилептические инфантильные спазмы): редко диагностируемое пароксизмальное явление во сне, встречающееся у здоровых детей от 3 дней жизни до 3 лет (наиболее часто у детей до 1 года), провоцируется пробуждением. Характерно сокращение мышц туловища, реже головы, в сочетании с тоническим напряжением конечностей разной интенсивности. Клинически состояние напоминает инфантильные спазмы или тонические рефлекторные судороги младенчества. Основные клинические признаки: 1) ритмические миоклонии во сне, которые прекращаются при пробуждении, 2) нормальная ЭЭГ во время вздрагиваний. Если представлены оба диагностических критерия — диагноз несомненен. Тем не менее состояние часто ошибочно трактуется как эпилепсия. Необоснованное назначение противоэпилептических препаратов приводит к седации и аггравации миоклоний [4, 6, 9].
Психогенный миоклонус
: имеет скорее психологическую подоплеку, нежели физиологическую, является проявлением полисинаптического стратл-рефлекса, дуга которого замыкается на уровне четверохолмия. Чаще встречается у женщин, усиливается при волнении, депривации сна, эмоциональном напряжении. Провоцируется внезапными раздражителями (резкий окрик, вспышка света, неожиданное прикосновение). Сопровождается выраженными вегетативными симптомами — тахикардией, повышением артериального давления, кратковременным апноэ с последующей одышкой. Электромиографические (ЭМГ) признаки: миоклонии продолжаются более 70 мс, состоят из трех фаз активации агонистов и антагонистов; латенция более 100 мс.
Эссенциальный миоклонус
— по определению является идиопатическим состоянием, возникает спорадически или наследуется аутосомно-доминантным путем. По сути, эссенциальный миоклонус — это доброкачественное моносимптомное заболевание экстрапирамидной системы неустановленной этиологии с непрогрессирующим течением [1].
Эссенциальная миоклонус-дистония
: доброкачественное идиопатическое состояние, ген которого картирован на хромосоме 7q21—q31.
Доброкачественная семейная полимиоклония Фридрейха
: аутосомно-доминантное состояние с дебютом в детском или юношеском возрасте с миоклониями плечевого пояса и проксимальных отделов конечностей. Со временем миоклонии могут распространяться на дистальные мышцы конечностей, лицо. Течение непрогрессирующее.
Семейный ночной миоклонус
: описан Симондсом в 1953 г. Lugaresi в 1965 г. первым зарегистрировал на ЭМГ разгибание большого пальца, сгибание локтя, колена и голени. Повторные стереотипные движения возникают каждые 15—40 с в фазу non-REM сна. В 90% случаев сочетается с синдромом беспокойных ног. Улучшается на фоне приема бензодиазепама и дофаминергических препаратов.
Эссенциальный миоклонус мягкого неба
: ритмичные (частотой 2 в 1 с) подергивания небной занавески и мышц глотки, сопровождающиеся характерным субъективным ощущением «щелчка» в ухе (одновременное сокращение
m. tensor veli palatini
).
Рефлекторный миоклонус
: возникает при сенсорной стимуляции.
Эпилептический миоклонус
. Доброкачественная миоклоническая эпилепсия младенчества: впервые описана Dravet и Bureau в 1981 г. В ряде случаев провоцируется шумом, прикосновениями. Характеризуется короткими миоклоническими приступами у нормально развивающегося ребенка в возрасте от 6 мес до 3 лет. В 30% случаев выявляются эпилепсия или фебрильные судороги у родственников [9].
Миоклоническая энцефалопатия раннего возраста (синдром Отахара)
: дебют в возрасте до 3 мес, основной вид приступов — тонические спазмы, также отмечаются парциальные приступы, миоклонии. Характерным является паттерн «вспышка—подавление» на ЭЭГ. Прогноз неблагоприятный.
Синдром Веста
: характеризуется приступами по типу инфантильных спазмов, гипсаритмией на ЭЭГ, задержкой психомоторного развития [5].
Синдром Леннокса—Гасто
(миоклонически-астатическая эпилепсия): представляет собой комбинацию, включающую атипичные абсансы, тонические судороги, атонические или астатические судороги, задержку умственного развития и медленные спайки и волны на ЭЭГ с началом заболевания в возрасте 1 — 5 лет.
Ювенильная миоклоническая эпилепсия
: манифестирует миоклониями при пробуждении, дебютирует у подростков. Миклонии локализуются в конечностях, в частности характерны вздрагивания пальцев. Также бывают редкие генерализованные клонико-тонические судороги.
Прогрессирующая миоклоническая эпилепсия
: помимо миоклоний клиническую картину также составляет атаксия, развивающаяся к 6—15 годам. Смерть наступает через 10—20 лет после дебюта.
Наследственные болезни обмена
: лизосомальные болезни накопления, нейрональный цероид-липофусциноз, сиалидозы, митохондриальные болезни (MERRF); дефицит цистамина В, гликогенозы, болезнь Лафоры, которые часто сопровождаются миоклоническими эпилептическими приступами.
Epilepsia partialis continua, эпилепсия Кожевникова, энцефалит Расмуссена
: особый вариант фокальной эпилепсии, проявляющейся миоклониями.
Cиндром Ангельмана
(кариотип 46 XX или XY, 15р), характеризуется задержкой психического развития с аутистическим и гипердинамическим поведением, диссомнией, эпилепсией, хореей, негативным миоклонусом и постоянной гримасой улыбки.
Синдром Ретта
(типичная мутация МЕСР2): прогрессирующий аутизм, сопровождающийся эпилепсией, миоклониями.
Симптоматический (вторичный) неэпилептический миоклонус
. Может наблюдаться
при болезнях обмена и при нейродегенеративной патологии
.
Этот миоклонус может возникать при таких болезнях обмена, как лизосомные болезни (болезнь Гоше 2-го и 3-го типа, болезнь Тея—Сакса 4-го типа, болезнь Сандхоффа, болезнь Нимана—Пика тип С), сиалидоз 2-го типа, липидозы, нейрональный цероид-липофусциноз, митохондриальные болезни (MERRF), целиакия. Когда говорят о нейродегенерациях, то имеют в виду болезни Галлервордена—Шпатца, Вильсона—Коновалова, Лафора, спиноцеребеллярные атаксии, дентаторубропаллидолюисову атрофию, системные атрофии, кортикобазальные дегенерации, болезни Гентингтона, Паркинсона, деменцию с тельцами Леви, подострый склерозирующий панэнцефалит, болезнь Альцгеймера. Миоклоническая дистония: больше поражает верхние конечности, дебютирует в 10—20 лет, дистония бывает не во всех случаях. Мальчики и девочки болеют одинаково часто, течение заболевания доброкачественное (аутосомно-доминантное наследование). При полной пенетрантности гена миоклонус и дистония сочетаются с судорогами, атаксией, деменцией и другими неврологическими расстройствами. Диагноз подтверждает генетический анализ на определение типичной мутации SCGE.
Этот вид миоклонуса может развиваться также при аутоиммунных заболеваниях: рассеянном склерозе, остром рассеянном энцефаломиелите, синдроме опсоклонус-миоклонус.
Опсоклонус-миоклонус
(синдром Кинсбурна): синдром танцующих глаз, или миоклоническая энцефалопатия младенчества, характерны: саккадические движения глазных яблок (непроизвольные, нерегулярные, коньюгированные, во всех направлениях, с нарушением фиксации), миоклонус действия, с вовлечением мышц лица, конечностей, пальцев, туловища. Возраст дебюта — до 2 лет и старше. Терапия включает резекцию нейробластомы, применение антивирусных препаратов [7].
Инфекционный/параинфекционный
: подострый склерозирующий панэнцефалит, болезнь Крейтцфельда—Якоба, вирусный энцефалит, стрептококковая инфекция.
Эндокринный
: гипертиреоз, гипонатриемия, гипогликемия.
Структурный
: опухоли, нейробластомы; небный миоклонус при поражении мостомозжечкового угла.
Токсический
: отравления газами, металлами, органическими растворителями, пестицидами.
При приеме лекарств
: антиконвульсанты (вальпроаты, карбамазепин, фенитоин, ламотриджин, вигабатрин), антидепрессанты (амитриптиллин, дезипрамин, блокаторы обратного захвата серотонина), антиастматические препараты; психостимуляторы (амфетамины, метилфенидат, кофеин); гепатотоксичные препараты; лекарства, угнетающие дыхательный центр; кортикостероиды; амиодарон, ацикловир, висмут, таллий, анестетики, опиаты, противоопухолевые средства, контрастные вещества, агонисты (леводопа) и антагонисты (нейролептики) дофамина.
При системных заболеваниях
: гемодиализ, почечная и печеночная недостаточность, поражения легких, отравление угарным газом, асфиксия, сердечные аритмии, травмы, инсульты, электрошок.
Результаты молекулярно-генетических исследований представлены в табл. 2.
| Таблица2 |
| ]]> |
Эпидемиология
Точно оценить распространенность миоклонуса трудно, поскольку он с разной частотой встречается в разных популяциях. Так, в США все случаи миоклонуса составляют 1,3 на 100 000 населения, в Финляндии — 5 на 100 000 населения. Наиболее часто встречается вторичный, или симптоматический, миоклонус, который приходится в основном на болезнь Альцгеймера, болезнь Крейтцфельда—Якоба. Соответствующие данные приведены в табл. 3.
| Таблица3 |
| ]]> |
При болезни Альцгеймера миоклонус развивается в 40—50% (1150 случаев на 100 000 человек в год), при кортикобазальных дегенерациях — в 50% случаев.
В Японии распространенность ювенильной дентаторубропаллидолюсовой атрофии составляет 0,2—0,7 на 100 000 населения. В странах Западной Европы спиноцеребеллярная дегенерация встречается реже, менее 1%. Этническая предрасположенность к миоклонусу, по-видимому, связана с частотой встречаемости аллеля в популяции [3].
Патогенез миоклонуса
Механизм развития миоклонуса изучен недостаточно. Предполагается дисбаланс нейромедиаторов (серотонин, ГАМК2, опиаты, глицин, дофамин) и их рецепторов, что приводит к снижению активности сенсомоторной коры, повышению чувствительности сенсорных систем и растормаживанию ствола мозга и дисфункции мозжечка.
По патогенезу выделяют корковый, подкорковый, спинальный и периферический миоклонус.
Корковый миоклонус
, вероятно, возникает при нарушении ингибирующего влияния сенсорной (постцентральной извилины) или моторной (прецентральной извилины) областей коры. Частое сочетание миоклонуса с эпилепсией предполагает, что у них есть общая причина. При патоморфологическом исследовании пациентов с корковым миоклонусом обнаружена грубая симметричная дегенерация клеток Пуркинье во всех дольках мозжечка [10], объяснения этому факту пока нет.
Механизм подкоркового миоклонуса
неизвестен. Очаг его находится в стволе. Так называемые стартл-синдромы проявляются повышенной активностью нормальных стволовых связей, что снижает тормозные процессы в спинном мозге. Механизм стартл-синдромов связывают с мутацией рецептора нейромедиатора глицина. При кортикобазальной ганглионической дегенерации миоклонус связан с повреждением кортикоспинального пути, что указывает на подкорковое происхождение миоклонуса в результате нарушения взаимодействия между сенсомоторной корой и подкорковыми структурами. Вторичные или симптоматические формы могут быть обусловлены поражением ствола или верхнего четверохолмия.
Спинальный миоклонус
возникает в верхних (шейных) сегментах спинного мозга. Его связывают с таким механизмом, как дисфункция сегментарных спинальных связей. Дефицит тормозящего глицинергического влияния в спинном мозге и «освобождение» синхронных мотонейронов вызывают осцилляции в одних и тех же сегментах. Дефицит витамина В12 приводит к распаду миелина с образованием вакуолей в грудном отделе спинного мозга.
В результате происходит дегенерация нисходящих пирамидных и восходящих сенсорных путей. Simon показал роль ГАМК-рецепторов в дегенерации или передаче синусоидальных осцилляций. Почти у 16% пациентов с сирингомиелией отмечается спинальный миоклонус и увеличение Н-рефлекса.
Периферический миоклонус
развивается при поражении периферических нервов, в результате уменьшения роли центрального торможения, которое приводит к патологически усиленной восприимчивости сенсорных спинальных центров.
Диагностика и лечение миоклонуса
При любой форме миоклонуса важно определить его причину, поскольку лечение и прогноз зависят от причины и локализации очага (кора, ствол мозга, спинной мозг, периферические нервы). Во время диагностики врач должен ответить на следующие вопросы: является ли миоклонус спонтанным? Где очаг миоклонуса? Является миоклонус позитивным или негативным?
В процессе диагностики часто используют оценочную шкалу миоклонуса (Unified Myoclonus Rating Scale https://www.mdvu.org/library/ratingscales/myo/). Заметим лишь, что она не всегда применима в детском возрасте.
В этой шкале в баллах от 0 до 5 предусмотрены дифференциальная оценка миоклонуса покоя, рефлекторного миоклонуса, миоклонуса действия, а также обобщение функциональных тестов, общая оценка негативного миоклонуса, тяжести негативного миоклонуса.
Диагностика миоклонуса при неврологическом осмотре включает сбор анамнеза, клинический осмотр пациента и иногда членов его семьи (при доброкачественном миоклонусе у родственников можно выявить субклинический миоклонус). При необходимости назначаются различные дополнительные исследования, генетический анализ и компьютерная томография.
При неврологическом обследовании следует учитывать следующие его особенности:
1. Прежде чем приступить к исследованию необходимо оценить весь неврологический статус. Поскольку миоклонус может сочетаться с другими гиперкинезами, важно отмечать наличие дистонии, тремора, атаксии, спастики.
2. Как и при других двигательных расстройствах, важно определить часть тела, в которой отмечается миоклонус: одна из конечностей, шея, спина, лицо или все тело целиком.
3. Важно определить, уменьшается или увеличивается миоклонус при движениях. Это легко определить, наблюдая, как ребенок пьет из чашки.
4. Иногда миоклонус вызывается внезапным звуком, прикосновением ко лбу или носу.
5. Для исключения негативного миоклонуса (или астериксиса) ребенка просят поднять руки и подержать их на весу. Внезапное расслабление мышц приведет к падению рук.
6. Также важно исключать опсоклонус — «танцующее» движение глаз.
Единственная клиническая характеристика миоклонуса любой этиологии — вздрагивания. Причем важно отметить, что при эпилептических миоклониях происходит кратковременное выключение сознания, а при неэпилептических вздрагивание всегда вызывает определенное эмоциональное состояние, наиболее точным определением которого служит словосочетание «панический страх». Миоклонус любой этиологии всегда сопровождается яркой вегетативной окраской — обычно покраснением кожи, обильным потоотделением, сердцебиением (чаще с нарушением сердечного ритма) и диспноэ. Причем перечисленные вегетативные симптомы нередко настолько выражены для пациента, что стирают из памяти собственно факт миоклонуса. Следовательно, для диагностики миоклонуса, уточнения его причины, недостаточно одних клинических критериев.
С давних пор основным методом диагностики миоклонуса является ЭМГ. Этот метод выявляет продолжительность и частоту миоклоний, характер распределения по другим частям тела (как при проприоспинальном миоклонусе).
При корковом миоклонусе наибольший ответ мозга возникает при электрической стимуляции ладоней и стоп. Это явление легло в основу регистрации соматосенсорных вызванных потенциалов.
При корковом миоклонусе типичная продолжительность движений 100 мс, и распространение рострокаудальное. При подкорковом миоклонусе продолжительность менее 100 мс, с распространением в рострокаудальном направлении от ствола. При спинальном миоклонусе, фокальном или проприоспинальном, продолжительность обычно менее 200 мс, распространение по спинному мозгу рострально и каудально.
Полисомнография с одновременной записью ЭЭГ и ЭМГ увеличивает достоверность исследования для определения локализации поражения. Так, при спинальном миоклонусе при ЭМГ-изменениях не возникает изменений на ЭЭГ.
Вызванные потенциалы (ВП), моторные и сенсорные, также характеризуют миоклонус. Моторные ВП локализуют поражение, сенсорные ВП идентифицируют корковый миоклонус, с типичным замедлением волн.
Однако если учитывать тот факт, что изрядная доля миоклоний имеет эпилептическое происхождение, а подкорковый и спинальный миоклонус часто сопровождается реакцией панического страха, на наш взгляд, важно проводить одновременную регистрацию ЭЭГ, ЭМГ и ЭКГ. Причем эта регистрация должна быть длительной по времени, чтобы зафиксировать миоклонус, и сопровождаться такими провокационными пробами, как фотостимуляция, произвольное движение и резкий звук. Поэтому оптимальным методом является видео-ЭЭГ-мониторинг с одновременной записью ЭКГ и ЭМГ.
После того, как верифицировано наличие миоклонуса и определен его характер, диагностика направляется на выявление его этиологии. На этом этапе прежде всего должны быть исключены отравления химическими веществами; после этого необходимо определить уровень электролитов и глюкозы, функции печени и почек, исключить болезни обмена (скрининг на наследственные болезни обмена), исключить дегенеративные заболевания, лечение которых разработано (например, болезнь Вильсона—Коновалова), исключить аутоиммунный процесс, вызванный стрептококковой инфекцией (анти-стрептолизин О).
Поскольку миоклонус может быть симптомом соматического заболевания, в том числе поражения печени или опухоли, важно исследовать деятельность внутренних органов. Например, при синдроме опсоклонуса-миоклонуса у детей нужно проводить компьютерную томографию грудной и брюшной полостей, анализы крови и мочи для исключения нейробластомы. Использование компьютерной томографии (рентгеновской и магнитно-резонансной) головного мозга позволяет выявить опухоли, кровоизлияния, мальформации и другие структурные поражения большого мозга, мозжечка и ствола. Особенно это важно при наличии очаговой симптоматики и подозрении на epilepsia partialis continua
у ребенка.
Для исключения инфекционного и параинфекционного миоклонуса применяют также люмбальную пункцию.
Часто эссенциальный миоклонус или миоклонус-дистония регрессируют при приеме малых доз алкоголя. Этот факт полезен для диагностики, но, к сожалению, не применим для лечения.
Генетические исследования при миоклонусе позволяют диагностировать такие состояния, как миоклонус-дистония, болезнь Гентингтона, спиноцеребеллярная атрофия, миоклоунс-эпилепсии, денторубропаллидолюисова атрофия.
При диагностике миоклонуса используют и некоторые другие приемы, в частности медикаментозные воздействия. Так, проявления миоклонуса при нарушениях иммунитета уменьшаются при назначении кортикостероидов перорально (преднизолон); в меньшей степени эффективны внутривенный иммуноглобулин и плазмаферез. При ювенильной миоклонус-эпилепсии обычно очень эффективны вальпроаты, при корковом миоклонусе эффективны вальпроаты, пирацетам и ламиктал, миоклонус при гипоксии отвечает на серотонин. Любой вид миоклонуса усиливается при приеме карбамазепина (об этом врачи всегда должны помнить).
Дебют миоклонуса может спровоцировать гомеопатия, погрешности в диете, длительное применение фармакологических препаратов.
При проведении дифференциальной диагностики при миоклонусе важно исключить другие двигательные расстройства: тики, хорею, дистонию, но, как правило, у пациента отмечается комбинация этих гиперкинезов. Миоклонус часто путают с тремором. Миоклонии следует отличать от миокимий. Миокимия — это медленные волнообразные подергивания крупных мышечных групп, чаще в области лица и шеи. Миокимии вызывает растормаживание двигательных ядер ствола мозга. В клинической практике наиболее сложно и важно миоклонус отличать от тиков.
Лечение неэпилептического миоклонуса проводят только в том случае, если он влияет на качество жизни, ограничивая дневную активность. Широкое признание в лекарственной терапии миоклонуса получили бензодиазепины и вальпроаты. Однако неоднократные двойные слепые рандомизированые исследования показали, что эти препараты не оказывают выраженного эффекта. Желательны монотерапия и постепенное титрование дозы. Выбор препарата зависит от результатов диагностического поиска, с учетом побочных эффектов. Препаратами выбора для лечения миоклонуса являются: леветирацетам, клоназепам, вальпроевая кислота, примидон, пирацетам, ацетазоламид.
Механизм развития болезни
Опсоклонус вызывается усиленной выработкой анти-Ш-антител (ANNA-2). Общий перекрестно-реагирующий антиген пока учеными не установлен. Имеется ряд заболеваний, которые сопровождаются их повышением в организме.
- Ринопатия паранеопластическая, проявляется нечеткостью зрения в сумерках, часто переходит в полную слепоту. Подобные проявления характерны для многоклеточного рака легких, роста меланомы.
- Энцефалит лямбический. Начинается с эмоциональных и когнитивных нарушений: появления тревожности и депрессивных мыслей, резкого ухудшения кратковременной памяти.
- Стволовой энцефалит проявляется приступами головокружений, нарушениями речи и глотания, тугоухостью.
- Болезнь мотонейронов. Выражается в появлении различных двигательных нарушений, которая обнаруживается на последних стадиях развития злокачественных опухолей, лимфогрануломатозе, лимфомах.
- Полинейропатия симметричная, дистальная, сенсомоторная. Является признаком мономелониальной гаммапатии, миеломной болезни, эндокринопатии, макроглобулинемии Вальденстрема.
Причины
В настоящее время учеными выделено две основные причины, которые приводят к развитию гипнагогических подергиваний. К первой, стоит отнести естественную смену быстрой и медленной фазы сна в результате перехода которых наступает пробуждение организма. Ко второй группе относят работу гипоталамуса, который контролирует реакцию организма в ответ на естественное замедление дыхания и сердцебиения во время засыпания. Данный отдел головного мозга является ответственным не только за работу дыхательной и сердечно-сосудистой систем, но и участвует в процессе засыпания.
Особенности заболевания
Опсоклонус чаще всего встречается в детстве. Большинство зафиксированных случаев произошло в возрастном периоде с 1-го по 3-й год жизни ребенка. Патология проявляется как паранеопластический синдром, (т.е. обусловленный тяжелыми вирусными или бактериальными патологиями, токсическими отравлениями, травмами, развитием опухолей), так и идиопатически (без возможности выявить причину заболевания).
У взрослых людей опсоклонус возникает на фоне онкологии легочной системы (мелкоклеточного рака), нейробластомы и других новообразований.
Характерной картиной заболевания является наличие хаотичных, направленных в разные стороны движений глаз. Эти вспышки возникают резко и могут быть связаны с изменением фиксации глаз. Они сопровождаются выраженным миоклонусом (подергиванием мышц в любой части тела). Синдром может проявлять себя годами и в некоторых случаях исчезать со временем.
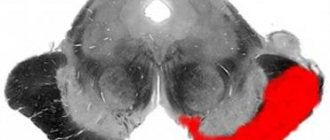
Современная медицина рассматривает опсоклонус как патологию аутоиммунного характера. При нем поражаются мозжечковые клетки. Механизм возникновения болезни остается до конца невыясненным. По данным последних исследований ученые выяснили, что толчком к его появлению выступает растормаживание ядер шатра мозжечка (ядер Келликера)
Опсоклонус чаще всего возникает при инфекционных, метаболических, паранеопластических состояниях.
Некоторые научные исследования описывают ведущую роль тогавирусов и вирусов полиомиелита в развитии заболевания. В детском возрасте опсоклонус вызывается развитием опухолей симпатической нервной системы.
Сонный паралич
Данное состояние является нарушением слаженной работы засыпания – просыпания. Он сопровождается паническим страхом с нехваткой воздуха, присутствием страха смерти и развитием галлюцинаций. Развитие паралича вызвано опережением работы мозга над активностью тела, что выражается в пробуждении головного мозга и всех его мыслительных функций ото сна и отставание двигательной активности в процессе активации организма.
Пациенты объясняют развитие клиники с невозможностью совершения движений, появлением ощущений присутствия постороннего предмета, который препятствует подъему с кровати и не дает пациенту встать. В зависимости от эмоционального состояния личности возможно развитие галлюцинаций. Лечение включает немедикаментозное воздействие, связанное с работой психолога, уменьшением стрессов, включением физических нагрузок.
Лечение
Терапия гипнагогических состояний будет зависеть от причины, которая приводит к ее развитию. Назначается она после проведения необходимых диагностических исследований. При наличии признаков эпилептических припадков, возникающих во время сна назначается патогенетическая терапия.
Пациенты прописывают противосудорожные препараты из группы Клоназепама, Карбамазепина или Вальпроата. Форма выпуска зависит от степени тяжести подергиваний, это могут быть инъекции или таблетки. В некоторых случаях терапия дополняется нейролептическими препаратами.
Внимание! Из немедикаментозных методов при любой из форм рекомендовано урегулировать сон, исключить переедание и активную физическую нагрузку перед засыпанием.
При подергиваниях, вызванных нарушением сна ввиду стрессовых воздействий, нервного перенапряжения или определенного страха пациенту рекомендовано пройти курс психотерапии с возможным лечением методом массажа или иглорефлексотерапии. При отсутствии эффекта назначаются антидепрессивные или снотворные средства.
Профилактика
Специфических мер, которые направлены на предотвращение развития гипнагогического миоклонуса не существует. Врачи рекомендуют придерживаться общих рекомендаций, которые будут направлены на улучшение засыпания, снижение частоты пробуждений, а также ограничение перенапряжения и нервного истощения. К данным мероприятиям относят:
- Нормализацию режима питания с включением в рацион достаточного количества продуктов, обогащенных кальцием, магнием и калием.
- Исключение употребления алкогольных напитков в чрезмерном количестве.
- Включение в рацион умеренных физических нагрузок.
- Предотвращение переохлаждения и воспалительных заболеваний мышечных волокон.
- Исключение или сведение к минимуму стрессов и нервных перенапряжений.
В вечернее время добавить процедуры, которые помогут расслабиться и улучшить сон. К ним относят легкий массаж, принятие ванн с растительными средствами успокаивающего действия, а также ароматерапию.
Диагностика
Для постановки диагноза врачу первоначально необходимо провести беседу с пациентом, в ходе которой уточняются основные жалобы, время и условия их возникновения. При описании состояний, которые развиваются у пациента важно оценить наличие сопутствующих проявлений, которые в некоторых случаях необходимы для дифференциальной диагностики. Из данных анамнеза врачу необходимо получить информацию о возможном приеме лекарственных средств, наличии хронических заболеваний и психиатрических расстройств.
Важно! Психическое состояние важно не только у пациента, но и близких родственников, так как заболевание может носить генетический характер.
Большое значение играет информация о психологическом состоянии пациента в течение нескольких дней перед появлением приступа. Уточняется характер сна, интенсивность работы и отношения с членами семьи или коллегами.
Почему болят мышцы спины
Дополнительные методы применяются с целью дифференциальной диагностики и исключения состояний, сопровождающихся сходной клиникой. К ним относят:
- Выполнение общеклинического анализа крови. Исследование позволяет исключить наличие заболеваний воспалительного характера.
- Определение уровня глюкозы в сыворотке крови. Врачу важно опровергнуть наличие сахарного диабета с возможным гипергликемическим или гипогликемическим состоянием.
- Иммунологические тесты. Положительный результат полученных данных может свидетельствовать о поражении нервной системы.
- Компьютерная или магнитно-резонансная томографии. Ее выполнение направлено на поиск патологических образований в органах центральной нервной системы, а также сужений сосудистого компонента.
- Ультразвуковое сканирование.
- Выполнение ангиографического сканирования с добавлением контрастного вещества.
- Проведение допплерографии. Методика оценивает состояние кровотока и определяет возможные причины его нарушения. Данные исследования позволяют поставить наиболее точный диагноз и подобрать необходимое лечение.
Рентгенография или компьютерная томография являются наиболее эффективными методами для исключения заболеваний, вызывающих судороги.