Синонимы: синдром сдавления нерва, компрессионная невропатия, компримирование периферического нерва.
Защемление нерва возникает, когда периферический нерв теряет подвижность, гибкость или сдавливается окружающими тканями. Компримирование нерва может вызвать нейропатическую / нейрогенную боль, которая может быть как острой, так и хронической.
Синдромы защемления нерва (имеется в виду общая группа признаков и симптомов), возникающие у отдельных лиц в результате отека окружающих тканей или анатомических аномалий.
Компрессионные невропатии возникают на уровне периферических нервов и обычно характеризуются болью и/или потерей функции (моторной и/или сенсорной) нервов в результате хронического сдавливания. Чтобы адекватно диагностировать защемление нерва, важно знать нервные пути и зоны иннервации / ответственности периферических нервов.
Друзья, совсем скоро состоится семинар Георгия Темичева «Диагностика и терапия боли в поясничном отделе». Узнать подробнее…
Наиболее распространенные типы нервных защемлений включают (но не ограничиваются ими):
- Карпальный туннельный синдром (защемление срединного нерва).
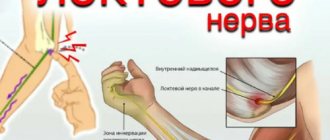
- Кубитальный туннельный синдром (сдавление локтевого нерва).
- Синдром верхней апертуры (поражение плечевого сплетения).
- Ущемление надлопаточного нерва.
- Компримирование запирательного нерва.
- Тарзальный туннельный синдром (сдавление заднего большеберцового нерва).
- Поражение межпальцевых нервов (особенно между 3-м и 4-м пальцами), известное как неврома Мортона.
- Мышечная аркада супинатора (также известная как аркада Фрозе).
- Защемление заднего межкостного нерва предплечья.
Следует отметить, что хроническое легкое раздражение нерва может привести к увеличению нервного натяжения. Это может быть основной причиной симптомов человека.
Наконец, важно иметь в виду, что повреждение или сдавление нервных структур часто возникает вследствие травм суставов или мышц. Для постановки точного диагноза необходима тщательная оценка пораженной области.
Этиология
Синдром защемления нерва может возникнуть в результате хронического повреждения нерва, когда он проходит через костно-связочный туннель. Сдавление обычно происходит между связочным каналом и смежными костными поверхностями.
В случаях защемления нерва, по крайней мере, одна часть сжимающей поверхности подвижна. Это приводит либо к повторяющемуся сдавлению, либо к трению / скольжению относительно острых или твердых краев, что приводит к хронической травматизации. Иммобилизация нерва с помощью шины или модификация образа жизни могут устранить симптомы. Компрессионные невропатии также могут быть вызваны системными расстройствами, такими как ревматоидный артрит, акромегалия или гипотиреоз.
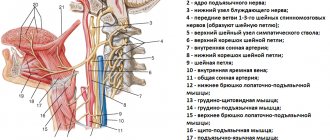
Диагностика невропатий локтевого, лучевого и срединного нервов
Наиболее успешное лечение невропатии – лечебные воздействия непосредственно в точке повреждения нерва. Для успешного лечения Ваш лечащий доктор выяснит:
- В какой именно точке поврежден (сдавлен) нерв; это помогает нам проводить прицельное лечение;
- Что именно привело к страданию нерва (травма, рубец, сдавление);
- Степень страдания нерва (полное или частичное поражение, наличие процесса восстановления, наличие полной гибели нерва и др.).
Часто для установления причины страдания нерва достаточно детального неврологического осмотра, при котором оценивается сила мышц, управляемых нервом, возможность определенных движений, чувствительность, наличие болевых точек и уплотнений по ходу нерва. Вспомогательные методы диагностики – электронейромиография, рентгенография и компьютерная томография.
Электронейромиография позволяет оценить скорость и объем проведения импульсов по нерву, обнаружить место повреждения/сдавления, определить прогноз восстановления. Электромиография помогает нам оценить эффект от тех или иных видов лечения и выбрать из них наиболее подходящие. В клинике «Эхинацея» работает современный компьютерный электронейромиограф.
Рентгенография и компьютерная томография суставов даст полную информацию о деформации суставов и костных каналов нервов, о причинах и точках сдавления нерва.
Патофизиология
По своей природе поражение нерва может быть как ишемическим, так и механическим.
Повторяющиеся повреждения и травмы нерва могут привести к микрососудистым (ишемическим) изменениям, отеку, повреждению внешних слоев нерва (миелиновой оболочки), которые способствуют передаче нервных импульсов, и структурным изменениям мембран на уровне органелл (как в миелиновой оболочке, так и в аксоне нерва). Очаговая сегментарная демиелинизация в области компрессии является общей чертой компрессионных синдромов. Полное восстановление функции после хирургической декомпрессии связано с ремиелинизацией поврежденного нерва. Неполное восстановление происходит вследствие Валлеровой дегенерации аксонов и постоянных фиброзных изменений в нервно-мышечном соединении, которые могут препятствовать полной реиннервации и восстановлению функции.
Профилактика
Профилактика синдрома лестничной мышцы направлена на предотвращение обстоятельств, приводящих к возникновению синдрома. Какие же это обстоятельства?
Во-первых, синдром лестничной мышцы очень часто возникает, как одно из звеньев патологии межпозвонковых дисков шейного отдела позвоночника. Следовательно, своевременное обращение к врачу и устранение любой патологии позвоночника и дисков на ранних этапах, служит важнейшим профилактическим действием.
Во-вторых – поскольку главным провоцирующим фактором развития синдрома служит длительное вынужденное положение головы и рук, что обычно бывает при сидячей работе, значит, необходимо делать регулярные перерывы. Имейте в виду, оптимальное время непрерывной работы – 45 минут, как школьный урок (плюс-минус 15 минут). Иными словами, старайтесь менять положение тела – неважно, как именно — вставать, разминаться, прохаживаться — главное делать краткосрочную смену положения. В общем, подойдите к этому вопросу творчески и действуйте по обстоятельствам.
В-третьих, очень часто синдром лестничной мышцы возникает на фоне спортивной перетренированности, поэтому людям, которые активно занимаются спортом необходимо об этом знать и быть внимательными к сигналам своего тела.
Вообще, это пожелание не только для любителей активной жизни, а для всех — не игнорируйте «язык тела», ведь многие проблемы возникают из-за пренебрежения к этим сигналам. Как показывает практика, почти все пациенты, которые обращаются к врачу с синдромом лестничной мышцы, описывают начало болезни одинаково: «Всё началось давно и поначалу сильно не беспокоило». Это классическое начало – постепенное и не очень болезненное. Именно так организм посылает нам сигналы, давая возможность всё быстро исправить. А мы заедаем сигналы анальгинами, думая, что «всё само рассосётся». Увы, это не так. С определённого момента болезнь понесётся, как стремительная лавина, и её будет очень трудно останавливать и устранять последствия. Поэтому, ещё раз обращаем ваше внимание — не пренебрегайте «сигналами тела», не запускайте себя и не доводите ситуацию до кризиса.
Факторы риска
Некоторые факторы подвергают людей большему риску возникновения сдавления или защемления нерва. Эти факторы включают в себя:
- Предшествующий перелом или вывих в данной области.
- Рубцовая ткань и / или миофасциальное напряжение.
- Костные шпоры/ артрит.
- Гематома или отек.
- Кисты.
- Повторяющаяся или длительная активность, требующая многократного выполнения движений.
- Системные заболевания, такие как сахарный диабет.
Поскольку компрессионные невропатии настолько разнообразны по признакам, симптомам, причинам и местоположению, для врача крайне необходимо выполнять тщательный сбор анамнеза и проводить физическое обследование, чтобы исключить более серьезные состояния.
Симптомы
Симптомы защемления нерва у разных людей могут отличаться. Часто они будут представлять собой локализованные или отраженные ощущения, распространяющиеся по ходу пораженного нерва. Наиболее распространенные симптомы включают:
- Локализованная или отраженная боль.
- Онемение, покалывание или ощущение «электрического тока».
- Парестезия.
- Жжение.
- Нарушение движения пораженной части тела.
- Слабость мышц.
- Сухая тонкая кожа (в случае хронического защемления двигательных и чувствительных нервов).
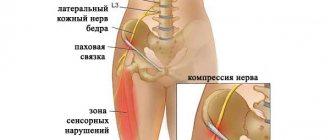
Причины возникновения синдрома грушевидной мышцы
Боль в ягодице возникает при ишиасе – раздражении седалищного нерва, что чаще всего наблюдается при пояснично-крестцовом остеохондрозе и его последствиях – протрузии диска, грыже диска или разрастании остеофитов в телах позвонков, а также при спондилезе и спондилолистезе. Внезапно возникающая болезненность вызывает рефлекторный спазм грушевидной мышцы, а именно в ее толще или под ней проходит седалищный нерв, который образован волокнами спинномозговых нервов, исходящих из позвоночного канала.
Таким образом, боль в ягодице может иметь два источника – компрессия корешков спинномозговых нервов у позвоночника и сдавливание ствола седалищного нерва грушевидной мышцей. Среди других причин синдрома грушевидной мышцы можно отметить:
- Травму грушевидной мышцы – при падении на ягодицы происходит ее ушиб, образование гематомы, болевой спазм – все это способствует раздражению седалищного нерва в ее толще;
- Последствия травмы – повреждение заживает, но мышечные волокна в зоне ушиба замещаются соединительнотканным рубцом, который сдавливает седалищный нерв – и снова формируется болевой синдром;
- Воспаление – миозит грушевидной мышцы – также может стать причиной боли в ягодице;
- Новообразования, туберкулез кости, остеомиелит, артрит или артроз тазобедренного сустава могут вызвать реактивное воспаление грушевидной мышцы и боль.
Боль часто имеет односторонний характер, но иногда поражаются обе стороны. При этом она достаточно выражена, иррадиирует на заднюю поверхность бедра, голень и стопу. Нарушений чувствительности кожи на ноге обычно не выявляется, иногда может быть легкое покалывание. Но больной старается беречь ногу, ему неудобно сидеть на больной стороне – как правило, человек держит ногу в приподнятом положении и не способен сесть ровно.
Осмотр
Визуальная оценка
Визуальный осмотр и пальпация всей верхней / нижней конечности, шейного или поясничного отделов позвоночника обязательны. Осмотр должен быть сосредоточен на асимметрии конечностей, мышечной атрофии или аномальной позе. Конечности также следует сравнивать по изменению температуры кожи и качества пульса в провокационных положениях.
Пальпация
Надавливая на область, в которой предположительно компримирован нерв, врач может воспроизвести симптомы пациента.
Верхняя конечность
При диагностике шейной радикулопатии или специфических синдромов защемления нерва могут быть полезны сенсомоторное тестирование и провокационные маневры, такие как знак Спурлинга, знак Тинеля, тест на сдавление срединного нерва (тесты натяжения нервов верхней конечности), тест Фалена и тест на сгибание локтя.
Нижняя конечность
Оценка состояния нижней конечности также должна включать детальное сенсомоторное тестирование периферической нервной системы нижней части спины и нижней конечности. Ниже приведены общие тесты на нервное натяжение, которые могут быть выполнены в клинике. Данные тесты могут провоцировать симптомы пациента или, в качестве альтернативы, такие симптомы, как покалывания или онемение.
- Тест подъема прямой ноги.
- Тест ссутуливания.
- Тест Томаса.
Анестетики и электронейромиографическое исследование
- Если ввести несколько миллилитров местного анестетика в область предполагаемого поражения нерва, то можно уменьшить или полностью устранить имеющиеся симптомы.
- Проведение электронейромиографии также может подтвердить поражение нерва. Однако нет единого мнения относительно «золотого стандарта» диагностики. Некоторые специалисты считают, что не существует идеальных методов диагностики (рентген, ультразвук, МРТ, сцинтиграфия), которые могли бы обнаружить защемление нерва.
- Важно также отметить, что нормальная ЭНМГ не исключает симптоматической компрессионной невропатии, особенно на ранних стадиях.
Диагностика
Диагностика синдрома передней лестничной мышцы основывается на типичной клинической картине и всегда начинается с осмотра. Во время такого осмотра у большинства пациентов выявляется припухлость надключичной области. Это, так называемый, псевдотумор (псевдоопухоль) Ковтуновича. Он возникает из-за сдавливания передней лестничной мышцей лимфатических сосудов. Также во время осмотра обращаем внимание на кисть – она может быть отечна и немного синюшна. В запущенных случаях будут отмечаться более выраженные изменения, вплоть до трофических.
При пальпации передней лестничной мышцы, она будет резко напряжена и болезненна, к тому же это вызовет усиление боли в шее с возможным распространением в руку.
Неврологический осмотр – проверка чувствительности, рефлексов и т.д. — выявляет чувствительные, двигательные и вегетативные нарушения.
Проба на спазм. Её проводят для выявления миофасциального синдрома лестничных мышц. Нужно максимально повернуть голову в больную сторону и сильно прижать подбородок к ключице. Лестничные мышцы сократятся и триггерные точки в них активируются. В результате пациент почувствует усиление боли.
Проба Адсона: если на стороне синдрома передней лестничной мышцы поднять руку и сюда же наклонить голову, то там, где обычно проверяют пульс на запястье — пульса не будет.
Допплерография (УЗДГ) сосудов шеи также обладает определённой диагностической ценностью, особенно, принимая во внимание то, что от подключичной — отходит позвоночная артерия, питающая заднюю часть головного мозга. И вся эта сосудистая сеть может пострадать от сдавливания подключичной артерии, что в свою очередь, грозит нарушением мозгового кровообращения или тромбозом.
Электронейромиография (ЭНМГ) считается общепризнанным методом диагностики. Хотя, на начальных стадиях патологии её информативность недостаточно высока, а порой даже чревата ошибочными выводами.
Поэтому самым лучшим видом исследования на всех этапах синдрома передней лестничной мышцы является старое доброе мануальное мышечное тестирование.
Запишитесь на диагностику лестничных мышц
- Пройдите комплексную диагностику лестничных мышц. Проведём пальпацию, неврологический осмотр, пробу на спазм, пробу Адсона и мануальное мышечное тестирование: протестируем мышцы на наличие активных и латентных триггерных точек.
- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.
Доктор Власенко Александр Адольфович, невролог, врач мануальной терапии
Записаться на диагностику
Лечение
Лечение при защемлении нерва требует от врача учета множества переменных, специфичных для конкретного человека. Степень компримирования, локализация сдавления и текущая стадия процесса восстановления (острая, подострая или хроническая стадия) — все это должно учитываться.
Поскольку это состояние, как правило, не представляет угрозы для жизни, важно продолжать двигаться. Физиотерапевт или медицинский работник может подсказать, каких упражнений и движений следует избегать, чтобы предотвратить дальнейшее раздражение нерва. Клиницису следует начинать с нехирургических методов лечения, а также рассмотреть возможность хирургического вмешательства, если консервативные подходы оказались неэффективны.
Нехирургическое лечение
- Для устранения основных механизмов, вызывающих нервное раздражение важны постуральная и биомеханическая коррекция. Специалист также должен быть осведомлен о имеющихся паттернах движения, которые могут вызывать трение нерва или его защемление окружающими тканями.
- Врач может рассмотреть возможность использования нестероидных противовоспалительных препаратов, таких как Ибупрофен или Напроксен, чтобы помочь уменьшить отек вокруг нерва. Хотя стероиды, такие как Кортизон, являются очень эффективными противовоспалительными препаратами, их инъекции обычно не используются, потому что существует риск повреждения нерва, связанных с их применением.
- Также необходимо рассмотреть варианты ортезирования или шинирования, поскольку это позволяет дать отдых пораженному нерву.
- Также можно рассмотреть вариант упражнений для увеличения скольжения нерва, если он находится в соответствующей фазе заживления (данный тип упражнений не используется во время острой фазы).
Хирургическое лечение
Хирургическое вмешательство следует рассматривать как последний вариант при синдроме защемления нерва, т.к. оно может повлечь за собой длительное восстановительное лечение. Опять же, из-за вариабельности, которая существует при этом типе патологии, лучше всего проконсультироваться с врачом или нейрохирургом для получения наилучших вариантов для пациента. Лечение может включать в себя более простую процедуру, такую как локальный артроскопический дебридмент, или более сложную операцию, такую как невральная декомпрессия.
Преимущества лечения в клинике «Спина Здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Иные методы лечения. Физиотерапия
Физиотерапия синдрома лестничной мышцы – это вспомогательный вид лечения. Чаще всего выбирают следующие процедуры:
Синусоидальные модулированные токи (СМТ) или – второе название – амплипульстерапия. Данная процедура отлично справляется с болью и спазмом мышц, одновременно восстанавливая их кровоснабжение и питание.
Электрофорез – классика физиотерапии. Менее мощный, но более мягкий способ лечения. Подойдёт там, где имеются противопоказания для СМТ-терапии.
Ультразвук (УЗТ) – является, по сути, микромассажем. Распространяясь вглубь ткани, ультразвук передаёт свои колебания этим тканям, улучшая тем самым их дренажные и трофические функции. Исчезают глубокие отёки, застой и воспаление, нормализуется кровообращение и питание ткани. За счёт этого снижается болевой синдром.
Магнитотерапия – увеличивает микроциркуляцию, благодаря чему происходит устранение застоя, отёков, воспаления и снижение болевого синдрома.
Оперативное лечение
Оперативное лечение синдрома лестничной мышцы применяют только в далеко зашедших случаях нейроваскулярной стадии синдрома, когда сдавливание нервов и подключичной артерии не удалось устранить иными способами. Как мы уже говорили выше — консервативное лечение не всегда способно решить проблему, и тогда единственным выходом становится операция.
В ходе оперативного лечения синдрома лестничной мышцы производят рассечение самой мышцы и соседних тканей, сдавливающих нерв и артерию. Для предупреждения рецидивов резекцию мышцы осуществляют на возможно большем участке.
Ещё раз обращаем внимание – вопрос об оперативном лечение синдрома лестничной мышцы целесообразно рассматривать только тогда, когда полностью исчерпаны все консервативные методы лечения.
Не запускайте свою болезнь! Своевременное обращение к врачу позволяет избежать операции!