Смерть мозга
1. Введение
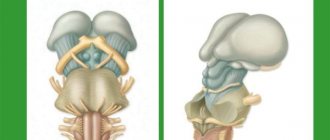
Смерть мозга — необратимая потеря функции центральной нервной системы, включая головной мозг, ствол мозга, мост, средний мозг и мозжечок.
Диагноз «смерть мозга» устанавливается при работающем сердце и искусственной вентиляции легких и является эквивалентом смерти человека.
Наиболее частые причины смерти мозга:
- тяжелая черепно-мозговая травма;
- массивное аневризматическое субарахноидальное или внутримозговое кровоизлияние;
- обширное ишемическое нарушение мозгового кровообращения с отеком и дислокацией мозга;
- массивный отек мозга при фулминантном некрозе печени;
- гипоксическое и ишемическое повреждение мозга при длительной сердечно-легочной реанимации или асфиксии.
Смерть мозга после восстановления кровообращения при сердечно-легочной реанимации развивается в течение первой недели с момента остановки кровообращения, чему в ряде случаев может предшествовать период начального улучшения неврологической симптоматики.
2. Условия, необходимые для постановки диагноза смерть мозга
Решающим моментом в постановке диагноза смерть мозга является доказательство полного и необратимого прекращения его функции, для чего необходимо:
2. 1. Установить какова причина поражения мозга, и может ли она привести к полной и необратимой утрате его функции.
2. 2. Исключить все потенциально обратимые состояния со сходными клиническими проявлениями.
Такими состояниями являются:
- Гипотермия.
- Гипотензия.
- Действие алкоголя седативных наркотических препаратов, мышечных релаксантов
- Выраженные электролитные и гормональные расстройства, нарушения кислотно-основного состояния, гипогликемия.
Диагноз смерть мозга не может быть установлен при:
- температуре тела ниже 32, 2 градусов Цельсия,
- среднем артериальном давлении менее 55 мм. рт. ст. При гипотензии артериальное давление поддерживается с помощью восполнения объема циркулирующей крови и адреномиметиков.
- наличии в крови токсичных концентраций седативных, наркотических препаратов, алкоголя, мышечных релаксантов. При субтерапевтических дозах решение принимается в соответствии с клинической ситуацией.
2. 3. Констатация смерти мозга основывается на результатах повторных клинических обследований больного. Только церебральная ангиография, демонстрирующая отсутствие наполнения внутренних сонных и вертебральных артерий выше уровня вхождения в полость черепа, может быть основанием для постановки диагноза смерть мозга. Все остальные инструментальные методы диагностики носят вспомогательный характер и служат для сокращения периода наблюдения.
3. Клинические признаки смерти мозга
3. 1. Отсутствие сознания. 3. 2. Отсутствие двигательных реакций в ответ на болевые раздражители. 3. 3. Отсутствие стволовых рефлексов. 3. 4. Апноэ.
4. Инструментальные исследования, подтверждающие диагноз смерть мозга
4. 1. Электроэнцефалография (ЭЭГ).
Проводится по общепринятым стандартам. Используется как минимум 8 отведений. Расстояние между электродами не менее 10 см, импеданс в пределах 100-10000 Ом. Запись проводится с постоянной времени не менее 0, 3 сек. при чувствительности не больше 2 мкВ/мм (верхняя граница полосы пропускания частот не ниже 30 Гц). Электрическое молчание коры мозга в этих условиях должно сохраняться не менее 30 минут непрерывной регистрации. При наличии сомнений в электрическом молчании мозга необходима повторная регистрация ЭЭГ. Оценка реактивности ЭЭГ на свет, громкий звук и боль: общее время стимуляции световыми вспышками, звуковыми стимулами и болевыми раздражениями не менее 10 минут. Источник вспышек, подаваемых с частотой от 1 до 30 Гц, должен находиться на расстоянии 20 см от глаз. Интенсивность звуковых раздражителей (щелчков) -100 дб. Динамик находится около уха больного. Стимулы максимальной интенсивности генерируются стандартными фото- и звуковыми стимуляторами.
4. 2. Церебральная агиография
Производится контрастная двукратная панангиография четырех магистральных сосудов головы (общие сонные и позвоночные артерии) с интервалом не менее 30 минут. Среднее артериальное давление во время ангиографии должно быть не менее 80 мм рт. ст. Если при ангиографии выявляется, что ни одна из внутримозговых артерий не заполняется контрастным веществом, то это свидетельствует о прекращении мозгового кровообращения.
4. 3. Ядерная магнитно-резонансная ангиография
Исследование по своей информативности приближается к классической ангиографии. Демонстрация отсутствия кровотока в магистральных мозговых артериях может служить подтверждением смерти мозга.
4. 4. Транскраниальная доплеровская ультрасонография
Проводится билатеральное исследование. Датчик накладывается в области височной кости над скуловой дугой. Подтверждением диагноза смерть мозга является отсутствие диастолического и отраженного кровотока, при наличии малых систолических пиков в начале систолы. Полное отсутствие кровотока не является достоверным признаком, поскольку может быть связано с техническими проблемами при проведении доплерографии.
4. 5. Церебральная сцинтиграфия.
Подтверждением смерти мозга служит отсутствие накопления изотопа мозговой тканью.
5. Алгоритм констатации смерти мозга
Для констатации смерти мозга необходимо положительно ответить на все следующие вопросы:
5. 1. Известна ли причина комы и может ли она привести к полной и необратимой утрате функции головного мозга?
Кома неизвестной этиологии (отсутствие признаков травмы, инсульта, гипоксического или гипотензивного поражения) требует детального обследования до того, как вести речь о констатации смерти мозга.
5. 2. Можно ли исключить действие алкоголя, седативных препаратов, наркотиков, мышечных релаксантов, гипотермию, гипотензию, гипогликемию, электролитные, гормональные нарушения, как причину коматозного состояния и полученных результатов неврологического исследования?
5. 3. Можно ли отнести все имеющиеся движения к спинальным рефлексам?
Диагноз смерти мозга не может быть установлен при принятии какой-либо специфичной позы (децеребрационной или декортикационной), наличии дрожи, защитных движениях любой конечности, головы в ответ на боль. Исследуется двигательный ответ на боль при раздражении супраорбитальной области и сжатии твердым объектом ногтевых фаланг пальцев.
5. 4. Отсутствует ли реакция зрачков на свет?
Реакция зрачков на яркий свет должна отсутствовать с обеих сторон. Округлая, овальная или неправильная форма зрачков совместима с диагнозом смерть мозга. В большинстве случаев при смерти мозга зрачки находятся в среднем положении, их размер составляет 4-6 мм, однако диаметр зрачков может колебаться от 4 до 9 мм. Широкие зрачки совместимы с диагнозом смерть мозга, поскольку сохраняется иннервация радиальных мышечных волокон радужной оболочки за счет шейных симпатических нервов.
5. 5. Отсутствует ли роговичный рефлекс?
5. 6. Отсутствуют ли окулоцефалический и окуловестибулярный рефлексы?
Окулоцефалический рефлекс не исследуются при наличии или при подозрении на травматическое повреждение шейного отдела позвоночника. Для его оценки голову больного поворачивают на 90 градусов в одну сторону и удерживают в этом положении 3-4 сек. , затем — в противоположную сторону на то же время. Если при поворотах головы движений глаз не происходит, и они стойко сохраняют срединное положение, это свидетельствует об отсутствии окулоцефалических рефлексов.
Для исследования окуловестибулярного рефлекса проводится двусторонняя калорическая проба. До ее проведения необходимо убедиться в отсутствии перфорации барабанных перепонок. Голову больного поднимают на 30 градусов выше горизонтального уровня. В наружный слуховой проход вводится катетер малых размеров, производится медленное орошение наружного слухового прохода холодной водой (50 мл при 0 градусов Цельсия). При сохранной функции ствола головного мозга появляется отклонение глаз в сторону раздражения. Отсутствие нистагма или отклонения глазных яблок при калорической пробе в течение 1 минуты, свидетельствует об отсутствии окуловестибулярного рефлекса. Проба с противоположной стороны проводится не ранее чем через 5 минут после первой.
5. 7. Отсутствуют ли кашлевой и глоточный рефлексы?
Наличие кашлевого и глоточного рефлексов определяется при раздражении задней стенки глотки и аспирации содержимого трахеи.
5. 8. Отсутствует ли спонтанное дыхание?
Тест на отсутствие спонтанного дыхания требует особой осторожности для предупреждения гипоксии и возможных осложнений. Проводится только после того, как получены все остальные данные, подтверждающие смерть мозга. Необходимые условия:
- Температура тела не менее 36, 5 градусов Цельсия.
- Систолическое артериальное давление не менее 90 мм. рт. ст.
- Нормоволемия (положительный гидробалланс в течение 6 часов предшествующих проведению теста)
- Эукапния — парциальное давление углекислого газа в артериальной крови (PaCO2) перед проведением теста не менее 40 мм. рт. ст.
- Уровень парциального давления кислорода в артериальной (PaO2) крови не менее 200 мм. рт. ст.
Техника проведения теста:
- Перед началом теста измеряется уровень PaCO2 и PaO2.
- Эндотрахеальная (трахеостомическая) трубка отсоединяется от дыхательного контура аппарата искусственной вентиляции легких.
- В дыхательные пути больного через катетер подается поток кислорода величиной 6 л/мин. Оптимальное положение катетера на уровне карины.
- Ведется тщательное наблюдение за наличием дыхательных движений мышц живота, грудной клетки в течение 8 минут.
- После чего повторно контролируется уровень PaCO2 и PaO2.
- Если дыхательные движения отсутствуют, и уровень PaCO2 увеличивается до 60 мм. рт. ст. и более, или возрастает на 20 мм. рт. ст. по отношению к первоначальному уровню, результат теста считается положительным.
- Если во время наблюдения снижается артериальное давление, развивается аритмия, резко падает сатурации гемоглобина, производится забор артериальной крови и тест прерывается. Положительным он может считаться, если PaCO2 увеличивается до 60 мм. рт. ст. и более, или возрастает на 20 мм. рт. ст. по отношению к первоначальному уровню.
- Если дыхательные движения отсутствуют, но величина PaCO2 не достигает 60 мм. рт. ст. — длительность пробы может быть увеличена до 10 минут.
5. 9. Диагноз смерть мозга устанавливается при соблюдении одного из следующих условий:
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 6 часов друг от друга, и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 2 часа. ЭЭГ исследование демонстрирует отсутствие электрической активности мозга, и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 2 часа. Инструментальное исследование (одно из перечисленных в п. 3. 2. -. 3. 5. ) демонстрирует отсутствие церебрального кровотока и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- В случае, когда ответы не на все вопросы 5. 1. -5. 7. могут быть получены (например, из-за обширной травмы). Диагноз смерти мозга может быть установлен на основании двух клинических обследований, проведенных как минимум через 2 часа друг от друга, давших положительные ответы на все тесты (5. 1. -5. 8. ), проведение которых возможно. Результатов одного из инструментальных исследований (п. 3. 2.. -. 3. 5. ) подтверждающих отсутствие церебрального кровотока и положительного теста на апноэ.
Ответственными за постановку диагноза смерти человека являются врачи, установившие смерть мозга, того лечебно — профилактического учреждения, где больной умер.
Во все времена огромный интерес вызывают состояния, пограничные между бытием и небытием, — летаргия, некоторые поразительные «комоподобные» стадии самовнушения индийских йогов и т.п. Что же такое смерть человека, когда и как она наступает и, главное, всегда ли прав врач, констатирующий гибель больного?
В середине 50-х годов ХХ века произошел огромный скачок в реаниматологии — появились синхронизированная искусственная вентиляция легких (ИВЛ), препараты для поддержания артериального давления и сердечной деятельности. В 1959 г. у 23 больных была описана так называемая «запредельная кома» (coma depasse). При работающем сердце и ИВЛ наблюдалась кома без реакций на внешние раздражители, с тотальной арефлексией и изоэлектрической электроэнцефалограммой (ЭЭГ). Все пациенты скончались через непродолжительное время [26].
Началось изучение данного состояния не только с медицинской, но также с философской и религиозной точек зрения. К 1968 г. было принято предположение, что в случае изолированной гибели головного мозга человек перестает существовать как личность и это состояние становится эквивалентом смерти человека. Были опубликованы первые клинические признаки смерти человека на основании диагноза смерти мозга (СМ) — так называемые Гарвардские критерии [11]. Тогда же была постулирована возможность прекращения дальнейшей реанимации и забора органов для последующей трансплантации при СМ. К началу 80-х годов в США было закончено и обработано первое и пока единственное клиническое многоцентровое исследование (The Collaborative Study of Cerebral Death), определившее основные клинические и некоторые инструментальные признаки СМ [13].
Согласно международному определению, СМ — это ятрогенное состояние, характеризирующееся полным и необратимым прекращением всех функций головного мозга при работающем сердце и ИВЛ.
Результаты современных исследований свидетельствуют, что патогенез смерти головного мозга чрезвычайно сложен и включает обратимые и необратимые стадии. Клинические признаки СМ включают отсутствие реакции на любую сенсорную стимуляцию, отсутствие спонтанного дыхания и каких-либо спонтанных моторных феноменов, возникновение двустороннего мидриаза с отсутствием реакции зрачков на свет, быстрое падение артериального давления (АД) при прекращении искусственного кровообращения. Однако необходимо отметить, что изолированно ни один из этих клинических критериев не является патогномоничным для СМ. С одной стороны, спинальные рефлексы могут определяться некоторое время после документированной СМ, с другой — все признаки, считавшиеся несомненными симптомами СМ, в действительности не являются таковыми и не всегда отражают биологическую смерть человека.
Таким образом, смерть человека с позиции врача — это не остановка сердца (его можно вновь и вновь «запускать» и поддерживать, спасая жизнь больного), не прекращение дыхания (быстрый перевод больного на ИВЛ восстанавливает газообмен), а остановка мозгового кровообращения. Подавляющее большинство исследователей во всем мире полагают, что если смерть человека как личности, а не как организма, неразрывно ассоциируется с гибелью мозга, то СМ практически равнозначна прекращению и невозобновлению мозговой перфузии. Один из пионеров изучения СМ А. Уолкер в монографии «Смерть мозга» [10] приводит такое определение: «Смерть мозга — это полная и необратимая утрата всех его функций, ятрогенное состояние, возникшее в связи с развитием методов оживления и поддержания основных витальных функций, характеризующееся отсутствием поступления крови в сосуды мозга, т.е. погибший индивидуум с бьющимся сердцем и ИВЛ».
Механизмы развития смерти мозга
Патогенез развития СМ изучен достаточно полно. Значительные анатомические повреждения головного мозга возникают при тяжелых черепно-мозговых травмах (ЧМТ), а также в результате кровоизлияния в вещество мозга, либо под мозговые оболочки. Свой вклад вносит и период апноэ, которое практически всегда сопровождает тяжелые травмы или острые сосудистые события.
Полное непоступление артериальной оксигенированной крови в полость черепа течение 30 мин ведет к необратимому поражению нейронов, восстановление которых становится невозможным [10]. Такая ситуация возникает при резком повышении внутричерепного давления до уровня систолического артериального и при остановке сердечной деятельности и проведении неадекватного непрямого массажа сердца в течение указанного выше периода времени. Для понимания процесса развития СМ в случае повышения внутричерепного давления (ВЧД) или преходящей аноксии необходимо более подробно остановиться на формировании и поддержании внутричерепного гомеостаза.
Согласно сформулированной более 200 лет назад доктрине Монро—Келли, существует физиологическая система, участвующая в поддержании равновесия объема внутричерепного содержимого.
Общий объем содержимого черепа можно выразить формулой:
Vобщ=Vкровь+Vцсж+Vмозг+VH2O+Vх,
где Vобщ — объем содержимого черепа в настоящий момент времени; Vкровь — объем крови, находящейся во внутримозговых сосудах и венозных синусах; Vцсж — объем цереброспинальной жидкости (ЦСЖ); Vмозг — объем ткани мозга; VH2O — объем свободной и связанной воды; Vх — патологический дополнительный объем (опухоль, гематома и т.д.), в норме отсутствующий в полости черепа [26].
В норме все эти компоненты находятся в динамическом равновесии и создают постоянно пульсирующее в незначительных пределах ВЧД, равное 8—10 мм рт.ст. В закрытой костной структуре черепа левая часть формулы — величина постоянная, в то время как правые составляющие могут динамически меняться. Постоянные пульсирующие изменения ВЧД можно измерить инвазивным погружным методом [23] либо с помощью эхоэнцефалоскопии (Эхо-ЭС) [6]. Увеличение объема одной из переменных в правой половине формулы ведет к неизбежному уменьшению других. Наиболее быстро изменяются объемы воды и ЦСЖ, в меньшей степени — крови.
Постепенно нарастающие изменения объема и давления ЦСЖ могут не проявляться клинически, а после достижения индивидуально определенной критической черты происходят клиническая декомпенсация и резкий рост ВЧД. Описан механизм развития дислокационного синдрома в результате абсорбции большого объема ЦСЖ при повышении ВЧД. Такое большое количество абсорбировавшейся ЦСЖ вызывает затруднение венозного оттока из-за пережатия венозных коллекторов веществом мозга, замедляя эвакуацию жидкости из полости черепа, что приводит к дислокации мозга.
ВЧД может возрастать настолько, что начинает превышать АД. В таких наблюдениях регистрируется патогномоничная для СМ модель так называемого прецеребрального реверберирующего кровотока. Кровь из сердца поступает в аорту, затем в общие сонные артерии (ОСА), замедляясь, доходит до бифуркаций, а затем, будучи не в состоянии «пробиться» в мозг через внутренние сонные артерии (ВСА), движется вперед-назад и/или частично сбрасывается в наружные сонные артерии (НСА). Иными словами, все внутренние органы продолжают получать свою порцию гемоглобина, а мозг обескровливается.
Процесс прогредиентного нарастания ВЧД при прекращении кровотока был показан в экспериментах на собаках еще в 80-е годы [1]. Экспериментальная часть была выполнена в лаборатории искусственного сердца Всесоюзного научно-исследовательского института трансплантологии и искусственных органов СССР на 10 собаках. Первой группе животных (5 собак) производили остановку сердца подачей постоянного тока напряжением 2 В с последующим восстановлением его деятельности при помощи механического кардиомассажера. Второй группе животных (5 собак) повышали ВЧД до момента прекращения церебрального кровотока, т.е. создавали экспериментальную модель СМ.
Взрослые собаки массой от 10 до 15 кг были анестезированы введением 5% раствора этаминала натрия. Для измерения артериального и венозного давления производилась катетеризация соответствующих сосудов. Давление ЦСЖ измерялось путем пункции в большой цистерне и субарахноидальном пространстве на поясничном уровне. Регистрация артериального, венозного и ликворного давлений осуществлялась на 4-канальном полиграфе с помощью ртутных электроманометров. Повышения ВЧД достигали введением теплого изотонического раствора хлорида натрия: 2 животным — в большую цистерну, 3 — в субарахноидальное пространство на поясничном уровне с помощью аппарата Боброва. Кровоток во внутренних сонных артериях и яремных венах исследовали ультразвуковым флоуметром чрескожным методом и на обнаженных сосудах, в позвоночных артериях — перкутанно. Объемный кровоток в обнаженной внутренней сонной артерии измеряли электромагнитным флоуметром. На эхоэнцефалоскопе оценивали пульсацию сигнала М-эха.
В результате выявлено, что у 5 животных первой группы во время прекращения сердечной деятельности на 5—10 мин кровоток в магистральных артериях головы и внутренних яремных венах отсутствовал, пульсация М-эха не определялась. Через 20—30 мин кардиомассажа исследуемые гемодинамические показатели практически достигали нормы и оставались такими на протяжении всего остального времени эксперимента, коэффициент пульсации М-эха также был в пределах нормы (10—20%). Таким образом, прецеребральный кровоток, эхопульсация и величина ВЧД до остановки сердца и после восстановления сердечных сокращений заметно не изменялись. У животных второй группы выявлено, что при подъеме ВЧД до 30—35 мм рт.ст. не наблюдалось существенных изменений показателей линейной скорости кровотока (ЛСК) в магистральных артериях головы и объемной скорости кровотока во внутренних сонных артериях — они оставались прежними либо несколько увеличивались. Коэффициент пульсации М-эха постепенно увеличивался до 40—50%.
Таким образом, повышение ВЧД до определенного уровня не сопровождается значительным изменением как прецеребрального, так и, вероятно, внутримозгового артериального кровотока, что, по-видимому, связано с сохранением ауторегуляции мозгового кровотока. В то же время уже на этой стадии опытов отмечались выраженное усиление и асимметрия венозного сигнала, что подтверждает мнение о большей чувствительности церебральной флебоциркуляции к колебаниям ВЧД. Дальнейшее повышение ВЧД до уровня артериального диастолического давления (60—65 мм рт.ст.) вызывало снижение усредненной ЛСК, в основном за счет уменьшения диастолической скорости, что графически выражалось соответствующим снижением составляющих ЛСК на допплерограммах, причем диастолическая компонента непосредственно приближалась к изолинии. Это коррелировало с уменьшением объемного кровотока по ВСА. Коэффициент пульсации М-эха заметно, но неоднозначно менялся: у 2 животных увеличивался до 80—90%, у 3 остальных — снижался до 10—15%.
При последующем повышении ВЧД и приближении его к величине среднего системного АД (75—100 мм рт.ст.) у животных появлялись брадиаритмия, расширение зрачков, косоглазие, происходило нарушение дыхания вплоть до полной его остановки. С появлением дыхательной аритмии всем собакам начинали ИВЛ, которую продолжали в течение 2—5 ч до летального исхода. Вместе с прекращением дыхания у животных отмечалось резкое падение артериального давления, которое затем, несмотря на периодическое введение 0,3 мл 0,2% раствора норадреналина, вызывавшего кратковременный подъем до 200/120 мм рт.ст., удавалось поддерживать лишь на уровне 60/35—90/60 мм рт.ст. Данная ситуация, вероятнее всего, представляла собой СМ при еще продолжавшейся, но резко ослабленной сердечной деятельности.
Эхопульсографическое обследование при этом выявляло отсутствие пульсаций желудочковой системы. На допплерограммах внутренних сонных и позвоночных артерий появлялся отрицательный патологический зубец в диастолический период кровотока, что отражало прекращение церебральной перфузии. Графическая и цифровая регистрация мгновенной объемной скорости кровотока в ВСА давала равные величины объема крови в положительную и отрицательную фазы циркуляции; таким образом, усредненный объемный кровоток равнялся нулю. Ангиографическое исследование демонстрировало стоп-феномен на уровне позвоночных артерий. Интересно, что если повышение АД после введения норадреналина было очень кратковременным (5—7 мин) и практически не меняло рисунок допплерограммы и показатели объемного кровотока, то снижение ВЧД на 20—30 мм рт.ст. вскоре после прекращения церебральной перфузии регистрировалось на допплерограммах магистральных артерий головы как физиологическая модель кровотока, которая вновь переходила в реверберирующую при последующем повышении ВЧД. Венозный сигнал при появлении признаков СМ резко снижался параллельно с артериальным.
Патофизиология изменений внутренних органов, связанных со смертью мозга
Отсутствие нисходящего регулирующего влияния головного мозга на все органы и ткани организма трансформирует метаболизм. Наибольшее значение эти изменения приобретают при кондиционировании потенциального донора, когда встает вопрос о сохранении хорошего функционирования органов, предназначенных для пересадки.
Гибель нейронов гипоталамуса и пережатие стебля гипофиза в результате вклинения промежуточного мозга ведет к прекращению секреции ряда гормонов. Антидиуретический гормон имеет короткий период полураспада, и при непоступлении в кровь его концентрация значительно падает в течение 15 мин, а через 4 ч даже следовые количества гормона не определяются в плазме. Это проявляется клиникой несахарного диабета в 77% случаев СМ [19]. Современные рекомендации по кондиционированию тел с СМ включают обязательное введение вазопрессина, который способствует стабилизации состояния.
Аденогипофиз из-за его анатомически точного соответствия турецкому седлу редко повреждается в результате действия травмирующего агента. На заре исследований было отмечено, что при констатированной СМ гормональная функция передней доли гипофиза чаще сохранена, что использовалось как аргумент против самой концепции. В настоящий момент этот феномен связывают с особенностями кровоснабжения гипофиза [16].
Основной результат развивающихся в результате гибели гипоталамуса изменений метаболизма тиреоидных гормонов — прогрессирующее снижение содержания уровня трийодтиронина (Т3). В настоящее время инфузия трийодтиронина входит в протоколы ведения таких пациентов в большинстве научных центров. Однако точное определение показаний, длительности и необходимых концентраций вводимых гормонов является целью проводящихся и будущих исследований.
Нередко при констатированной СМ наблюдается гипергликемия, требующая коррекции. Она может быть вызвана не только нарушениями функции гипофиза [24], возможно, свою роль играет и нарушение функционирования рецепторов инсулина [28].
Массивный выброс катехоламинов в ответ на ЧМТ или другие повреждения головного мозга может проявляться как гипертонический криз при феохромоцитоме и вести к повреждению миокарда в 42% случаев за счет вазоконстрикции, что определяется на ЭКГ в ближайшие часы после события. Таким механизмом, сходным с развитием стенокардии Принцметала, можно объяснить изменения на коронарограммах и частое развитие острой гипотензии даже у молодых пациентов. Потеря чувствительности барорецепторов и развитие инвариабельности сердечного ритма и уровня АД в результате исчезновения влияния парасимпатического и адренергического влияния приводит к развитию гипотензии, требующей коррекции вазопрессорами [28].
Таким образом, активация симпатоадреналовой системы оказывает повреждающее воздействие на миокард и может вызывать отек легких, мало воздействуя при этом на другие органы. Гемодинамика нарушается в результате утраты сосудистого тонуса и развития гиповолемии на фоне поражения гипоталамо-гипофизарной системы. В результате продолжающихся необратимых изменений наступает неизбежная асистолия.
Патологическая анатомия смерти мозга
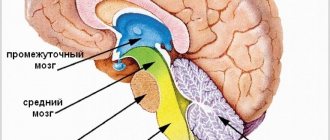
Как только прекращается поступление крови к ткани мозга, начинаются процессы некроза и апоптоза. Наиболее быстро аутолиз развивается в промежуточном мозге и мозжечке. По мере проведения ИВЛ при прекратившемся мозговом кровотоке мозг постепенно некротизируется, появляются характерные изменения, напрямую зависящие от длительности респираторной поддержки. Такие трансформации впервые были выявлены и описаны у больных, более 12 ч находившихся на ИВЛ в запредельной коме. В связи с этим в большинстве англо- и русскоязычных публикаций такое состояние обозначают термином «респираторный мозг» (РМ).
В России большую исследовательскую работу, в которой выявлена корреляция между степенью изменений тканей мозга и длительностью ИВЛ у тел, соответствующих критериям СМ, провела Л.М. Попова [4]. Длительность проведения ИВЛ до момента развития асистолии составляла от 5 до 113 ч. Соответственно длительности нахождения в этом состоянии были выделены 3 стадии морфологических изменений мозга, характерных именно для РМ. Картину РМ дополнял некроз двух верхних сегментов спинного мозга, являвшийся облигатным признаком.
В 1-й стадии, соответствующей длительности СМ 4—5 ч, морфологические признаки некроза головного мозга не выявляются. Однако уже в это время в цитоплазме выявляются характерные липиды и сине-зеленый мелкозернистый пигмент. В нижних оливах продолговатого мозга и зубчатых ядрах мозжечка отмечаются некротические изменения. В гипофизе и его воронке развиваются нарушения кровообращения.
Во 2-й стадии (12—23 ч СМ) во всех отделах головного мозга и I—II сегментах спинного выявляются признаки некроза без выраженного распада и лишь с начальными признаками реактивных изменений в спинном мозге. Головной мозг становится более дряблым, появляются начальные признаки распада перивентрикулярных отделов и гипоталамической области. После выделения мозг распластывается на столе, рисунок строения полушарий мозга сохранен, при этом ишемическое изменение нейронов сочетается с жировой дистрофией, зернистым распадом, кариоцитолизом. В гипофизе и его воронке нарастают расстройства кровообращения с небольшими очагами некроза в аденогипофизе.
Для 3-й стадии (запредельная кома 24—112 ч) характерны нарастающий распространенный аутолиз некротизированного вещества головного мозга и выраженные признаки демаркации некроза в спинном мозге и гипофизе. Мозг дряблый, плохо удерживает форму. Ущемленные участки — гипоталамическая область, крючки гиппокамповых извилин, миндалины мозжечка и перивентрикулярные области, а также ствол мозга — в стадии распада. Большинство нейронов в стволе мозга отсутствует. Артерии и вены поверхности мозга расширены и заполнены гемолизированными эритроцитами, что указывает на прекращение в них кровотока. Характерным является обнаружение в субарахноидальном и субдуральном пространстве спинного мозга микрочастиц некротизированной ткани мозжечка, которая с током ЦСЖ разносится до дистальных сегментов.
Как уже было отмечено, различные участки мозга разрушаются не одновременно. Зачастую на аутопсии обнаруживается типичная картина РМ в зоне кровоснабжения вертебрально-базилярного бассейна, в то время как в остальных участках мозга изменения значительно менее выражены. Видимо, это связано с особенностями анатомии виллизиева круга. В таких ситуациях иногда удается зафиксировать остаточную биоэлектрическую активность наименее поврежденных участков мозга при клинической картине СМ.
Максимальная длительность наблюдения за телами с установленной СМ, которым проводились ИВЛ и мероприятия по поддержанию гемодинамики, составила 32 дня. При аутопсии в этом и других случаях длительного (более 14 дней) кондиционирования тел с СМ мозг полностью утрачивал свою структурную целостность и изливался из полости черепа.
Следует отметить, что в настоящее время РМ стал крайне редкой находкой. Проведенная в 2008 г. серия из 12 аутопсий у тел с СМ ни разу не выявила признаков РМ [30]. Это связано со значительным сокращением времени наблюдения после первого установления клиники СМ и до отключения тела от ИВЛ.
Клинические признаки смерти мозга
Путем проведения длительного наблюдения и проведения многоцентровых исследований был получен комплекс клинических признаков, достоверно соответствующих СМ. Основа диагностики СМ — кома, отсутствие любых замыкающихся на уровне ствола мозга рефлексов и стойкое апноэ.
Кома
— один из основных признаков тяжелого повреждения головного мозга. Традиционно для определения ее глубины используется шкала комы Глазго (ШКГ), однако неясность ее интерпретации у интубированных пациентов и особенно при наличии спинальных автоматизмов ограничивает использование ШКТ при подозрении на СМ.
Разработанная в 2005 г. в клинике Мэйо шкала FOUR значительно лучше подходит для оценки глубины комы у пациентов реанимационных отделений (табл. 1),
| Таблица1 |
так как позволяет оценить стволовые рефлексы, не зависит от речевого контакта и дает возможность правильно расценивать спинальные автоматизмы. Данная шкала была валидизирована в крупном многоцентровом исследовании и находит все большее распространение в мире [21, 29].
Стволовая арефлексия
. Диаметр зрачка динамически поддерживается за счет импульсации парасиматических нейронов, которые находятся в ядрах ствола и симпатических, локализованных в шейных сегментах спинного мозга. При гибели клеток ствола мозга исчезает рефлекторное сужение зрачка на прямой яркий свет, и он расширяется, становясь диаметром от 4 до 6 мм. В японском исследовании 3 случаев СМ было установлено, что диаметр зрачков может медленно изменяться [20]. Мы неоднократно наблюдали зрачки диаметром 4 мм у тел с СМ, а затем и у трупов после развития асистолии [9].
При СМ любые движения глаз должны отсутствовать. В первую очередь при осмотре необходимо исключить любые спонтанные движения, любой вид нистагма. Кроме того, необходимо убедиться в отсутствии вызванных движений глазных яблок. Для этого используются два теста — окулоцефалический рефлекс и калорическая проба. Ограничения по их проведению — травма шеи и основания черепа. Нашей группой был разработан портативный цифровой прибор для гальванической вестибулярной стимуляции, который вполне может заменить проведение этих тестов — особенно в случае перелома височной кости и шейного отдела позвоночника [8].
Исследование функции V и VII нервов заключается в сильном надавливании на точки выхода тройничного нерва и область височно-нижнечелюстного сустава одновременно с обеих сторон. При этом должны отсутствовать любые ответные двигательные реакции, в том числе и в мышцах, иннервация которых замыкается на уровне спинного мозга. Обязательна проверка и корнеального рефлекса, в структуру которого входят ветви как тройничного, так и лицевого нерва.
Исследуя функцию IX, X и XI нервов, проводят санацию трахеобронхиального дерева. Отсутствие любых движений при этой процедуре говорит о тотальном выпадении рефлексов.
Тест апноэтической оксигенации (ТАО)
. Несмотря на широкую распространенность, до настоящего времени не проведено ни одного крупного проспективного исследования, которое бы определило все параметры проведения ТАО. Процедура его проведения разработана эмпирически и огромный опыт проведения теста во всем мире не подвергался обобщению [28].
Отношение к самому проведению теста на апноэ остается неоднозначным. Как известно, ТАО проводится после установления факта утраты мозговых функций. Противники его проведения в настоящем виде приводят несколько аргументов. Так, не зарегистрировано ни одного случая выживания или перехода в вегетативное состояние больного с установленной полной утратой мозговых функций, но появлявшимися дыхательными движениями во время теста. Таким образом, исход состояния уже предопределен и нет необходимости подвергать терминального пациента тяжелой процедуре. Известно, что ТАО может провоцировать развитие гипотензии и гипоксемии. В связи с этим могут повреждаться органы, пригодные для трансплантации. Интерпретация ТАО может быть сильно затруднена у больных с травмой грудной клетки, ушибом и отеком легких. Также имеется мнение, что само проведение ТАО может вызвать гибель потенциально жизнеспособных нейронов. Осложнения ТАО развиваются более чем в 60% случаев, включая острую артериальную гипотензию (12%), ацидоз (68%) и гипоксемию (23%). Описаны случаи развития пневмоторакса и пневмоперитонеума во время ТАО.
С другой стороны, сторонники проведения ТАО приводят следующие доводы [28]. Данный тест является единственным клиническим способом проверить функционирование продолговатого мозга. При правильной подготовке к тесту он вполне безопасен, и число осложнений не превышает 15%: 14% составляет гипотензия и 1% — аритмия [15]. В качестве основных витальных показателей для безопасности ТАО предлагаются 1) внутрисердечная температура ≥36,5 °С; 2) уровень систолического АД ≥90 мм рт.ст.; 3) отсутствие гиповолемии более 6 ч; 4) рО2≥200 мм рт.ст.; 5) рСО2≥40 мм рт. ст.
Наш опыт проведения ТАО у 330 пациентов с начала 2007 г. показал, что число фатальных осложнений составляет 3%. При этом значительное число (более 11%) — случаи, когда мы не смогли начать проведение теста из-за невозможности подобрать газовый состав крови для его начала. Чаще всего причиной являлась некорригируемая гипоксия у пациентов с аспирационным синдромом или длительной ИВЛ, реже — невозможность снизить уровень рСО2 до 45 мм рт.ст. у больных с хронической обструктивной болезнью легких (ХОБЛ) в анамнезе [9].
Таким образом, до настоящего времени не выработано однозначного мнения о необходимости и безопасности проведения ТАО. Большинство исследователей склоняются к проведению ТАО после неврологического обследования в конце периода наблюдения. В отличие от России в США и многих странах западной Европы законодательно установлено, что при развитии осложнений во время ТАО он может быть заменен одним из диагностических тестов, подтверждающих диагноз СМ.
Длительность наблюдения
Согласно нашему законодательству, в случаях первичного поражения головного мозга период сохранения клинических признаков СМ должен составлять не менее 6 ч с момента их установления. При вторичном поражении мозга наблюдение удлиняется до 24 ч. Сократить время наблюдения возможно при проведении двукратной панангиографии [2]. Однако из-за инвазивности и небезопасности процедуры к ней прибегают довольно редко.
К тому же, затрачиваемое на транспортировку, проведение и оценку время суммарно приближается к 6-часовому периоду наблюдения, что делает процесс бессмысленным при рутинной диагностике СМ [9]. В опубликованной в начале 2011 г. работе был проведен анализ 1229 констатаций СМ у взрослых и 82 констатаций у детей в 100 госпиталях США [22]. Авторы показали, что во втором осмотре при подозрении на СМ вообще нет необходимости, так как ни разу не было зафиксировано положительной динамики в клинической и инструментальной картине. Несмотря на это, в среднем длительность наблюдения за телом с момента установления первых признаков СМ и до начала операции по забору органов либо развития асистолии составила 19,9 ч. В 12% наблюдений асистолия развилась во время 6-часового периода наблюдения, указанного в рекомендации Американской академии неврологии.
Факторы, затрудняющие клиническую диагностику смерти мозга
Спонтанные и рефлекторные движения
. Часто наблюдаемые при СМ спонтанные или вызванные каким-либо раздражителем движения получили название «симптомов Лазаря», наиболее драматичный из которых — сгибание туловища на 40—60° и сложение рук в позе молящегося.
Сложные спинальные автоматизмы чаще всего вызываются не столько болевыми стимулами, сколько раздражением проприорецепторов. Особенно стоит отметить форсированные повороты головы при исследовании окулоцефалических реакций, вызывание сухожильных рефлексов [27] (табл. 2).
| Таблица2 |
| ]]> |
По нашим данным, различные виды спинальной активности у тел с погибшим мозгом наблюдаются в 44%. Это привносит значительные трудности в интерпретацию клинической картины и требует проведения дополнительных методов для оценки биоэлектрической активности мозга и церебрального кровотока. Особенное впечатление симптом Лазаря производит на средний медицинский персонал отделений интенсивной терапии. Для исключения кривотолков это обязательно требует разъяснений со стороны заведующего отделением и врачей — участников консилиума.
Интоксикации
. Вещества, угнетающие деятельность центральной нервной системы, могут вызвать картину интоксикации, имитирующую клиническую картину СМ. В интенсивной терапии состояний, потенциально вызывающих глубокую кому, такие медикаменты применяются очень широко. Также встречаются случаи суицидальных попыток, при которых используются трициклические антидепрессанты, нейролептики и противоэпилептические препараты. При подозрении на интоксикацию проводится токсикологическая экспертиза. Диагностика СМ не начинается до полного исчезновения ее признаков [2].
Метаболические нарушения
. В дифференциальной диагностике глубокой комы, которая может выглядеть как СМ, нельзя забывать о потенциальном наличии тяжелых метаболических расстройств, сопровождающихся практически такой же клинической картиной. Следует различать острые метаболические нарушения, приводящие к необратимому разрушению головного мозга в результате отека и демиелинизации, и глубокую кому, вызванную системными нарушениями. СМ может наступить в результате острого развития фульминантной печеночной недостаточности, острого кетоацидоза при гипергликемической коме, демиелинизации при понтинном миелинолизе [3].
Гипотермия
. Увеличивающееся в последнее время количество больных с этой патологией заставляет обращать на нее пристальное внимание. Потенциально выраженная гипотермия может симулировать СМ. При СМ в результате разрушения гипоталамуса, в котором находятся центры терморегуляции, часто происходит постепенное снижение температуры тела. Этот признак не является облигатным, но встречается очень часто. Гипотермия у таких пациентов требует коррекции согреванием и не является исключающим фактором при констатации СМ [12, 31].
Таким образом, существует множество состояний, которые делают невозможной точную и однозначную клиническую постановку диагноза СМ. В таких случаях традиционно используют различные параклинические методы.
Параклинические методы диагностики смерти мозга
Для подтверждения СМ используются дополнительные исследования, которые можно разделить на три группы: 1) прямые методы, подтверждающие прекращение биологической активности нейронов — ЭЭГ, мультимодальные вызванные потенциалы (ВП); 2) косвенные методы, подтверждающие прекращение внутричерепного кровотока и ликворопульсации — селективная каротидная церебральная ангиография (ЦА), транскраниальная допплерография (ТКД), эхоэнцефалопульсография (Эхо-ЭС), церебральная сцинтиграфия с пертехнетатом 99mТс, магнитно-резонансная (МРА) и компьютерно-томографическая (КТА) ангиография; 3) косвенные методы, показывающие нарушение метаболизма погибшего мозга — определение напряжения кислорода в луковице яремной вены, инфракрасная церебральная оксиметрия. Сюда можно отнести и телетермографию (ТТГ), поскольку температура различных участков тела отражает уровень метаболизма подлежащих органов и тканей.
Методы подтверждения СМ в идеале должны отвечать определенным требованиям: 1) их осуществимость непосредственно у постели больного; 2) обследование не должно занимать много времени; 3) должны быть безопасны для обследуемого и потенциального реципиента донорских органов, как и для выполняющего их медицинского персонала; 4) быть как можно более чувствительными, специфичными, воспроизводимыми и защищенными от внешних факторов. На данный момент в России узаконены лишь два метода подтверждения СМ — суперселективная ЦА для сокращения времени наблюдения и ЭЭГ при невозможности клинически оценить окулоцефалические и окуловестибулярные реакции.
ЭЭГ была первым методом, использованным для подтверждения диагноза смерти. Феномен биоэлектрического молчания был однозначно расценен как признак гибели всех нейронов мозга. Проведено множество исследований, посвященных выяснению чувствительности и специфичности метода, а общий обзорный анализ, проведенный в 1990 г., показал, что они находятся в пределах 90%. Такие относительно невысокие показатели, объясняются низкой помехозащищенностью ЭЭГ, что особенно ярко проявляется в условиях реанимационных отделений. Определенную в проспективных исследованиях специфичность ЭЭГ снижает феномен ее угнетения в ответ на интоксикацию и гипотермию. Несмотря на это, ЭЭГ остается одним из основных подтверждающих тестов и широко используется во многих странах, в том числе и России. Поскольку описано множество различных способов фиксации биоэлектрической активности мозга, American Electroencephalographic Society разработало рекомендации, включающие в себя минимальные технические стандарты для регистрации ЭЭГ, необходимые для подтверждения СМ [17]. В последние годы появляется все больше сообщений о получении ложноотрицательных результатов ЭЭГ при клинической картине СМ, подтвержденной ангиографией. Невозможность исследовать биоэлектрическую активность ствола, высокая чувствительность к лекарственным интоксикациям, метаболическим нарушениям и артефактам позволила одному из экспертов назвать ЭЭГ «наихудшим из методов, подтверждающих смерть мозга» [18].
Метод ВП начал изучаться и использоваться в 50-х годах прошлого столетия. В качестве подтверждающих диагноз СМ используются соматосенсорные (ССВП), акустические стволовые (АСВП) и зрительные (ЗВП) вызванные потенциалы. Проведенные исследования по определению их информативности выявили неоднозначность для каждого из видов ВП. В настоящее время метод ВП включен в перечень тестов в законодательства практически всех европейских стран и США.
Кроме того, представляет определенный интерес метод гальванической вестибулярной стимуляции (ГВС), который заключается в двустороннем раздражении области сосцевидного отростка постоянным током силой от 1 до 3 мА и длительностью до 30 с. Постоянный ток раздражает периферический отдел вестибулярного анализатора, вызывая нистагм, сходный по механизму развития с калорическим. Таким образом, метод ГВС может быть альтернативой проведению калорической пробы при травмах наружного слухового прохода.
ЦА была одним из первых методов, предложенных для констатации остановки внутричерепного кровотока. Несмотря на использование метода с 60-х годов прошлого века, крупных мультицентровых исследований, точно показавших чувствительность и специфичность ангиографии, до настоящего времени не проведено [28]. При этом она включена в качестве одного из подтверждающих тестов в большинство национальных рекомендаций, в основном как альтернатива длительному периоду наблюден