Внутренний подколенный нерв (срединный седалищный нерв) представляет собой проксимальную часть большеберцового нерва, который, в свою очередь, является продолжением седалищного, самого крупного нерва человеческого организма.
Седалищный нерв иннервирует мышцы тыльной поверхности бедра, то есть, способствует сгибанию колена и оканчивается двумя крупными ответвлениями в подколенной ямке — большеберцовым и малоберцовым. Проксимальная часть большеберцового нерва выполняет следующие функции:
- благодаря наличию коллатеральных веток способствует двигательной иннервации и чувствительности мышц тыльной части голени, то есть, разгибанию голеностопа и сгибанию пальцев стопы;
- медиальная подошвенная и латеральная подошвенная ветви, которыми оканчивается срединный подколенный нерв обеспечивают иннервацию мышц подошв, за счет чего осуществляется сгибание и боковое смещение пальцев стопы.
Виды повреждений нерва
Поражение срединного подколенного нерва встречается не так часто ввиду его расположения, и происходит обычно в пред-, либо пенсионном возрасте (до 60 лет) у лиц, страдающих воспалительными процессами, локализующимися в пояснично-крестцовой области, у лиц с хронической формой течения рецидивирующей любмоишиалгии, нередко им страдают и спортсмены.
Этиология развития патологии в подколенной части большеберцового нерва связана в первую очередь со следующими факторами:
- травма;
- воспаление;
- токсическое воздействие, деформация, сдавливание и др.
Различают три типа повреждения срединного нерва:
- невралгия;
- неврит;
- невропатия.
Более подробно о каждом виде повреждения:
- Состояние, при котором происходит сдавливание (повреждение) внутреннего подколенного нерва называется невралгией. Вызывать ее могут как воспалительные, так и другие процессы, протекающие в прилежащих к нерву мягких тканях. Больной ощущает жгучую или покалывающую боль, которая локализуется в области лодыжки, распространяется на пальцы стопы и усиливается при ходьбе.
- Воспалительный процесс, протекающий в периферических нервах, к группе которых относят и срединный подколенный, называется невритом. От невралгии неврит отличается тем, что воспаление захватывает нерв вместе с его оболочкой, при невралгии же возникает поражение области прохождения нервных окончаний вследствие раздражения многих факторов. Неврит протекает с интенсивными болями, с нарушениями функций нерва и изменениями чувствительности.
- Распространен и другой тип поражения срединного подколенного нерва — невропатия. Это состояние может носить травматический, компрессионный, дисметаболический генезис. Развитие патологии приводит к нарушению мышечных функций голени, что проявляется в болезненном сгибании стопы и пальцев ног. Помимо болевого синдрома наблюдаются вегетативно-трофические изменения стопы. К группе риска относятся спортсмены и те, кто длительное время вынужден находиться в положении «на корточках».
Все процессы отличаются друг от друга этиологией, течением, способами лечения, последствиями.
Диагностика
Диагностирование периферической невропатии подчас бывает трудным, в связи с вариабельностью симптомов. Нередко требуется полное неврологическое обследование, включая: симптомы пациента, профессию, социальные привычки, наличие любых токсинов, наличие хронического алкоголизма, возможность наличия ВИЧ или другой инфекционной болезни, и наличие в анамнезе родственников с невропатией, проведение анализов, которые могут идентифицировать причину невропатии, и проведение обследований позволяющих определить степень и тип повреждения нервов.
Общее обследование тесты и анализы могут выявить наличие повреждения нервов вследствие системного заболевания. Анализы крови могут диагностировать диабет, дефицит витаминов, печеночную или почечную недостаточность, другие нарушения обмена веществ, и признаки патологической активности иммунной системы. Экспертиза цереброспинальной жидкости, которая циркулирует в головном и спинном мозге, может выявить патологические антитела, связанные с невропатией. Более узкоспециализированные анализы могут выявить болезни крови или сердечнососудистые заболевания, заболевания соединительных тканей, или злокачественные образования. Тесты на мышечную силу выявление признаком судорожной активности мышц или фасцикуляций могут указывать на повреждение моторных нейронов. Оценка способности пациента восприятия вибрации, мягкого прикосновения, положение тела (проприорецепция), температурную и болевую чувствительность помогает определить повреждение сенсорных волокон как больших, так и малых сенсорных волокон. На основе результатов неврологического осмотра, физического осмотра, подробной истории заболевания может быть назначены дополнительные тесты и обследования для уточнения диагноза.
Компьютерная томография, является атравматичным, безболезненным исследованием, которое дает возможность визуализировать органы костные мягкие ткани. Компьютерной томографии может выявить костные или сосудистые изменения опухоли головного мозга кисты грыжи межпозвоночного диска, энцефалит, спинальный стеноз (сужение спинномозгового канала), и другие нарушения.
Магнитно-резонансная томография (ЯМР или МРТ) может исследовать состояние мышцы ее размер, выявить замену ткани мышцы жировой тканью, и определить, было ли компрессионное воздействие на нервное волокно. Аппараты МРТ создают сильное магнитное поле вокруг тела. Радиоволны проходят через тело и вызывают резонанс, который может быть фиксирован под различными углами в пределах тела. Компьютер обрабатывает этот резонансный эффект и преобразует в трехмерное изображение.
Электромиография (ЭМГ) представляет собой введение тонкой иглы в мышцу для измерения электрической активности мышцы в покое и при сокращении. Анализы ЭМГ могут помочь дифференцировать повреждение самой мышцы и нервных волокон. Скорость проведения импульса по нерву может точно определить степень повреждения в больших нервных волокнах, четко указывая связаны симптомы с дегенерацией миелиновой оболочки или аксона. Во время этого исследование производится электрическая стимуляция волокна, в ответ на которое в нерве возникает ответный импульс. Электрод, помещенный дальше по ходу нерва, измеряет скорость передачи импульса вдоль аксона. Медленная скорость передачи и блокировка импульса, как правило, указывают на повреждение миелиновой оболочки, в то время как снижение уровня импульсов — признак аксональной дегенерации.
Биопсия нерва представляет собой удаление и исследование образца ткани нерва, чаще всего в голени. Хотя этот анализ может давать ценную информацию о степени повреждения нервов, это — инвазивная процедура, достаточно трудная в выполнение и сама вызывающая повреждение нерва и появление признаков невропатии. В большинстве случае эта процедура не показана для диагностики и может самостоятельно вызвать нейропатические побочные эффекты.
Биопсия кожи — анализ, при котором удаляют маленький кусочек кожи и исследуют окончания нервных волокон. Этот метод диагностики имеет преимущества перед ЭМГ и биопсией нерва, когда необходимо диагностировать повреждение в меньших сенсорных волокнах. Кроме того в отличие от обычной биопсии нерва, биопсия кожи менее инвазивна, имеет меньше побочных эффектов, и легче выполняется.
Что провоцирует разрушительный процесс
Причин для поражения срединного подколенного нерва может быть масса, помимо распространенных — травм, воспаления, сдавливания можно выделить следующие:
- замедленное кровообращение из-за варикозного расширения вен;
- вальгусное плоскостопие;
- ревматоидный артрит;
- длительное сидение нога на ногу;
- ношение чрезмерно тесной обуви;
- изменение костно-мышечного аппарата
- рефлекторные мышечно-тонические нарушения вследствие искривления позвоночника (остеохондроз, сколиоз, спондилоартроз);
- оперативные вмешательства, вследствие которых произошло неправильное расположение ноги;
- заболевания, вследствие которых возникла пролиферация соединительной ткани (подагра, полимиозит);
- нарушение метаболизма (сахарный диабет, ожирение);
- интоксикация (алкоголем, наркотическими веществами);
- локальные опухолевые процессы.
Общее описание
Поражение наружного (бокового) подколенного нерва (G57.3) — это невропатия малоберцового нерва, проявляющаяся слабостью мышц и снижением чувствительности боковой части голени.
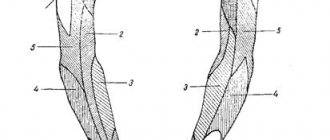
| Малоберцовый нерв 1 — седалищный нерв, 2 — малоберцовый нерв, 3 — кожно-мышечный нерв, 4 — глубокий малоберцовый нерв, 5 — шейка малоберцовой кости, 6 — двуглавая бедренная мышца, 7 — длинная малоберцовая мышца |
Чаще встречается в возрасте 40–60 лет. Характер поражения — односторонний.
В большой части случаев причиной поражения является травма голени. Реже боковой подколенный нерв повреждается при травме коленного/голеностопного сустава, сдавлении ноги во сне, тесном гипсовании голени, длительном «сидении на корточках».
Клиническая картина
Начальный этап патологического процесса характеризуется выраженными стойкими и длительными (от нескольких месяцев до нескольких лет) болями в области подколенной ямки, в голени. Возможны судороги в мышцах икр, которые сопровождаются синдромом средней интенсивности.
Болевые ощущения могут возникать и в состоянии покоя, и при ходьбе. С течением времени развивается парестезия голени, ступни. После — возникают паретические процессы в ступне и гипотрофия мышц пораженной конечности.
Поврежденная сторона характеризуется снижением ахиллова рефлекса и повышением коленного, при визуальном осмотре обнаруживается отек ткани в подколенной ямке. При пальпации больной жалуется на плотные образования в мышцах, в локусе их присоединения к сухожилиям, уплотнения пациент может ощутить при самостоятельном обследовании.
На внутренней стороны стопы понижается артериальный пульс, пациенту не предоставляется возможным полноценно разогнуть ногу из-за деструкции мышц, которые иннервированы поврежденным нервом. Вследствие отсутствия ахиллова рефлекса наблюдается изменение чувствительности в области подошвы и задней поверхности голени.
Среди осложнений флебэктомии в работах, посвященных этой проблеме, почти всегда упоминается повреждение стволов и ветвей периферических нервов. Как правило, в литературе указывают на кратковременное, длительностью до 1-6 мес, выпадение чувствительности на незначительных по площади участках кожного покрова оперированной конечности. Это может быть вызвано повреждением нервов как при минифлебэктомии, так и при удалении стволов магистральных подкожных вен. Чаще всего подобные ситуации развиваются при вмешательствах в бассейне большой подкожной вены и отражением стремления флебологов избежать неврологических осложнений является, например, рекомендация использовать короткий стриппинг магистрали. Это позволяет исключить травму ветвей медиального подкожного нерва, близко прилежащих к стволу большой подкожной вены на голени. Особое внимание также следует уделять проведению минифлебэктомии, поскольку инструментами при этом манипулируют практически вслепую. Можно констатировать, что при вмешательствах на большой подкожной вене и ее притоках алгоритмы предотвращения неврологических осложнений разработаны и в целом могут быть признаны эффективными — использование современных тактических подходов (короткий стриппинг) и щадящая техника практически исключают возможность развития неврологических осложнений.
Что касается риска повреждений периферических нервов при флебэктомии в бассейне малой подкожной вены, то этот аспект проблемы обсуждается очень редко. В значительной степени это связано с существенно меньшим количеством вмешательств, выполняемых в данном венозном бассейне. Тем не менее в силу анатомических особенностей, именно при вмешательствах на малой подкожной вене риск неврологических осложнений особенно высок. Это связано с близким соседством большеберцового нерва и приустьевого отдела малой подкожной вены в подколенной ямке, а также сурального нерва со стволом v.s. parva
в нижней половине голени и ее истоков у латеральной лодыжки.
Мы хотим представить вниманию коллег случай повреждения нервных стволов, произошедшего при хирургическом вмешательстве на малой подкожной вене.
Больная К.,
63 лет, в августе 2011 г. обратилась в Центральный институт травматологии и ортопедии им. Н.И. Приорова по направлению невролога для проведения ультразвукового исследования периферических нервов нижних конечностей. Предъявляла жалобы на снижение кожной чувствительности на тыле и подошвенной поверхности правой стопы, ощущение слабости при движениях пальцами правой стопы. Данная симптоматика развилась после того, как 16.10.10 в одной из больниц Москвы пациентке была выполнена флебэктомия на правой нижней конечности по поводу варикозной болезни. Ощущения онемения и слабости появились на следующий день после операции, о чем она сообщила лечащему врачу. По словам пациентки, онемение было расценено врачом как часто случающаяся ситуация после флебэктомии, не требующая дополнительного обследования, поскольку неврологические нарушения купируются самостоятельно в течение нескольких месяцев после подобной операции. Слабость при движениях пальцами стопы также была расценена как нормальное течение послеоперационного периода, когда многие пациенты, испытывая болевые ощущения, непроизвольно щадят оперированную ногу. Перед выпиской из стационара проведено ультразвуковое исследование зоны оперативного вмешательства, патологии выявлено не было. Пациентка была выписана на амбулаторное долечивание с обычными рекомендациями (компрессионный бандаж, флеботоники). В дальнейшем указанные жалобы не имели тенденции к исчезновению. С января 2011 г. пациентка наблюдалась у невролога, симптоматика стала ухудшаться — усилилась слабость в пальцах стопы, сохранялись нарушения чувствительности. В июле 2011 г. была проведена электронейромиография, при стимуляции нервов на правой нижней конечности обнаружены признаки грубого поражения большеберцового и сурального нервов справа. Пациентке рекомендовано выполнить нейросонографию для уточнения характера поражения, направлена в Центральный интститут травматологии и ортопедии.
Местный статус: правая нижняя конечность не отечна, кожный покров теплый, обычной окраски, варикозного расширения вен нет; имеются типичные рубцы после флебэктомии в бассейне большой подкожной вены (по паховой складке, на голени) и малой подкожной вены (в подколенной ямке и позади латеральной лодыжки).
Пациентке выполнено ультразвуковое исследование венозной системы и периферических нервов конечности.
При ангиосканировании: глубокие вены — без патологических изменений; большая подкожная вена удалена на всем протяжении, культи нет; малая подкожная вена лигирована в подколенной ямке, культи нет, дистальнее проходима, диаметр ее на протяжении голени 3-4 мм, состоятельна.
При нейросонографии правого большеберцового нерва: анатомическая целостность нерва сохранена на всем протяжении. На уровне подколенной ямки нерв неравномерно утолщен до 0,77×0,78 см, на протяжении 6,7 см нерв деформирован, дифференцировка на волокна сохранена, отмечается утолщение отдельных волокон в составе нерва. Контуры неровные, четкие. На уровне верхнего угла подколенной ямки (на 1,5 см проксимальнее уровня послеоперационного рубца) в структуре нерва в передних отделах отмечаются гиперэхогенные линейные включения (шовный материал?) (см. рисунок, а).
Рисунок 1. Сонограммы пациентки К. а — лоцирован большеберцовый нерв (маленькие стрелки) в подколенной ямке. 1 — гиперэхогенное включение в структуре нерва (шовный материал?). Дистальнее уровня послеоперационного рубца в подколенной ямке нерв булавовидно утолщен, визуализируется овальный участок гипоэхогенной структуры размером 1,16×0,50 см (см. рисунок, б)
Рисунок 1. Сонограммы пациентки К. б — внутриствольная неврома большеберцового нерва в подколенной ямке (выделена метками, размеры образования 1,16×0,50 см). — внутриствольная неврома. На голени нерв структурно не изменен.
При нейросонографии правого сурального нерва: нерв формируется на уровне верхней трети голени, размер сечения 0,11×0,07 см, сопровождает малую подкожную вену. Дифференцировка на волокна сохранена. На уровне наружной лодыжки (зона послеоперационного рубца) нерв подтянут ко шву (см. рисунок, в),
Рисунок 1. Сонограммы пациентки К. в — лоцирован суральный нерв позади латеральной лодыжки. Маленькими стрелками обозначен его участок, деформированный и подтянутый к послеоперационному рубцу. анатомическая целостность его сохранена, однако ход нерва нарушен, нерв утолщен до 0,18×0,2 см, дифференцировка на волокна не выражена.
Таким образом, клиническая симптоматика и данные ультразвукового исследования позволили говорить о ятрогенном повреждении периферических нервных стволов, произошедшем при флебэктомии.
Действительно, клиническая практика показывает, что незначительные неврологические нарушения после флебэктомии — не редкость, однако в подавляющем большинстве случаев они заключаются в локальном снижении кожной чувствительности и исчезают самостоятельно по прошествии нескольких месяцев после операции. В данной ситуации речь идет о серьезном осложнении, требующем нейрохирургического вмешательства и высвечивающем ряд ошибок, совершенных хирургами-флебологами. На первый взгляд может показаться, что повреждение нервов вызвано лишь очевидными ошибками технического плана. При поиске малой подкожной вены в подколенной ямке хирурги манипулировали достаточно грубо, что вызвало повреждение большеберцового нерва на значительном протяжении с развитием невромы. Более того, в структуре нерва обнаружены эхопозитивные включения, которые могут быть шовным материалом. Учитывая, что при завершении операции по перевязке малой подкожной вены на фасцию, рассеченную в этой зоне в горизонтальном направлении, накладывают 2-3 шва капроном по оси конечности, то появление шовного материала в структуре нерва становится объяснимым — он был прошит именно во время этого этапа вмешательства. Что касается сурального нерва, то его попадание в шов при закрытии доступа за латеральной лодыжкой, видимо, связано с захватом чересчур большого объема тканей при наложении шва по типу Донати, использованного у пациентки.
Тем не менее грубая хирургическая техника — не единственное, и даже не главное, что привело к развитию такого осложнения. Ведущей причиной, на наш взгляд, стал неверный выбор лечебной тактики, основанный на гипердиагностике при проведении предоперационного ультразвукового ангиосканирования. Совершенно очевидно, что во вмешательстве на малой подкожной вене вообще не было необходимости. В пользу этого утверждения говорят следующие аргументы и умозаключения. Флебэктомия была проведена в бассейне обеих магистральных подкожных вен. Очевидно, что в предоперационном ультразвуковом заключении была описана несостоятельность как большой, так и малой подкожных вен — вряд ли без этих данных хирурги стали бы начинать операцию с бассейна малой подкожной вены. Основной объем вмешательства пришелся на систему большой подкожной вены, о чем говорят следы от минифебэктомии на медиальной поверхности голени. В бассейне малой подкожной вены было выполнено только два разреза — в подколенной ямке и позади латеральной лодыжки. Таким образом, варикозное расширение вен в системе малой подкожной вены отсутствовало, а характер выполненного на малой подкожной вене вмешательства — лигирование инициального и терминального отделов без удаления ствола и вмешательства на притоках — свидетельствует о том, что малая подкожная вена и ее система на момент операции были интактны. Хирурги, вероятно, решили не удалять ствол малой подкожной вены, поскольку, обнажив ее, обнаружили, что калибр свидетельствует об отсутствии изменений сосуда. Кстати говоря, поиск неизмененной малой подкожной вены зачастую сложен и не всегда успешен. Именно этим можно объяснить травму большеберцового нерва в подколенной ямке — хирурги долго и активно пытались обнаружить «несостоятельную», согласно данным ультразвукового ангиосканирования, малую подкожную вену. Вероятно, что поиски эти были безуспешными, в результате чего и было принято решение выполнить разрез у латеральной лодыжки, пересечь малую подкожную вену и провести зонд проксимально, обнаружив с его помощью приустьевой отдел сосуда. Как бы то ни было, хирурги убедились, что малая подкожная вена не изменена, и приняли решение просто лигировать ее начальный и терминальный отделы. Безусловно, ход событий мог быть и несколько иным, но, как нам кажется, представленный и описанный вариант очень близок к тому, что произошло на самом деле.
Данный пример показывает, как важна при планировании хирургического вмешательства у пациентов с варикозной болезнью внимательная оценка клинической ситуации. Одновременное поражение обоих венозных бассейнов — весьма редкая ситуация. Получив результаты ультразвукового исследования о наличии рефлюкса по большой и малой подкожным венам и убедившись при осмотре конечности, что варикозное расширение вен в бассейне малой подкожной вены отсутствует, врачи должны были назначить повторное исследование и, что было бы оптимальным, присутствовать во время его проведения, чтобы самостоятельно оценить ситуацию. Мы уверены, что увидев незначительный по калибру ствол вены (3-5 мм) и отсутствие расширенных притоков ее, оперировавший хирург вряд ли решил бы проводить вмешательство на таком сосуде и избежал бы, таким образом, неоправданных манипуляций, завершившихся развитием серьезного осложнения.
Конфликт интересов:
авторы заявляют об отсутствии конфликта интересов
Постановка диагноза
Диагностику проводят с учетом клинико-неврологических данных. Для того, чтобы корректно диагностировать поражение, используют следующую последовательность методов:
- Опрос (о состоянии, деятельности дискомфортных ощущений).
- Пальпация с целью выявления уплотнений.
- Обследование на выявление мышечно-стволового симптома Ласега. При хождении пациентам свойственно прихрамывать на той стороне, которая повреждена из-за ее мнимого укорочения. Данный признак у большинства пациентов может даже выявляться через несколько лет после появления первых симптомов.
- В связи со схожими проявлениями вертеброгенной патологии врачи практикуют исследования позвоночника, коленного сочленения посредством рентгенографии.
- Дополнительно характер повреждения выявляется при помощи УЗИ-диагностики, МРТ, и при электромиографии.
Невропатия срединного нерва
Пораженные нервные окончания влекут за собой нарушение передачи импульсов от ЦНС к мышечной ткани, к органам. Из-за этого изменяется чувствительность, двигательная, трофическая функции. Невропатия может проявляться в:
- онемении конечности;
- покалывании, жжении;
- спазматических болях при движении;
- слабости, низком мышечном тонусе, атрофии.
Пациент не в состоянии согнуть стопу вниз, встать на носочки, пораженная конечность теряет чувствительность, ступня приобретает вид «лапы» с когтями, походка изменяется.
Лечение невропатии направлено в первую очередь на устранение последствий: при ранениях, травмах осуществляют пластику, сшивание нерва, опухолевые образования также удаляются хирургическим путем, параллельно купируют боль.
В целом, терапия при нейропатии срединного нерва носит длительный характер, поэтому курс лечения характеризуется комплексностью и включает:
- медикаментозное (витамины В, метаболические препараты, НПВС);
- физиотерапевтическое (электрофорез, магнитотерапия, массаж, лечебная физкультура и т.д.);
Невралгия подколенного нерва
При невралгии срединного нерва наблюдается наиболее частый симптом — жгучая или покалывающая боль в области лодыжки, стопе или пальцах ноги. Дискомфортные ощущения усиливаются при движении и уменьшаются в покойном состоянии.
В качестве лечения используется группа методов:
- медикаментозный метод: назначаются инъекции кортикостероидов и других обезболивающих препаратов;
- компрессионный: осуществляется наложение повязок на стопу, рекомендуется носить специальные стельки, способствующие уменьшению давления на нерв.
- хирургическое вмешательство в редких случаях имеет место быть.
Лечение
Методов лечения наследственных периферических невропатий не существует. Однако есть методы лечения для многих других форм. Вначале проводится лечение причины заболевания и проводится симптоматическое лечение. У периферических нервов есть способность регенерировать, в том случае если сохранена сама нервная клетка. Симптоматику можно нивелировать, и устранение причин определенных форм невропатии часто может предотвратить повторное повреждение.
В общем, если вести здоровый образ жизни — как поддержание оптимального веса, исключение попадание токсинов в организм, правильное питание с наличием достаточного количества витаминов ограничение или исключение приема алкоголя — могут уменьшить физические и эмоциональные эффекты периферической невропатии. Активные и пассивные физические нагрузки могут уменьшить судороги, улучшить эластичность и силу мышц, и предотвратить атрофию мышц в парализованных конечностях. Различные диеты могут улучшить желудочно-кишечные симптомы. Своевременное лечение при травмах может помочь предотвратить необратимые изменения. Бросание курение особенно важно, потому что при курении происходит спазм кровеносных сосудов, которые доставляют питательные вещества в периферические нервы и могут ухудшить симптомы невропатии. Навыки хорошего ухода, такие как тщательный уход, за ногами и ранами при диабете необходимы, потому что у этих пациентов снижена болевая чувствительность. Хороший уход позволяет облегчить симптомы и улучшить качество жизни и стимулировать регенерацию нерва.
Системные заболевания часто требуют более комплексного лечения. Строгий контроль над уровнем глюкозы в крови, как показали исследования, уменьшает нейропатические симптомы и помогает пациентам с диабетической невропатией избежать дальнейшего повреждения нервов. Воспалительные и аутоиммунные заболевания, приводящие к невропатии, можно лечить несколькими способами. Иммунодепрессанты, такие как преднизон, циклоспорин, или имуран могут быть очень эффективными. Процедура плазмофереза, при которой происходит очистка крови от иммунных клеток и антител, может уменьшить воспаление или подавить активность иммунной системы. Большие дозы иммуноглобулинов, которые функционируют как антитела, также могут подавить патологическую активность иммунной системы. Но невропатическая боль трудно поддается лечению. Умеренная боль может иногда облегчаться анальгезирующими средствами. Некоторые препараты (применяемые для лечения других заболеваний) оказались полезными для многих пациентов, страдающих от тяжелых форм хронической невропатической боли. Они включают Мексилитин, лекарство, созданное для лечения нарушения сердечного ритма (но иногда вызывающее выраженные побочные действия); некоторые противоэпилептические средства, включая габапентин, фенитоин, и карбамазепин; и некоторые виды антидепрессантов, включая трициклические, такие как амитриптилин. Инъекции местных анестетиков, таких как лидокаин или использование пластырей, содержащие лидокаин, могут облегчить сильную боль. В самых тяжелых случаях болей можно хирургически разрушить нервы; однако, результаты являются подчас временными, и процедура может привести к осложнениям.
Ортопедические изделия могут помочь уменьшить боль и уменьшить воздействие физической инвалидности. Различные ортезы для руки или ноги могут компенсировать слабость мышцы или уменьшить компрессию нерва. Ортопедическая обувь может улучшить нарушения походки, и помочь предотвратить травмы стопы у людей со снижением восприятия боли.
Хирургическое вмешательство часто может обеспечить непосредственное облегчение при мононейропатиях, вызванных ущемлением нерва или компрессией. Удаление грыжи диска вызывает декомпрессию корешка. При удалении опухолей тоже уменьшается воздействие опухолевой ткани на нервы. Кроме того, декомпрессия нерва может быть достигнута с помощью релизинга связок и сухожилий.
Поражение невритом
При неврите срединного нерва возникает мышечный паралич, утрачивается способность сгибать и поворачивать стопу, шевелить пальцами ноги, ахиллов рефлекс не функционирует.
Пациент чувствует сложности при ходьбе, становится на пятку, не может встать на носки, ощущает крайне интенсивные болевые ощущения.
Лечение неврита осуществляется разными способами, к консервативным можно отнести:
- акупунктуру;
- рефлексотерапию;
- стимуляцию нерва и мышечной ткани (физиотерапевтический способ, нейростимуляция, массаж, лечебная физкультура);
- прием витаминов группы В (Мильгамма), С, Е;
- прием противовирусных, противовоспалительных медикаментов (Вольтарен, Кетопрофен);
- использование гомеопатических методов.
К оперативным методам относятся:
- невролиз;
- сшивание нервного ствола.
Лечение поражения внутреннего (срединного) подколенного нерва
Лечение назначается только после подтверждения диагноза врачом-специалистом. Проводятся симптоматическое (противоотечное, анальгетики, витамины), физиолечение. Показаны массаж, новокаиновые и гидрокортизоновые блокады.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Вольтарен (нестероидное противовоспалительное средство). Режим дозирования: в/м в дозе 75 мг (содержимое 1 ампулы) 1 раз/сут.
- Кетопрофен (нестероидное противовоспалительное средство). Режим дозирования: в/м — 100 мг 1-2 раза в сутки; после купирования болевого синдрома назначают внутрь в суточной дозе 300 мг в 2-3 приема, поддерживающая доза 150-200 мг/сут.
- Диакарб (диуретик). Режим дозирования: внутрь по 0,25 г 2 раза в день (утро, день) в течение 5-7 суток.
- Мильгамма (комплекс витаминов группы В). Режим дозирования: терапию начинают с 2 мл внутримышечно 1 р/д на протяжении 5-10 дней. Поддерживающая терапия — 2 мл в/м два или три раза в неделю.
Последствия и осложнения
Последствия повреждений срединного нерва могут быть весьма серьезными: все три типа (неврит, невропатия, невралгия) относятся к категории часто встречающихся и тяжело протекающих, которые в запущенных случаях приводят к полной или частичной нетрудоспособности.
При недостаточном лечении, либо при отсутствии такового больной человек вынужден менять профессию и образ жизни.
Нередки случаи приобретения инвалидности в связи с атрофией мышечной ткани, которую иннервирует пораженный нерв. К сожалению, в настоящее время часто допускается значительное количество ошибок как при диагностике, так и при лечении данной патологии.
Профилактические мероприятия
Для того, чтобы вовремя предотвратить поражение внутреннего подколенного нерва следует избегать травмирования, переохлаждения.
Стоит иметь ввиду, что к группе риска относятся пожилые люди, спортсмены, а также те, которые страдают от ожирения (проблемы с обменом веществ), имеют пристрастие к алкоголю и наркотическим веществам, ведут малоподвижный образ жизни. Избежать поражения можно и при соблюдении некоторых правил:
- не находиться длительное время в положении «на корточках» (особенно стоит помнить об этом любителям собирать ягоды в лесу);
- в положении сидя не класть ногу на ногу;
- вести подвижный образ жизни;
- пересмотреть рацион (придерживаться режима правильного питания);
- избегать инфекционных заболеваний (скарлатина, ВИЧ, туберкулез, герпес, корь);
Важно своевременное обращение за квалифицированной помощью при первых признаках возникновения поражения. Ведь большинство заболеваний поддается консервативному лечению на ранних сроках выявления.
Причины появления невропатии малоберцового нерва
О причинах невропатии можно судить по тем названиям, которыми разные авторы называли туннельный синдром малоберцового нерва: сонный паралич, синдром манекенщиц, паралич копальщиков луковиц тюльпанов. Перечислим их подробно.
- Прямая травма (перелом головки малоберцовой кости, вывих коленного сустава) либо травматическое поражение при подворачивании стопы, сопровождающееся натяжением малоберцового нерва и его повреждением.
- Паралич от сдавления – компрессия нерва в области головки малоберцовой кости, вызванная внешними факторами.
- по такому механизму нерв может сдавливаться во сне или в бессознательном состоянии (сонный паралич) в случае контакта внешней поверхности голени с твердым остовом кровати;
- при длительном пребывании в положении сидя нога на ногу – положение, в котором часто позируют перед камерой звезды подиума (синдром манекенщиц);
- сдавление нерва гипсовой повязкой или лонгетой в верхней трети голени;
- виды деятельности, требующие длительного пребывания в положении стоя на коленях или сидя на корточках (паралич копальщиков луковиц тюльпанов);
- сдавление нерва при ношении высокой узкой обуви (кожаных сапог);
- резкое снижение массы тела с потерей защитного подкожно-жирового слоя способно привести к компрессии малоберцового нерва даже при незначительном внешнем сдавлении
- Передний большеберцовый синдром или синдром переднего мышечного ложа голени. При этом состоянии, вызванном переломом костей голени, тромбозом артерии или перенапряжением мышц вследствие длительной ходьбы, возникает выраженный отек мягких тканей голени и практически неизбежное сдавление малоберцового нерва
- Повреждение нерва при хирургическом вмешательстве (операция по поводу аневризмы подколенной артерии или длительное пребывание женщины в гинекологическом кресле во время хирургической операции)
- Объемные образования в области колена (киста Бейкера, ганглий коленного сустава)
- Генетическая предрасположенность (в медицинской литературе описаны семейные случаи туннельной невропатии малоберцового нерва)
- Сопутствующие соматические заболевания, предрасполагающие к развитию туннельных невропатий (сахарный диабет, узелковый полиартериит)
Отдельно следует выделить поражение волокон малоберцового нерва в составе спинномозговых корешков или седалищного нерва, когда травматический фактор действует на более высоком уровне, а клинические проявления соответствуют поражению нерва в области верхней трети голени. Такие проявления могут быть при:
- грыже межпозвонкового диска L4-L5 со сдавлением пятого поясничного корешка, что называется вертеброгенной псевдоневропатией малоберцового нерва
- сдавление пятого поясничного корешка во время родов вследствие компрессии головкой плода
- несоблюдении правил проведения внутримышечных инъекций в ягодичную область и травмировании седалищного нерва
- травматизации волокон малоберцового нерва, входящих в состав седалищного нерва, при вправлении вывиха тазобедренного сустава или проведении тотального эндопротезирования тазобедренного сустава
Любое повреждение невральных структур, формирующих малоберцовый нерв, приводит к повышению риска его травматизации на уровне голени даже при незначительных внешних воздействиях.