24.11.2016
Пинчук Елена Анатольевна
Заместитель главного врача по лечебной работе, кмн, врач-невролог, врач физической и реабилитационной медицины
Белкин Владимир Андреевич
Заведующий отделением ранней медицинской реабилитации, врач физической и реабилитационной медицины, врач-невролог
Липовка Надежда Сергеевна
Заведующий отделением медицинской реабилитации, врач физической и реабилитационной медицины, врач-невролог
Соболев Аркадий Игоревич
Врач физической и реабилитационной медицины, врач-невролог
Ишемический инсульт имеет несколько стадии течения. Первая стадия – это острый период ишемического инсульта, который длится до 21-го дня. На протяжении первых 3-5 дней развивается перифокальный отек головного мозга, клетки кариоплазмы и цитоплазмы сморщиваются.
Важным моментом в острый период ишемического инсульта является правильно провести диагностику. Прежде всего, необходимо отграничить любые другие заболевания нервной системы от инсульта. Далее определяют характер самого инсульта, и чем он вызван (кровоизлияние в коре головного мозга или тромб сосуда). На последнем этапе диагностики определяют локализацию очага поражения, а также патогенез инфаркта головного мозга при инсульте.
Этапы диагностики острого периода
- 1 этап. Пострадавший срочно госпитализируется. Основную информацию врач получает со слов больного, его родственников или окружающих людей. Внешние признаки нарушения мозгового кровообращения, эмоциональный фон, физическое напряжение, уровень артериального давления позволяют достаточно быстро и точно поставить диагноз. Изучается история болезни пациента на наличие других заболеваний, которые могут провоцировать развитие ишемического инсульта (аритмия, атеросклероз, ранее перенесенный инфаркт и т.д.). Однако возможность постановки неправильного диагноза существует при эпилептическом припадке больного, опухоли головного мозга, травме головы, при гипогликемическом состоянии и др.
- 2 этап. Самым важным моментом этого этапа является быстро и точно определить характер заболевания. От этого будет зависеть тактика оказания первой помощи и дальнейшего лечения. Проводится компьютерная томография головного мозга, так как только одна клиническая картина не может дать полностью достоверную информацию.
- 3 этап. После того как быстро собран анамнез, выявлена клиническая картина и проведена КТ, врач приступает к выбору тактики лечения. Также определяется подтип инсульта (лакунарный, атеротромботический или кардиоэмболический и т.д.). Правильный выбор терапии поможет не только своевременно оказать пострадавшему помощь, включая хирургическую, но и предупредить возможное повторение инфаркта в будущем.
Инсульты
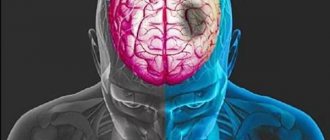
Инсульт (мозговой удар) представляет собой группу заболеваний, обусловленных острой сосудистой патологией мозга, характеризующихся внезапным исчезновением или нарушением мозговых функций, длящихся более 24 часов или приводящих к смерти. Инсульт – не единовременное событие, а процесс, развивающийся во времени и пространстве — от незначительных функциональных изменений до необратимого структурного поражения мозга — некроза.
В зависимости от механизма развития острой сосудистой патологии мозга, выделяют несколько видов инсульта:
· Наиболее часто (до 80% всех случаев) заболевание развивается вследствие острого нарушения поступления крови к определенному участка мозга (т.н. ишемический инсульт или инфаркт мозга). · Если патология мозга вызвана пропитыванием кровью участка мозга, то это геморрагический инсульт, или внутримозговая гематома (около 10% всех случаев). · Около 5% составляют субарахноидальные кровоизлияния, возникающие при разрыве сосудов мозговой оболочки. · Причина оставшихся 5% инсультов остается невыясненной.
Для диагностики инсульта первостепенную важность имеют симптомы нарушения или выпадения мозговых функций, нередко независимо от того, обнаруживаются или нет признаки инсульта при проведении компьютерной томографии.
Распространенность и медико-социальная значимость
По данным Всемирной организации здравоохранения (ВОЗ), инсульт занимает третье место, после болезней сердца и онкологических заболеваний, среди причин смерти взрослого населения планеты. Его средняя частота встречаемости в развитых странах составляет около 2500 случаев на 1 млн. населения в год, тогда как для транзиторной) ишемической атаки названный показатель составляет около 500 случаев. Особенно высок риск развития инсульта у пациентов, достигших 55 летнего возраста. С каждым последующим десятилетием вероятность развития инсульта у них возрастает почти в 2 раза. Инсульт является одной из основных причин инвалидизации взрослого населения, поскольку даже в случае своевременного оказания квалифицированной медицинской помощи у перенесшего инсульт пациента наблюдается неполное восстановление утраченных в острый период болезни функций. Так, по данным Всемирной организации здравоохранения, у более чем 62% перенесших инсульт пациентов сохраняются различной степени выраженности нарушения движений, расстройства координации, чувствительности, речи, интеллекта, памяти. Кроме того, после перенесенного ишемического инсульта сохраняется достаточно высокая вероятность его повторения, особенно в течение первого года (около10%). С каждым последующим годом жизни риск повторного инсульта возрастает на 5-8%.
Факторы риска развития ишемического и геморрагического инсульта
| Ишемический инсульт | Геморрагический инсульт |
| · пожилой (80 лет и старше) возраст · мужской пол (у пациентов 50-80 лет) · артериальная гипертензия и нередко сопутствующее ей избыточное потребление поваренной соли · сахарный диабет · транзиторная ишемическая атака · ожирение и тесно связанные с ним переедание, низкая физическая активность · ишемическая болезнь сердца (особенно в сочетании с гиперхолестеринемией · нарушение сердечного ритма (фибрилляция предсердий, синдром слабости синусового узла), независимо от причины возникновения · сердечная недостаточность, независимо от причины возникновения · сужение (врожденное или приобретенное – атеросклероз) артерий, обеспечивающих кровоснабжение мозга · локальное расширение в виде мешочка (аневризма) брюшной аорты · курение · злоупотребление алкоголем · инсульт у родственников первой линии · регулярное переохлаждение | · обусловленные различными причинами изменения естественной структуры сосудов, которые обеспечивают кровью мозг · длительное постоянное или периодическое повышение давления в сосудах мозга (артериальная гипертензия, мигрень) · изменение системы свертывания крови вследствие приема препаратов, разжижающих кровь (антикоагулянты, антиагреганты, тромболитики), заболеваний крови (гемофилия, тромбоцитопения, лейкоз) · опухоли мозга · чрезмерный прием алкоголя · прием психостимуляторов (амфетамины, кокаин и т.п.) · аутоиммунные воспалительные заболевания сосудов мозга (васкулиты) |
Причины возникновения
Около половины всех случаев ишемического инсульта обусловлено атеросклеротическим поражением сонных, позвоночных и внутримозговых артерий. Среди других причин — сужение или закупорка более мелких внутримозговых артерий (артериол), обусловленная сердечной патологией (см. факторы риска) закупорка кровяным сгустком (тромбом) или тромбоэмболия внутримозговых сосудов. Что касается геморрагического инсульта, то около половины всех случаев вызваны артериальной гипертензией. Патология стенки внутримозговых артерий, опухоли и прием лекарственных препаратов, разжижающих кровь, вызывают развитие геморрагического инсульта примерно в равной пропорции (по 10%).
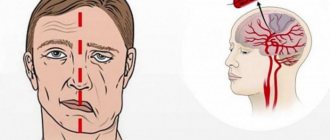
Клинические проявления острого нарушения мозгового кровообращения (ОНМК).
К ОНМК относят преходящие нарушения мозгового кровообращения (ПНМК) и инсульт. ПНМК – характеризуется внезапным возникновением очаговых (двигательных, речевых, чувствительных, координаторных, зрительных и др.) и /или общемозговых синдромов (головной боли, головокружения, тошноты, рвоты и др.), которые развиваются у больного с общим сосудистым заболеванием (артериальная гипертония, ишемическая болезнь сердца). ПНМК продолжаются несколько минут, реже – часов, но не более суток и заканчиваются полным восстановлением нарушенных функций. В случае сохранения данных очаговых неврологических симптомов более 24 часов диагностируется инсульт.
Индивидуальная профилактика инсульта
Традиционная медицина знает лишь два пути борьбы с инсультом: профилактика и симптоматическое лечение последствий болезни.
“Легче предупредить, чем лечить”- это классическое высказывание в особенности относится к инсульту.
Предупреждение инсульта (и его повторений) заключается в правильном режиме труда и отдыха, рациональном питании и урегулировании сна, нормальном психологическом климате в семье и на работе, своевременном лечении сердечно-сосудистых заболеваний: ишемической болезни сердца, гипертонической болезни.
Профилактика направлена на устранение факторов риска — активное выявление и раннее адекватное лечение больных артериальной гипертонией.
Немедикаментозные методы лечения
· Ограничение приема поваренной соли. · Снижение избыточной массы тела. · Оптимизация уровня физической активности. · Уменьшение действия хронических стрессов и вредных профессиональных факторов. · Отказ от курения. · Ограничение употребления алкоголя.
Целенаправленное медикаментозное лечение проводится под контролем врача и направлено на оптимизацию уровня артериального давления, улучшение самочувствия и работоспособности, уменьшение вероятности развития инсульта.
NSA (Национальная Ассоциация Инсульта США) разработала руководство по предотвращению инсульта, предлагаемое Вашему вниманию.
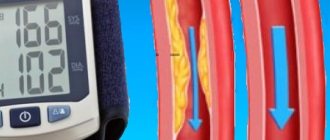
1. Знайте свое артериальное давление. Проверяйте его хотя бы раз в год. Если оно повышено — проконсультируйтесь с вашим доктором, чтобы держать его под контролем. — Высокое артериальное давление является ведущей причиной инсульта. — Если верхняя цифра (систолическое давление) постоянно выше 140 или если нижняя цифра (диастолическое давление) постоянно выше 90, проконсультируйтесь с врачом. — Если врач подтвердит, что у вас повышенное артериальное давление, он может рекомендовать изменения в диете, регулярные физические упражнения или медикаментозную терапию. — Лекарственная терапия артериальной гипертензии постоянно совершенствуется. При правильном подборе препаратов вы не будете испытывать побочных эффектов, и качество вашей жизни не пострадает.
2. Узнайте, нет ли у вас мерцательной аритмии. — Мерцательная аритмия (мерцание предсердий) — это нерегулярные сердечные сокращения, нарушающие сердечную функцию и позволяющие крови застаиваться в различных отделах сердечно-сосудистой системы. — Кровь, которая не движется по телу, может сворачиваться. — Сокращения сердца могут отделить часть тромба в общий кровоток, что может привести к нарушению мозгового кровообращения. — Врач может установить диагноз при тщательном исследовании вашего пульса. — Мерцательная аритмия может быть подтверждена электрокардиографией (ЭКГ). При наличии у вас мерцания предсердий врач может предложить прием препаратов, уменьшающих свертываемость.
3. Если вы курите, прекратите. — Курение удваивает риск инсульта. — Как только вы прекратите курить, риск инсульта у вас начнет сразу же снижаться. — Через пять лет риск развития инсульта у вас будет таким же, как у некурящих.
4. Если вы употребляете алкоголь, делайте это умеренно. — Стакан вина или пива ежедневно может уменьшить риск развития у вас инсульта (если нет других причин избегать приема алкоголя). — Избыточный прием алкоголя повышает риск развития инсульта. — Помните, что алкоголь может взаимодействовать с принимаемыми вами лекарствами, и он опасен в больших дозах.
5. Узнайте нет ли у вас повышенного уровня холестерина. — Узнайте содержание холестерина у вас. — Увеличение содержания холестерина повышает риск развития инсульта. — Снижение уровня холестерина (если он был повышен) снижает риск развития инсульта. — Снижения содержания холестерина у большинства людей удается добиться диетой, физическими упражнениями, и лишь у некоторых требуется медикаментозная терапия.
6. Если у вас диабет, строго следуйте рекомендациям вашего врача для контроля диабета. — Часто диабет может контролироваться адекватным отношением к вашему питанию. — Поработайте с вашим врачом и диетологом для создания программы питания, отвечающей вашим нуждам и вашему стилю жизни. — Доктор может предложить вам изменить стиль жизни и препараты, которые позволят вам контролировать диабет. — Наличие диабета повышает риск развития инсульта, но, контролируя состояние диабета, вы можете снизить риск развития инсульта.
7. Используйте физические упражнения для повышения вашей активности в обычной жизни. — Ежедневно занимайтесь физическими упражнениями. — Ежедневная прогулка в течение 30 минут может улучшить состояние вашего здоровья и снизить риск инсульта. — Прогуливайтесь с друзьями, это может перейти в привычку. — Если вам не нравятся прогулки, выберите другие виды физической активности, подходящие стилю вашей жизни: велосипед, плавание, гольф, танцы, теннис и прочее.
8. Рекомендуется диета с низким содержанием соли и жира — Уменьшая количество соли и жира в питании, вы снизите ваше артериальное давление, и, что более важно, снизите риск развития инсульта. — Стремитесь к сбалансированному питанию с преобладанием фруктов, овощей, круп и умеренным содержанием белков.
9. Обратитесь к врачу, если у вас есть проблемы с кровообращением. — Инсульты могут быть связаны с проблемами, связанными с сердцем, артериями и венами, или кровью, текущей по ним. Врач может осмотреть вас на наличие этих проблем. — Атеросклеротические бляшки могут нарушать кровоток по артериям, несущим кровь от сердца к мозгу. Эти артерии, расположенные на каждой стороне шеи, называются сонными и вертебральными. — В случае блокады сосудов может возникнуть инсульт. — При выраженной анемии и других заболевания крови проконсультируйтесь с врачом. Неправильное ведение этих болезней может привести к инсульту. — Проблемы кровообращения обычно лечатся медикаментозно. Если ваш врач рекомендует вам лекарственные препараты, принимайте их. — Иногда требуется оперативное вмешательство для коррекции проблем с кровообращением — таких, как тромбоэмболия артерий.
10. Если вы отметили у себя следующие признаки нарушения мозгового кровообращения, немедленно обращайтесь за медицинской помощью. — Внезапная слабость или потеря чувствительности на лице, руке или ноге, особенно, если это на одной стороне тела; — Внезапное нарушение зрения на один или оба глаза; — Трудность речи или понимания простых предложений; — Головокружение, потеря равновесия или координации, особенно при сочетании с другими симптомами, такими как нарушенная речь, двоение в глазах, онемение, или слабость; — Внезапная, необъяснимая, интенсивная головная боль.
Терапия при ишемическом инсульте в острый период
В первые три недели (время протекания острого периода) предпринимаются мероприятия общего характера:
- Поддерживается необходимый уровень кислорода;
- Артериальное давление стабилизируется;
- Под наблюдением врача находится сердечная деятельность;
- Контролируются состояние мочевого пузыря, кишечника;
- Проводится пассивная гимнастика всех конечностей пострадавшего;
- Профилактика пролежней;
- Антибактериальная терапия, включающая прием противогрибковых препаратов.
В зависимости от специфики и подтипа ишемического инсульта проводится специальная терапия.
Острый ишемический инсульт может повториться, если диагноз оказался не достоверным и не все экстренные мероприятия были проведены. Большую опасность представляет в острый период вторичное кровоизлияние в поврежденную ткань коры головного мозга. Как правило, это происходит в первые 10 дней с момента наступления инсульта. Выявить это осложнение визуально практически невозможно. Только с помощью компьютерной томографии и рентгенологического исследования находят новый очаг поражения и принимают меры. Причиной такого осложнения является отсутствие необходимого контроля над артериальным давлением, а также проведение реперфузионной терапии. Некоторые пациенты имеют серьезные противопоказания для ее проведения.
Клинический институт мозга Рейтинг: 4/5 — 2 голосов
Поделиться статьей в социальных сетях
Реабилитация после инсульта: шансы и возможности
Инсульт — сердечно-сосудистая катастрофа.
Каждый из нас может приложить усилия, чтобы минимизировать вероятность ее развития, однако полностью исключить заболевание не может никто.
Ведущий фактор риска инсульта — возраст, и повлиять на него, увы, невозможно.
Но есть и оптимистичная информация: не менее чем для 70 % больных инсульт не становится фатальным.
И вот тут-то на первый план выходит реабилитация. От чего зависит ее результат?
Три прогноза
Инсульт — болезнь, прогноз которой дать очень сложно. Большинство врачей избегает обещаний и однозначных заявлений, и они правы.
Развитие событий зависит от множества факторов, и в том числе таких, которые невозможно ни предвидеть, ни оценить. Нервная система человека пластична и может быть способна в прямом смысле к чудесам самовосстановления, в том числе и при самых масштабных поражениях. Тем не менее, по типу перенесенного инсульта все-таки можно предположить тяжесть последствий.
При ишемическом инсульте происходит закупорка сосудов головного или спинного мозга, обычно тромбом. Это приводит к кислородному голоданию участка мозга, который снабжается пораженной артерией.
Головной мозг остро реагирует на гипоксию — уже в течение нескольких минут после катастрофы клетки, лишенные кислорода, могут погибнуть. Если в краткие сроки ввести препарат, растворяющий кровяной сгусток, можно быстро восстановить кровоснабжение и обойтись «малой кровью».
Программы:
Оценка реабилитационного потенциала
Реабилитация после инсульта
Восстановление когнитивных функций
Диагностика нарушений глотания и коррекция
Восстановление, коррекция нарушений речи