Общее описание
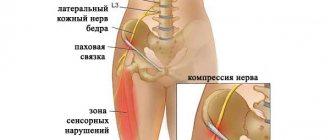
Болезнь Бернгардта-Рота (невропатия наружного кожного нерва бедра) (G57.1) — это повреждение наружного кожного нерва бедра из-за сдавления его волокон под паховой связкой в области передневерхней ости подвздошной кости, проявляющееся парестезиями, болью в области наружной поверхности бедра.
Синдром чаще наблюдается у мужчин 50–60 лет (75%).
Возможные причины заболевания: абдоминальное ожирение, использование корсета, тугого ремня, беременность.
Причины
Частой причиной развития заболевания Рота выступают анатомические особенности организма человека. Еще одной из частых причин развития болезни Рота выступает ожирение, особенно в области живота и бедер.
У мужчин эта патология может усугубляться из-за ношения тугого брючного ремня. Ремень давит на область жирового живота и, тем самым сдавливает нерв. У женщин причиной может стать постоянное ношение корсетов.
Наиболее серьезной причиной развития патологии является наличие большой опухоли или гематомы в области живота.
Существует также «временная» мералгия. Такая форма образуется у беременных женщин. Возникает она в результате натягивания паховой связки, которая сдавливает нерв.
К наиболее редким причинам можно отнести сахарный диабет, малярию, опоясывающий лишай, брюшной тиф.
Клиническая картина
Заболевание развивается постепенно. Характерно одностороннее поражение. Ощущения онемения, покалывания, жжения возникают сначала на отдельных участках бедра. Со временем становятся постоянными. Боль появляется в течение нескольких месяцев.
При объективном осмотре пациента выявляют гипестезию/аналгезию по передненаружной поверхности бедра (до 100%). В 80% случаев отмечают болезненность при пальпации и перкуссии в области ствола нерва, усиление боли при гиперэкстензии бедра, уменьшение — при сгибании в тазобедренном суставе. Болевая точка — на уровне вырезки под передней верхней подвздошной остью.
Лечение
Лечение болезни Рота зависит от степени тяжести и длительности заболевания. Лечение включает в себя комплекс мероприятий.
Консервативный метод направлен на облегчение состояния больного (обезболивание) и устранение причины сдавления нерва. Болевой синдром устраняется нестероидными противовоспалительными препаратами, такими как Кеторол, Диклофенак. При неэффективности их применения назначаются противосудорожные средства.
При ожирении рекомендуется диета, направленная на снижение веса, а также физические упражнения. Проводится также противоотечная терапия диуретиками (Фуросемид, Лазикс).
Назначаются сосудистые препараты для улучшения микроциркуляции и питания в области поражения. Для восстановления передачи нервного импульса показаны антихолинэстеразные препараты.
Хорошо зарекомендовала себя в лечении болезни Рота физиотерапия: ударно-волновая терапия, электрофорез, иглоукалывание.
При неэффективности всех вышеперечисленных методов терапии и в тяжелых случаях может быть показано хирургическое лечение. Оперативное вмешательство направлено на освобождение пострадавшего нерва и профилактику его дальнейших сдавливаний.
Лечение ударно-волновой терапией
Ударно-волновая терапия — метод лечения болезни опорно-двигательного аппарата за счет свойств звука. Этот метод физиотерапии относительно новый, но уже показывает хорошие результаты. Ударно-волновая терапия выступает как вспомогательная медикаментозному лечению, а также в послеоперационный период.
Эти ударно-звуковые волны человек услышать не может, т. к. их частота довольно низкая (16-25 Герц). Для них свойственна короткая длительность импульса и высокая амплитуда давления. Действие этого метода лечения основано на разнице между акустическим сопротивлением мягких и плотных тканей. Звуковые волны проникают без труда через кожу, жировой слой и сосуды. А вот кости, мышцы и сухожилия для них являются препятствием, за счет этого и происходит эффект, подобный массажу. В этих местах происходит:
- усиление и улучшение кровообращения;
- снижение чрезмерного тонуса мышц;
- обезболивание;
- разрушение патологических образований (наростов на костях, кальцинированных отложений и пр.).
Физиотерапевты используют различные источники звуковых волн:
- Пневматические.
- Электромагнитные.
- Электрогидравлические.
- Пьезоэлектрические.
Эффективность ударно-волновой терапии при болезни Рота:
- Уменьшается отечность ткани.
- Улучшается кровообращение в пораженном участке.
- Снижается боль.
- Улучшается самочувствие после физических упражнений.
- Снижаются неприятные ощущения в пораженной области (покалывание, жжение, онемение).
- Ускоряется реабилитация после лечения.
Улучшение часто ощущается уже после первого-второго сеанса.
Преимущества лечения ударно-волновой терапией:
- Бережное воздействие на организм.
- Небольшое количество противопоказаний.
- Высокая эффективность лечения.
- Иногда выступает в роли альтернативы хирургическому вмешательству.
- Сочетается с другими методами лечения.
- Неинвазивность процедуры и простота применения.
Курс лечения обычно составляет от 5 до 10 процедур. Интервалы между процедурами могут составлять от 3 до 5 дней. Многие пациенты возвращаются к трудовой деятельности после курса лечения в короткие сроки.
Противопоказания к данному методу физиотерапии:
- Беременность.
- Злокачественные образования.
- Системные болезни крови и тромбофлебит.
- Острые воспалительные процессы, инфекции.
- Наличие кардиостимулятора.
Лечение болезни Бернгардта-Рота
Лечение назначается только после подтверждения диагноза врачом-специалистом. Показаны витаминотерапия, анальгетики, массаж, физиолечение, лечебная физическая культура, новокаиновые и гидрокортизоновые блокады, хирургическое вмешательство в области паховой связки. Важное значение имеют такие мероприятия, как нормализация массы тела, исключение внешних сдавливающих факторов и лечение соматических заболеваний.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Вольтарен (нестероидное противовоспалительное средство). Режим дозирования: в/м в дозе 75 мг (содержимое 1 ампулы) 1 раз/сут.
- Кетопрофен (нестероидное противовоспалительное средство). Режим дозирования: в/м — 100 мг 1-2 раза в сутки; после купирования болевого синдрома назначают внутрь в суточной дозе 300 мг в 2-3 приема, поддерживающая доза 150-200 мг/сут.
- Трамадол (анальгезирующее средство). Режим дозирования: в/в, в/м, п/к в разовой дозе 50-100 мг, возможно повторное введение препарата через 4-6 ч. Максимальная суточная доза — 400 мг.
- Тиамина бромид (витамин B1). Режим дозирования: в/м, по 2 мл 6% раствора 1 раз/сут. На курс 25 инъекций.
- Цианокобаламин (витамин В12). Режим дозирования: в/м, по 200 мкг 1 раз/сут. На курс 20 инъекций.
Причины возникновения синдрома Рота-Бернгардта и методы его излечения
Болезнь Рота Бернгардта впервые была описана российским ученым Ротом и немецким Бернгардтом в конце 19 века. Другое название – парестетическая миалгия. Заболевание представляет собой сжимание латерального нерва кожного покрова бедра. Наружный нерв – является проводником импульсов внешней и задней зон бедра, имеющий окончание возле колена. Нерв может иметь анатомическую патологию. Сама болезнь вызывается аномальными особенностями строения бедра, бывает односторонней и в 20% случаев двухсторонней.
Факторы, приводящие к болезни
Факторы, влияющие на врожденное нарушения:
- Проявление заболевания в области прикрепления паховой связки к кости ввиду слабого кровообращения.
- Появление канала в случае, когда связка паха раздваивается, где защемляется нерв.
- Врожденный резкий излом нерва.
- Близко расположенный к подвздошной кости нерв и т.д.
Кроме врожденной, болезнь может быть приобретенной и проявляется с возрастом. Этому способствует:
- Давление на латеральный нерв, вызванное ношением тесной одежды или ремня;
- Беременность, так как увеличивается изгиб позвоночника вперед и натягивается паховая связка;
- Избыточная масса тела, где самые проблемные зоны – живот и бедра;
- Грыжи в паху;
- Новообразования в брюшной области;
- Патологическая жидкость в брюшной полости;
- Гематомы в забрюшинной области;
- Отеки и увеличение размеров тканей, связанные с операционными манипуляциями или процессом воспаления;
- Диабет, нехватка микроэлементов, брюшной тиф и прочие заболевания в острой и хронической формах;
- Искривлениепозвоночника
.
Признаки заболевания Рота Бернгардта
Признаки болезни становятся очевидными с первых мгновения сжатия наружного нерва. Больные жалуются на:
- Жжение;
- Онемение;
- Снижение чувствительности;
- Холод;
- Появление язв;
- Острые болезненные ощущения;
- Воспаление кожи;
- Перемежающую хромоту, которая появляется при физической активности и исчезает, когда человек неподвижен.
Способы определить болезнь
Определить болезнь несложно, но нужно найти её первопричину, от чего будет зависеть лечение. Сперва собираются данные о самочувствии пациента и его жалобы, затем проводят осмотр визуальный и с пальпацией. Для того чтобы поставить точный диагноз, используют методики:
- Электоронейромиография применяется, чтобы оценить активность мышц в ответ на раздражитель.
- УЗИ помогает определить область, где нерв порвался, и прочие нарушения.
- МРТ назначают для получения трехмерного изображения участка в любой проекции. Чаще всего проводят, когда есть подозрения в наличии новообразований и внутренних гематом.
- КТ также дает достоверную информацию, но с применением рентгеновских лучей.
- Рентгенографию позвоночника.
- Аутоиммунный и биохимический анализы крови.
Если, устранив очевидную причину заболевания, пациент продолжает жаловаться на недомогание, назначают дополнительные обследования.
Как проводят лечение болезни Рота-Бернгардта
Чтобы вылечить заболевание, применяют комплекс лечебных и профилактических мер, направленных на улучшение самочувствия и ликвидации давления на нерв.
Медикаменты назначают для:
- Снятия воспаления. Для этого применяют нестероидные противовоспалительные препараты вроде Диклофенака, Индометацина и т.д.
- Обезболивания в виде мазей, таблеток или инъекций.
- Улучшения кровообращения.
- Получения нужных элементов. С этой целью прописывают витаминные комплексы, особенно содержащие В12 и В1 и минералы Mg, Ka,Cal, необходимые сердцу.
- Расширения сосудов, используя Никотиновую кислоту, Трентал и т.д.
- При выраженных острых болях рекомендуют гормональные препараты, типа Преднизолона, Дексамитозона и т.д.
Физиотерапевтическое лечение назначают в виде:
- Сероводородных ванн;
- Обертываний;
- Лечения грязями;
- Водного массажа;
- Магнитно-лазерных процедур;
- УВЧ;
- Иглоукалывания.
Проводимые меры тормозят воспалительный процесс, обезболивают, улучшают приток крови к тканям и клеткам.
Положительно влияют на восстановление гимнастические упражнения. Наиболее продуктивен блок, проводимый ежедневно от 15 минут, включающий следующие упражнения:
- Больной сидит, его ноги согнуты. Скользящими движениями по половому покрытию нужно распрямлять нижние конечности. Выполнять по пять раз в два подхода.
- Позиция больного – он лежит на животе. Кисти складывает на поясничной области. Плечи вместе с головой приподнимает, отрывая от пола в медленном темпе по три раза. Выполнять дважды.
- Пациент стоит с руками, расположенными на поясе. Разводит ноги в медленном темпе, скользя и оставляя стопы на полу. Выполняет по четыре раза, делая 15-ти секундную паузу между подходами.
- Больной лежит на животе и выполняет движения руками шесть раз как при технике брассом.
- Пациент лежит на боку, противоположном от больного. На согнутой в локте руке располагается голова. Прямую ногу поднимает до безболезненного максимума около восьми раз.
Во время проведения лечения больному советуют:
- Воздержаться от неудобной одежды, заменив её на модели свободного кроя, отказ от ремней.
- Принимать пищу, богатую микроэлементами и витаминами, придерживаться правильного режима сна.
- Следить за весом, если он превышает норму, скорректировать питание и увеличить физическую нагрузку.
При опухолях и масштабных гематомах показаны операции по их удалению, где положительный исход предопределяет вовремя совершенную хирургическую манипуляцию. Чтобы добраться до нерва, на коже совершают неглубокий надрез под местной анестезией. Если затягивать с операцией, разрастающееся омертвение нервных клеток помешает восстановлению.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0 | 0 | 0 | 0 | 0 | 3 | 6 | 0 | 0 | 0 | 0 | 0 | 1 | 2.8 |
Из-за чего может развиться невропатия верхних конечностей
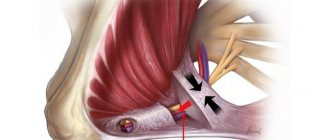
Основная причина невропатии верхних конечностей – передавливание нерва. Это может происходить как в местах, где нерв лежит неглубоко под кожей либо проходит сквозь узкий костный канал (например, локтевой), в отдельных случаях нерв может быть передавлен и «в глубине» руки. Основными причинами передавливания нерва являются:
- Неудобная поза, при которой рука длительно находится в вывернутом состоянии (во время сна, в состоянии опьянения или под наркозом)
- Травмы конечностей: как непосредственная травма нерва (ушиб, надрыв, разрыв), так и травмирование костной или мышечной ткани, при котором нерв сдавливается обломками кости или отёком, гематомой
- Последствия травм или операции: 1) нерв может быть вовлечён в формирующуюся рубцовую ткань и зажат в ней; 2) недостаток кровообращения и, как следствие, ухудшение мышечного питания; 3) сдавливающий отёк
- Деформация суставов в связи с профессиональной деятельностью (спортсмены, музыканты, повара, стоматологи, работа с вибрирующими инструментами)
- Шейный остеохондроз
- Частое переохлаждение
- Любые отёки и воспалительные процессы в мышцах, вызванные инфекцией (грипп, герпес, туберкулёз, дифтерия, малярия, ВИЧ) или эндокринными заболеваниями (сахарный диабет)
- Механическое сдавливание нерва опухолью (при онкологии и доброкачественных опухолевых заболеваниях)
- Недостаток витаминов (обычно витамина В) или минералов в организме
Симптомы невропатии верхних конечностей
Нерв – это канал, по которому от органа в головной мозг поступает информация о положении его (органа/конечности) в пространстве, температуре, давлении и т.д., а от ГМ поступают команды действия органу/конечности. В случае повреждения нерва эта связь нарушается или обрывается, т.е. мозг «не знает» о существовании конечности, или неправильно трактует (частично не дошедшую до него) информацию, либо сигнал от мозга не доходит до конечности. Поэтому при невропатии верхних конечностей наиболее распространёнными симптомами являются:
- слабость мышц рук, трудности при движении, тяжело поднимать руки вверх (особенно через стороны)
- из-за этого развивается нарушение координации движений
- изменения в чувствительности рук: снижение температурной чувствительности, ощущение «мурашек» (парестезии)
- атрофия мышц верхних конечностей
- спастический синдром: непроизвольные сокращения мышц, судороги и спазмы
- отёчность конечностей
Причины и разновидности невропатии
В 30% случаев невропатия считается идиопатической (то есть, возникшей по неизвестным причинам).
В остальном причины недуга можно разделить на внутренние и внешние.
Причины, связанные с различными внутренними патологиями:
- эндокринные заболевания, из них на долю сахарного диабета приходится около трети всех невропатий;
- авитаминоз, в особенности дефицит витаминов группы В;
- аутоиммунные заболевания;
- рассеянный склероз;
- ревматоидный артрит и др.
К внешним факторам, провоцирующим развитие невропатии, относят:
- алкоголизм (частое следствие — невропатия нижних конечностей);
- травмы;
- интоксикации;
- инфекции.
Нередко причиной поражения нервов является наследственный фактор. В таких случаях недуг может развиваться автономно, без какого-либо дополнительного пагубного воздействия.
Невропатия — очень серьезный недуг, который нуждается в квалифицированном диагностировании и адекватном лечении. Если вас беспокоят любые из ниже перечисленных симптомов, незамедлительно обратитесь к врачу-неврологу!
В зависимости от локализации заболевания, различают невропатии верхних, нижних конечностей и черепно-мозговых нервов, например:
Невропатия лицевого нерва
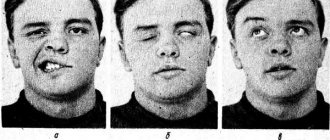
Может развиться вследствие перенесенной черепно-мозговой травмы, вирусной инфекции, переохлаждения, неудачного стоматологического вмешательства, депрессии, беременности и родов, а также из-за новообразования. Признаками заболевания являются: ослабление мышц со стороны пораженного нерва, слюно- и слезотечение, невозможность полностью сомкнуть веки.
Невропатия тройничного нерва
Вызванное различными причинами (челюстно-лицевые операции, зубной протез, сложные роды, наследственность) поражение нервных окончаний десен, верхней и нижней губы, подбородка. Больные жалуются на сильные лицевые боли со стороны пораженного нерва, отдающие в верхнюю, нижнюю челюсти, не снимаемые анальгетиками. Также отмечаются истечение из одной ноздри, слезотечение и покраснение глаза.
Невропатия лучевого нерва
Нередко возникает на фоне так называемого «сонного паралича», т. е. сдавливания нерва из-за неправильного положения кисти руки. Встречается у людей, употребляющих наркотики или спиртное. А также прогрессирует при переломах кисти, бурсите или артрите. Проявляется нарушением тыльного сгибания кисти (кисть висит), онемением большого и указательного пальцев, боли может возникнуть по наружной поверхности предплечья.
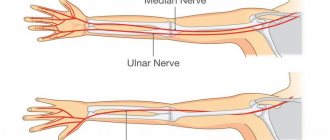
Невропатия срединного нерва
Поражение данной области верхней конечности может возникнуть при растяжении, переломе, сахарном диабете, ревматизме, подагре, новообразовании, а также в случае передавливания нерва. Проявляется сильными болями (а также онемением и жжением) в предплечье, плече, кисти, большом, указательном и среднем пальцах.
Невропатия локтевого нерва
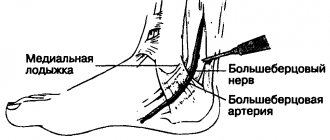
Причиной этого недуга может быть травматическое (растяжение, надрыв и разрыв) или иное поражение локтевого нерва (к примеру, вызванное бурситом, артритом). Проявляется онемением первого и половины четвертого пальцев, уменьшением кисти в объеме, снижением объема движения.
Невропатия седалищного нерва
Обычно становится следствием серьезного увечья или заболевания (ножевое или огнестрельное ранение, перелом бедра или костей таза, межпозвонковая грыжа, онкология). Проявляется болями по задней поверхности бедра, голени, ягодицы со стороны поражения нерва.
Невропатия нижних конечностей
Может развиться из-за чрезмерных физических перегрузок, опухолей в области таза, переохлаждения организма, а также вследствие употребления некоторых препаратов. Симптомы — невозможность наклона вперед, боль в задней поверхности бедра, онемение голени.
Невропатия малоберцового нерва
Возникает на почве ушибов, вывихов и других травм, а также из-за искривления позвоночника, туннельного синдрома, ношения узкой неудобной обуви. Проявления: невозможность тыльного сгибания стопы, петушиная походка (больной не может согнуть стопу «на себя»).
1 Массаж
2 Массаж
3 Иглоукалывание