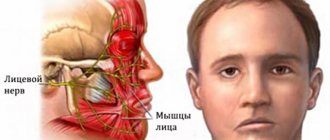
Невропатия лицевого нерва является наиболее острой формой мононевропатии и это заболевание нервной системы, при котором вследствие воздействия некоторых факторов происходит повреждение седьмого черепного нерва. Этот нерв контролирует движения мышц лица и любое повреждение нерва приводит к потере движений мышц лица на стороне поражения. Повреждение нерва также может повлиять на слух и чувство вкуса, так как этот нерв участвует также в работе органов чувств. Эффективность лечения зависит от тяжести и причины заболевания.
Причины
Причин много, зачастую невозможно четко дифференцировать конкретный фактор, именно тогда речь идет об идиопатическом параличе Белла. Часто причиной является инфекционно-аллергическое поражение. Оно развивается на вторую-третью неделю после перенесенной острой вирусной инфекции. Также дополнительной причиной может являться переохлаждение. Часто неврит развивается при травматических поражениях, иногда – при пластических операциях, операциях на слюнных железах, операциях по поводу гайморита. В данном случае есть четкая связь с травмой; лечение, как правило, не дает хороших результатов.
Почему возникает поражение нерва?
Первичное проявление болезни, как правило, связано с недавно подхваченной вирусной инфекцией или перенесенной простудой. Рецидивирующее течение заболевания обуславливается различными факторами, такими как:
- рассеянный склероз;
- травмы различного генеза;
- аневризма сосудов мозга;
- опухолевые процессы;
- эпидемический паротит;
- сахарный диабет;
- острый отит;
- синдром Ханта (поражение нервных волокон герпесвирусом);
- ишемия, или локальное нарушение кровоснабжения;
- перенесенный стресс;
- беременность.
Причиной патологического процесса также может стать редкое неврологическое расстройство – синдром Мелькерсона – Розенталя, которое предположительно передается по наследству.
Симптомы
Симптомы достаточно многочисленны. В зависимости от степени поражения, локализации основного очага поражения, фазы заболевания:
- Слабость мимической и жевательной мускулатуры с одной стороны, проявляющееся в асимметрии лица, обвисании щеки.
- Подтекание пищи изо рта.
- Лагофтальм – невозможность полностью закрыть глаз, остается небольшая полоска белка.
- Нарушение чувствительности языка.
- Слезотечение или, наоборот, сухость глаза.
- Онемение щеки, мягкого неба и языка.
- Нарушение чувствительности кожи лица.
- Боли в околоушной области, особенно часты при инфекционно-аллергическом поражении.
Длительно нелеченный неврит может приводить к стойким патологическим проявлениям. Клиника в данном случае будет следующей:
- Стойкий парез лицевой мускулатуры.
- Нарушения чувствительности лица.
- Патологические подергивания – синкинезии – в щеке, брови и т.п. Нередко сопровождаются выраженными неприятными или даже болезненными ощущениями.
Какие возможны осложнения?
Последствием перенесенной невропатии лицевого нерва может стать контрактура, или сведение мимических мышц, что связано с их неполным восстановлением. Пациент жалуется на спазмы и непроизвольные подергивания на пораженной стороне, асимметрия лица остается значительно выраженной. На неблагоприятный прогноз указывают следующие факторы:
- продолжительность заболевания более 3-х недель;
- возраст от 60 лет;
- заболевание сахарным диабетом;
- полный паралич мимических мышц;
- выявление выраженной дегенерации лицевого нерва.
Прогноз считается благоприятным для большинства пациентов, примерно в 75% случаев наступает полное выздоровление.
Диагностика
Диагностика обычно не представляет для неврологов сложности. Диагноз устанавливается на данных анамнеза, неврологических проявлениях. При застарелом процессе имеет смысл провести ЭНМГ лицевого нерва, при которой выявляется снижение возбудимости нервных волокон, уменьшение скорости проведения импульса.
Информация о заболевании
Лицевой нерв отвечает за обеспечение движений мимических мышц лица, работу слезной железы, мышцы, напрягающей барабанную перепонку, а также иннервирует передние две трети языка. Он выходит из черепа в узком канале, расположенном в толще височной кости. Малейший отек в этой области приводит к сдавлению волокон и развитию соответствующей симптоматики.
Патология чаще возникает у людей среднего возраста, которые часто пренебрегают мерами профилактики из-за высокого темпа жизни. Пик заболеваемости приходится на холодное время года, поскольку низкие температуры являются одним из провоцирующих факторов.
Записаться на прием
Лечение
Лечение неврита лицевого нерва, особенно при остро развившихся проявлениях следует начинать незамедлительно. Терапия включает в себя медикаментозное лечение, методики физиотерапии, ЛФК, тейпинг терапию (лейкопластырное вытяжение).
- Медикаментозное лечение обязательно включает в себя назначение нейропротективных препаратов (прежде всего, витамины группы В), сосудистую терапию (трентал, как препарат выбора), антиоксидантное лечение (может использоваться мексидол, витамин Е), гормональное лечение. Преднизолон при неврите лицевого нерва назначается в случае инфекционно-аллергического характера поражения и лишь в случае раннего обращения пациента (на первые-четвертые сутки после начала заболевания). Назначение гормона идет по убывающей схеме. Стандартно в первый день назначается 50-70 мг (10-14 таблеток, в два или три приема), первые три дня доза накапливается, потом идет постепенное (в день на 5 мг) снижение дозировки вплоть до полной её отмены.
- Из физиопроцедур используются различные методики. Часто используется электрофорез с прозерином, магнитные поля. Назначение процедур происходит лишь после консультации с физиотерапевтом, выявления противопоказаний и наилучшего метода лечения. В восстановительной фазе, а также при отдаленных последствиях можно назначить массаж. Массаж лица делается очень осторожно, по активирующей методике с пораженной стороны. Массаж является отличной процедурой для предотвращения развития синкинезий.
- Комплекс ЛФК состоит из упражнений, позволяющих провести раннюю активизацию мускулатуры. При проведении упражнений здоровая сторона, как правило, придерживается рукой. Это необходимо для того, чтобы не усугублялось дальнейшее перераспределение тонуса в пользу здоровых мышц.
- Тейпинг терапия представляет лейкопластырное натяжения слабых мышц пораженной терапии. Иногда именно во время проведения тейпинг терапии целесообразно заниматься упражнениями ЛФК. В зависимости от количества пораженных мышц накладывается разное число лейкопластырных наклеек. Время проведения одной процедуры 1-2 часа.
Клиническая картина
Симптомы настолько характерны, что в типичном случае диагноз не представляет трудностей. Болезнь начинается остро, чаще всего с боли за ухом. Постепенно боль распространяется по лицу и на затылок. На стороне поражения из глаза начинают течь слезы, но иногда появляется сухость. Некоторые пациенты замечают, что обыденные звуки стали крайне неприятными. В течение 1-2-х суток явления нарастают, присоединяется парез (слабость) или паралич мимической мускулатуры.
Проявления поражения такие:
- на пораженной стороне лица сглажены все кожные складки, особенно это видно по носогубной;
- при произнесении согласных букв или в момент выдоха видно вздутие щеки (симптом «паруса»);
- при попытке закрыть глаза веко на больной стороне не смыкается, а само глазное яблоко поворачивается наружу и вверх – этот характерный симптом называется «заячий глаз» или лагофтальм;
- во время еды твердая пища находится между десной и щекой, а жидкость вытекает из угла рта.
Межреберная невралгия
Межреберная невралгия — это сдавливание или раздражение межрёберных нервов. Болезнь ещё называют торакалгией.
Межрёберная невралгия вызывает сильные боли в грудной клетке. Чаще всего она встречается у людей среднего и пожилого возраста.
Как возникает межрёберная невралгия
В скелете человека 12 пар рёбер. В каждом межреберье находится нерв. Из-за места расположения они называются межреберными нервами. При их раздражении или защемлении возникает невралгия грудного отдела.
Чаще всего болезнь появляется после острого мышечного спазма. Он возникает, когда человек неудачно повернулся, спал в неудобной позе, долго находился на сквозняке или в одинаковом положении, физически перенапрягся.
Причины межрёберной невралгии
Болезнь вызывают следующие причины:
- Остеохондроз, межпозвоночная грыжа в грудном отделе;
- Искривление позвоночника
- Болезни нервной системы: рассеянный склероз, полирадикулоневрит
- Инфекции: грипп, туберкулёз, герпес
- Сердечно-сосудистые заболевания: гипертония, атеросклероз, анемия
- Воспаление в суставах и связках, отложение солей в позвоночнике
- Сахарный диабет
- Компрессионный перелом позвонка в результате травм, при метастазах, остеопорозе
- Заболевания лёгких
Симптомы межрёберной невралгии
- Сильная жгучая боль во всей грудной клетке или в одной стороне
- Болезненные ощущения усиливаются при движении, кашле, перемене положения тела, глубоком вдохе
- Боли могут отдавать в сердце, лопатку, шею, руку, поясницу
- Приступы невралгии могут сопровождаться потоотделением, покраснением кожи или подёргиванием мышц
- Нарушение чувствительности, «мурашки», онемение кожи над поражённым нервом
- Жжение, покалывание в области поражения
Признаки болезни у женщин чаще появляются в области сердца. У мужчин боль локализуется на нижних рёбрах с левой стороны.
Лечение
Медикаментозное лечение
Первым шагом является купирование боли.
Это делается с помощью нестероидных противовоспалительных препаратов, миорелаксантов, стероидных противовоспалительных препаратов в виде лечебно-медикаментозных блокад.
Физиотерапевтическое лечение
Магнитотерапия, лазеротерапия применяются в ЦВМ «ЭЛИГОМЕД» для снятия воспалительного процесса, купирования болевого синдрома.
Иглорефлексотерапия
Эффективный метод купирования боли, расслабления мышц.
В ЦВМ «ЭЛИГОМЕД» используются собственные методики рефлексотерапии, разработанные и запатентованные, которые доказывают свою эффективность уже на протяжении 20 лет.
Невропатия лицевого нерва: современные подходы к диагностике и лечению
Невропатия лицевого нерва является сегодня чрезвычайно актуальной патологией периферической нервной системы. Число страдающих данным заболеванием постоянно растет. Частота невропатий лицевого нерва составляет, например, в европейских странах 20 случаев, в Японии 30 случаев на 100 тыс. населения. По данным ВОЗ, наиболее распространенным видом является мононевропатия лицевого нерва, которая занимает 2-е место по частоте среди заболеваний периферической нервной системы. Заболеваемость колеблется в пределах от 8 до 240 случаев на 100 тыс. населения в разных странах мира [1, 2]. Сравнительно высокая частота поражения именно лицевого нерва обусловлена его топографо-анатомическими особенностями [1, 3]. Лицевой нерв объединяет два нерва: собственно лицевой, образованный двигательными нервными волокнами, и промежуточный нерв, представляющий собой чувствительные вкусовые и вегетативные (парасимпатические) нервные волокна. В фаллопиевом канале височной кости от лицевого нерва отходят три ветви: большой каменистый нерв, барабанная струна, стременной нерв. После выхода из шилососцевидного отверстия от лицевого нерва отходят множество двигательных ветвей к мимической мускулатуре. Промежуточный нерв содержит афферентные волокна (вкусовой чувствительности), идущие к его чувствительному ядру, и эфферентные (секреторные, парасимпатические), исходящие из его вегетативного ядра [4, 5]. По И.Я. Сендульскому, различают лабиринтный (внутрискалистый), барабанный (внутрибарабанный), барабанно-сосцевидный (промежуточный) и сосцевидный отделы костного канала лицевого нерва. Лабиринтный отдел длиной 3 мм проходит от внутреннего слухового отверстия до коленчатого канала лицевого нерва. Начинается в медиальной части верхней ямки дна внутреннего слухового прохода, далее идет под передневерхней поверхностью пирамиды. Здесь канал проходит между местом перехода основного завитка улитки во второй и ампулой верхнего полукружного канала. Эта часть канала имеет горизонтальное направление, перпендикулярное к оси пирамиды. Внутрискалистая часть канала находится вблизи лабиринта, что и обусловливает опасность повреждения нерва при лабиринтных патологиях. Барабанный отдел занимает промежуток от колена канала лицевого нерва до пирамидального выступа. Длина его 8–11 мм. Он проходит не параллельно оси пирамиды, а идет спереди и сверху – назад и вниз. Начало его прикрыто ложкообразным отростком. Основная часть этого отдела проходит между возвышением наружного полукружного канала и овальным окном. В этом месте горизонтальная часть канала лицевого нерва переходит под углом (второе колено) в нисходящую часть (по Шварце). Переходя с лабиринтной стенки барабанной полости на заднюю ее стенку, канал лицевого нерва образует нижнемедиальную сторону адитуса (порог). Травма лицевого нерва при радикальной операции уха, во время удаления грануляций барабанной полости, происходит обычно в этом месте. Барабанно-сосцевидный отдел – часть канала лицевого нерва, находящаяся в задней стенке барабанной полости в пределах пирамидального возвышения. Эта часть канала тесно связана как с барабанной полостью, так и с сосцевидным отростком. На задней стенке канал прикрыт пирамидальным возвышением. Сосцевидный отдел канала лицевого нерва занимает промежуток от пирамидального выступа до шилососцевидного отверстия. Длина его около 12,0–13,5 мм. Этот отдел соответствует нисходящей части канала лицевого нерва по Шварце. Существует 3 типа прохождения канала: 1-й тип – обычное вертикальное, 2-й тип – пологое, 3-й – среднее косое. Чем круче вниз спускается канал лицевого нерва, тем глубже он лежит в кости, и наоборот. Канал лицевого нерва может отстоять от задней стенки костного наружного слухового прохода на расстоянии 1–10 мм. Но все же в значительно большей части случаев направление канала отвесное и расстояние от него до задней стенки наружного слухового прохода, как правило, не превышает 2–4 мм. Дистальный отдел сосцевидной части канала лицевого нерва подвергается опасности травмы при резекции верхушки сосцевидного отростка и операции на луковице яремной вены [4, 6]. Аномалии положения канала лицевого нерва встречаются редко, но имеют очень важное хирургическое значение. Kettel на материале 125 операций на лицевом нерве описано три варианта отклонений лицевого нерва от нормального расположения. Кровоснабжение лицевого нерва осуществляется проходящей в фаллопиевом канале шилососцевидной артерией. Нарушение кровообращения играет большую роль в патологии нерва [6]. Существует множество причин поражения лицевого нерва. Первое место среди них занимает воспалительный фактор: неврит, отогенное поражение. Второе место занимают ятрогенные причины, что обусловлено, с одной стороны, сложностью топографической анатомии лицевого нерва, с другой – необходимостью частых вмешательств, особенностью роста новообразований уха и основания черепа. Частота повреждений лицевого нерва при отологических операциях колеблется от 0,2 до 10%. В некоторых случаях функция его после операции стойко нарушается, несмотря на сохранение анатомической целостности. Наличие до операции пареза мимических мышц, а также размеры опухоли более 3 см являются плохими прогностическими признаками относительно сохранения функции лицевого нерва. Применение микрохирургической техники при удалении опухолей мостомозжечкового угла в настоящее время позволяет у большинства пациентов сохранить анатомическую целостность лицевого нерва, однако функция его сохраняется или восстанавливается только не более чем у 50% пациентов. Лицевой нерв часто повреждается также при хирургических вмешательствах на шее, челюстно-лицевых операциях и при операциях на околоушной слюнной железе, поскольку он располагается в толще ее ткани, где образует так называемое околоушное сплетение [7]. Посттравматические повреждения лицевого нерва занимают 3-е место. Повреждение лицевого нерва происходит примерно у 15% пациентов с черепно-мозговой травмой и переломом основания черепа. Травматические повреждения лицевого нерва составляют 5–7% всех его поражений. Поперечные переломы пирамиды височной кости осложняются повреждением лицевого нерва в 30–50% случаев, продольные – в 10–25%, однако 70–90% парезов лицевого нерва восстанавливаются самостоя-тельно. Лицевой нерв может также повреждаться при ранениях и закрытых травмах лица и шеи. Частота повреждений челюстно-лицевой области среди травм головы составляет 16,5%. Учитывая высокий уровень общего травматизма и тенденцию к его росту, проблема травматических повреждений лицевого нерва является, несомненно, актуальной и социально значимой [8]. Из всех поражений лицевого нерва 6,5% имеют в своей основе единичные причины, среди них – редкие инфекционные заболевания, заболевания ЦНС, метастатические поражения [6, 8]. Следует отметить, что существует несколько анатомических предпосылок к столь частому повреждению именно лицевого нерва: филогенетически нерв является одним из наиболее молодых черепно-мозговых нервов, имеет продолжительный и извитой ход в узком костном канале, особенностью кровоснабжения нерва является то, что магистральные сосуды в условиях узкого костного ложа ведут себя подобно конечным [2, 7]. Итак, этиологически можно выделить следующие виды поражений лицевого нерва: – идиопатическая невропатия, или паралич Белла (наиболее часто встречающаяся форма – до 75% случаев), когда точные этиологические причины установить не удается. Для этой формы характерны сезонность, развитие заболевания после охлаждения и при обычных простудных заболеваниях; – отогенные невриты (до 15% случаев), при которых ствол лицевого нерва чаще повреждается при операциях на среднем ухе (общеполостные операции, операции на сосцевидном отростке по поводу гнойных мастоидитов); – инфекционные невриты, встречающиеся гораздо реже: при Herpes zoster (синдром Ханта), полиомиелите, гриппе, паротите и др. Учитывая большое число поражений лицевого нерва отогенного генеза, данную проблему следует считать актуальной не только для неврологов, но и для отоларингологов. Знание особенностей анатомии, топографии и кровоснабжения лицевого нерва помогает в правильной топической диагностике и в назначении правильного и своевременного лечения, что способствует снижению числа осложнений. Для оценки степени повреждения лицевого нерва используется шкала Хауса – Браакмана (табл. 1).
Паралич мимических мышц приводит не только к косметическим изъянам и тягостным переживаниям пациента, но и к нарушению функций глотания и жевания, а также к фонации. Нейропаралитический кератит, причиной которого у пациентов с поражением лицевого нерва служат лагофтальм и нарушение слезоотделения, приводит к рубцеванию роговицы, снижению и потере зрения. Таким образом, поражение лицевого нерва значительно снижает качество жизни пациентов. Топическая диагностика поражений нерва на разных уровнях основывается на выявлении периферического паралича и других симптомов. При поражении ядра лицевого нерва периферический паралич мимических мышц на стороне очага может сочетаться со спастическим гемипарезом на противоположной стороне. Если патологический очаг распространяется на внутреннее колено лицевого нерва, то нарушается и функция ядра отводящего нерва. При этом развивается альтернирующий синдром Фовилля: на стороне очага – периферический паралич мимических мышц и наружной прямой мышцы глаза, а на противоположной – спастическая гемиплегия. При поражении корешка лицевого нерва в мостомозжечковом треугольнике к параличу мимических мышц присоединяются симптомы нарушений функций тройничного, отводящего и преддверно-улиткового нервов. При поражении лицевого нерва во внутреннем слуховом проходе паралич мимических мышц сочетается с нарушением вкуса на передних двух третях языка, сухостью глаза и глухотой на это ухо. Поражение лицевого нерва в костном канале до отхождения большого каменистого нерва проявляется прозоплегией, нарушением вкуса на передних двух третях языка, сухостью глаза и гиперакузией. Поражение лицевого нерва в лицевом канале над уровнем отхождения стременной мышцы сопровождается слезотечением, гиперакузией и нарушением вкуса. При поражении лицевого нерва на уровне выхода через шилососцевидное отверстие клиническая картина складывается только из паралича мимических мышц и слезотечения. В некоторых случаях патологический процесс распространяется не только на лицевой нерв, но и на ветви тройничного нерва. В таких случаях периферический паралич мимических мышц сопровождается мучительными болями в боковой области лица. При поражении корково-ядерных волокон с одной стороны развивается паралич только нижней мимический мускулатуры на противоположной стороне [3, 7]. При лечении повреждений лицевого нерва целесообразно рассматривать как хирургические, так и консервативные подходы. При лечении стойких нарушений функции лицевого нерва наиболее эффективны хирургические методы [1, 7]. Хирургические пособия при невропатиях лицевого нерва можно разделить на две группы: вмешательства на лицевом нерве с целью восстановления его проводимости и произвольной двигательной функции мимических мышц, пластические операции (статические и динамические) на коже, мышцах и сухожилиях лица с целью уменьшения косметического дефекта и замещения функции парализованных мышц [1, 9]. Лицевой нерв – первый нерв, на котором была выполнена нейропластика, заключающаяся в сшивании периферического отрезка лицевого нерва с центральным отрезком другого, специально пересеченного двигательного нерва. Впервые реиннервация лицевого нерва добавочным нервом выполнена Drobnik в 1879 г., подъязычным нервом – Korte в 1902 г. Вскоре эти операции стали применяться чаще. В качестве нервов-доноров для реиннервации лицевого нерва, помимо добавочного и подъязычного нервов, использовались языкоглоточный нерв, диафрагмальный нерв, нисходящая ветвь подъязычного нерва; 2-й и 3–й шейные нервы, мышечная ветвь добавочного нерва, идущего к грудино-ключично-сосцевидной мышце. К настоящему времени накоплен значительный опыт операций экстракраниальной реиннервации лицевого нерва. Реиннервация лицевого нерва добавочным нервом.
Главный эффект операции состоит в предупреждении атрофии мышц и в восстановлении их тонуса. Реиннервация лицевого нерва подъязычным нервом – наиболее часто используемая методика экстракраниальной реиннервации лицевого нерва. Многие авторы, отдавая предпочтение данной методике, подчеркивают, что существуют функциональные взаимоотношения двигательных зон лица и языка в центральной нервной системе [1, 6, 9].
Перекрестная аутопластика лицевого нерва
(cross-face anastomose, cross-face nerve grafting)
впервые описана в работах L. Scaramella (1971), J.W. Smith (1971), H. Andrel (1972). Суть операции заключается в реиннервации пораженного лицевого нерва или его ветвей отдельными ветвями здорового лицевого нерва через аутотрансплантаты, что дает возможность создать связи между корреспондирущими ветвями лицевых нервов. Обычно используют 3 аутотрансплантата (для мышц глаза, щеки и окружности рта). Операция может выполняться в 1 или 2 этапа, как можно в более ранние сроки, при этом для положительного исхода большое значение имеет хирургическая техника. Для улучшения результатов применяются также пластические операции на лице, которые можно разделить на статические и динамические. Цель статических операций – уменьшить асимметрию лица, для этого выполняются тарзорафия для уменьшения лагофтальма, подтягивание кожи лица [1, 9]. Были предложены методы разнонаправленных подвесок для устранения нависания брови, лагофтальма и опущения щеки и угла рта. Для этого используются фасциальные ленты, выкроенные из широкой фасции бедра. Описаны даже случаи имплантации металлической пружины в верхнее веко. Однако, как отмечают сами авторы, в таких случаях возможна реакция отторжения. При отсутствии хорошей фиксации пружина может быть вытолкнута, вплоть до перфорации кожи. Подобное осложнение возникает и при имплантации в веки магнитов (реакция отторжения в 15% случаев) [1, 6]. Цель динамических операций
– заместить функцию парализованных мышц. В 1971 г. впервые произведена пересадка свободного мышечно-сухожильного аутотрансплантата. Пересадку свободных мышечно-сухожильных аутотрансплантатов предпринимали многие хирурги. Авторы отмечают, что пересаженные мышцы часто подвергаются рубцовому перерождению. С развитием микрохирургической техники более широко стали использовать пересадку мышц с микрососудистым и нервным анастомозом и перемещением мышечных лоскутов из височной или подкожной мышц шеи [6, 7]. Противопоказаниями к пластической операции являются наличие гнойных воспалительных очагов на коже головы, шеи, в ухе, в миндалинах и придаточных полостях носа; воспалительные процессы околоушной и подчелюстных желез, лимфатических узлов и области шеи, сосцевидного отростка. Не следует производить пластику при появлении начальных признаков восстановления функции лицевого нерва [7]. Помимо хирургических методов лечения, большое значение имеет консервативная терапия, включающая лекарственную терапию, физиотерапевтические методы. Занятия лечебной физкультурой при хирургическом лечении повреждений лицевого нерва можно распределить на 3 периода: предоперационный, ранний послеоперационный, поздний послеоперационный [10]. В предоперационном периоде основной задачей является активное предупреждение асимметрии здоровой и больной стороны лица. Создавшаяся в первые же сутки после основной операции резкая асимметрия лица требует немедленной и строго направленной коррекции. Подобная коррекция достигается двумя методическими приемами: придается нужное положение с помощью лейкопластырного натяжения и специальной гимнастики для мышц здоровой половины лица.
Лечение натяжением.
Лейкопластырное натяжение осуществляется следующим образом: лейкопластырь накладывается на активные точки здоровой стороны лица – область квадратной мышцы верхней губы, круговой мышцы рта (со здоровой стороны) – и с достаточно сильным натяжением, направленным в сторону больной стороны, прикрепляется к специальному шлему-маске или к боковым лямкам послеоперационной повязки. Натяжение оставляют на период от 2-х до 6 ч в сутки с постепенным увеличением времени изо дня в день. Особенно необходима такая повязка во время активных мимических действий – во время еды, разговора, в эмоциональных ситуациях, т. к. ослабление асимметрической тяги мышц здоровой стороны лица улучшает общее функциональное состояние парализованных мышц, что играет огромную роль в послеоперационном периоде, особенно после прорастания подшитого нерва. Отдельно рассматривается лечение натяжением в области круговой мышцы глаза с пораженной стороны. В этом случае накладывается лейкопластырь по типу «гусиной лапки» на середину верхнего и нижнего века и натягивается кнаружи и чуть вверх. При этом глазная щель значительно сужается, что обеспечивает при моргании почти полное смыкание верхнего и нижнего века, нормализует слезоотделение, предохраняет роговицу от высыхания и изъязвления. Во время сна основное лейкопластырное натяжение снимают, а в области глаза оставляют. Специальная гимнастика в этом периоде также в основном направлена на работу мышц здоровой стороны – проводится обучение активному расслаблению мышц, дозированному и, непременно, дифференцированному напряжению основных мимических мышечных групп – скуловой, круговых мышц рта и глаза, треугольной мышцы. Подобные занятия с мышцами здоровой половины лица уменьшают асимметрию лица, подготавливают эти мышцы к такому дозированному напряжению, которое в последующем будет наиболее адекватным, функционально выгодным медленно восстанавливающимся паретичным мышцам. Второй период, ранний послеоперационный, – от момента пластической операции до первых признаков прорастания нерва. В это время продолжаются в основном те же реабилитационные мероприятия, что и в первом периоде: лечение натяжением и специальная гимнастика, направленная преимущественно на дозированную тренировку мышц здоровой стороны лица. Необходимым дополнением к данным упражнениям служат рефлекторные упражнения – статическое напряжение мышц языка и тренировка форсированного глотания. Напряжение языка достигается следующим образом: больной упирается кончиком языка в линию сомкнутых зубов на 2–3 с, затем расслабляет мышцу языка и вновь упирается в десну – теперь выше зубов. После расслабления следует упор в десну ниже зубов. Подобные серии напряжений (упор в середину, вверх, вниз) проделываются 3–4 раза в день по 5–8 раз в течение каждой серии. Тренировка глотания осуществляется также сериями по 3–4 глотка подряд. Можно сочетать обычное глотание с питьем жидкости, особенно если больной ипытывает сухость во рту. Возможны и сочетанные движения – статические напряжения языка и, одновременно, глотание. Сочетанные упражнения требуют более длительного отдыха (3–4 мин), чем после отдельных упражнений. В этом периоде можно рекомендовать различные виды общеукрепляющего лечения: витаминотерапию, массаж воротниковой зоны и т. п. Массаж лица, особенно пораженной стороны, в этом периоде считается нецелесообразным. Третий, поздний послеоперационный период начинается с момента первых клинических проявлений прорастания нерва. Раньше других появляются движения мышц смеха и одной из порций скуловой мышцы. В этом периоде основной акцент делается на лечебную гимнастику. Продолжаются статические упражнения для мышц языка и глотательных движений при существенном увеличении количества занятий до 5–6 раз в день и продолжительности этих занятий. Перед выполнением упражнений и после них рекомендуется массаж пораженной половины лица. Особо ценным является массаж изнутри рта, когда инструктор лечебной физкультуры рукой в хирургической перчатке массирует отдельные мышечные группы – квадратную мышцу верхней губы, скуловую, круговую мышцу рта, щечную мышцу. По мере возрастания амплитуды произвольных движений добавляются упражнения при симметричном напряжении обеих сторон – здоровой и пораженной. Здесь важным методическим принципом является приравнивание силы и амплитуды сокращения мышц здоровой стороны к пока ограниченным возможностям мышц пораженной стороны, но не наоборот, т. к. паретичные мышцы даже при максимальном сокращении не достигают возможностей здоровых мышц, – соблюдение этого правила обеспечивает симметрию лица. Только приравнивание здоровых мышц к паретичным устраняет асимметрию и таким образом повышает общий эффект хирургического лечения. Движения круговой мышцы глаза появляются гораздо позднее и являются в первое время результатом синергии сокращений мышц нижней и средней части лица. Эту синергию в течение 2–3-х мес. следует всячески усиливать (совместными сокращениями всех мышц пораженной стороны), а после достижения достаточной амплитуды сокращения круговой мышцы глаза необходимо добиваться дифференцированных сокращений всех мышц. При правильных последовательных тренировках должен произойти перенос навыка раздельного сокращения мышц здоровой стороны (см. первый период) на пораженную сторону. В этом же периоде рекомендуется проводить лечение натяжением по изложенной выше методике, сократив время до 2–3 ч, через день [1, 5, 6]. К медикаментозным методам терапии относятся: анальгетики, противоотечные, противовоспалительные препараты, витамины, антиагреганты [10]. Нейробион содержит комбинацию витаминов группы В: пиридоксин (В6), тиамин (B1) и цианокобаламин (В12). Эти витамины выполняют роль коэнзимов в промежуточном обмене в центральной и периферической нервной системе. Следует отметить, что именно совместное применение витаминов B1, В6 и B12 целесообразно ввиду их особой роли в метаболических процессах нервной системы [11–13]. Такая комбинация коэнзимов обусловливает ускорение процессов регенерации поврежденных нервных волокон, поскольку доказано, что эффективность комбинации препаратов превосходит по эффективности отдельно взятые компоненты. Терапевтическое применение витаминов группы В направлено на то, чтобы, с одной стороны, компенсировать существующую недостаточность, с другой – чтобы стимулировать естественные механизмы восстановления функции нервных тканей. Также доказано анальгезирующее действие комплекса витаминов группы В, оказывающее благоприятное влияние на качество жизни пациентов [14, 15]. Основным показанием к применению препарата Нейробион является невропатия лицевого нерва. Противопоказаниями служат гиперчувствительность к компонентам препарата, детсткий возраст, беременность и период кормления грудью [11]. Среди побочных эффектов препарата Нейробион в отдельных случаях при парентеральном введении витамина B1 отмечены потливость, тахикардия и аллергические реакции в виде кожного зуда и сыпи. В редких случаях может возникнуть реакция повышенной чувствительности – экзантема, затрудненное дыхание, анафилактический шок (после парентерального введения витамина В1), при введении витамина В12 (в основном при внутривенных инфузиях) наблюдались акне, экзема и крапивница. При одновременном применении с леводопой витамин В6 уменьшает противопаркинсоническое действие леводопы. Повышение потребности в витамине В6 может возникнуть при одновременном назначении D-пеницилламина и циклосерина. Витамин В1 разрушается при взаимодействии с растворами, содержащими сульфиты [11, 14, 16]. Витамины B1, В6 и B12 имеют широкий терапевтический диапазон. Симптомы передозировки не наблюдаются при применении препарата в рекомендуемых дозах и режиме. При внутривенном введении высоких доз витаминов в течение длительного времени (>2 мес.) могут наблюдаться симптомы интоксикации. Нейробион выпускается в растворе для внутримышечного введения и в форме таблеток. В случаях выраженного болевого синдрома рекомендовано начинать лечение с внутримышечного введения 3 мл/сут до снятия острых симптомов. После ослабления симптомов или в случаях умеренной тяжести переходят на введение 3 мл 2–3 раза в неделю в течение 2–3 нед. Для поддерживающей терапии, для профилактики рецидива или продолжения проводимого курса лечения рекомендуется препарат Нейробион в таблетированной форме. Препарат Нейробион следует принимать по 1 таблетке 3 раза в день. Длительность лечения определяется врачом и в среднем составляет 1–1,5 мес. В настоящее время известны результаты ряда клинических исследований препарата Нейробион. Рандомизированне двойное слепое исследование «Нейробион по сравнению с плацебо в профилактике рецидива болевого спинального синдрома витаминами группы В», проведенное G. Schwieger, показало более низкую частоту рецидивов невропатии – 32% – по сравнению с группой плацебо, где частота рецидивов достигала 60% [11, 16]. Таким образом, лечение заболеваний лицевого нерва должно быть комплексными и включать как хирургические, так и медикаментозные методы. Причем системная лекарственная терапия должна занимать ведущее место, назначаться персонализированно и в зависимости от фазы реабилитации и сопутствующего применения хирургических пособий или физиотерапевтических методик.