Боль в сердце или проблемы с позвоночником? Узнайте все о своем здоровье!
«Новоклиник» не лечит защемление грудного нерва! Обнаружив симптомы, схожие с описанными в статье, обратитесь к своему лечащему врачу.
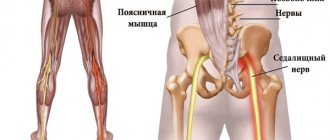
Компрессия корешков нервов спинного мозга различными структурными элементами позвоночника — позвонками, межпозвоночными дисками и спинными мышцами — называют защемлением нервов.
Причины заболевания
В целом, все причины можно поделить на две группы. А именно:
- Механические повреждения.
- Дегенеративные процессы.
В первом случае достаточно неудачно повернуться или наклониться, чтобы столкнуться с проявлениями защемления. Также иногда патология провоцируется чрезмерными физическими нагрузками и отсутствием дозирования труда и отдыха. Дегенеративные процессы же включают в себя сколиоз, остеохондроз и другие заболевания. Они ведут к нарушениям структуры позвонков и хрящей между ними, сопровождаются состояния сильными болями и массой других проявлений.
Физические нагрузки
Симптомы защемления нерва в грудном отделе позвоночника легко могут возникнуть, если вы, к примеру, взялись за слишком тяжелую для вас ношу. Можно столкнуться с болью, если поднимать груз резко или же если вы неправильно его подняли, из-за чего перегрузили спину.
Остеохондроз
Является опасным заболеванием, проявлением которого часто является защемление нерва в грудном отделе позвоночника. Патология приводит к тому, что хрящевые ткани между позвонками истираются и истончаются, из-за чего существенным образом нарушается амортизация. Несвоевременно вылеченный остеохондроз способен приводить не только к ущемлению нервов, но и к возникновению межпозвоночной грыжи.
Чувствительность нервов
Чувствительность нервов со временем имеет свойство меняться, точно так же меняется положение позвоночника. Бывают случаи, когда с возрастом у людей возникают разного рода искривления позвоночного столба, что провоцирует защемления нервов. Чтобы устранить такое состояние, нужно будет остановить смещение и укрепить мышцы спины.
Общие сведения
В официальной медицине поражение спинномозговых корешков еще называют радикулопатией. В ее основе всегда лежит сдавливание нерва. Это может быть вызвано увеличением размеров или смещением определенных анатомических образований, граничащих со спинным мозгом, возникновением новообразований или рефлекторной реакцией организма на раздражители, проявляющейся спазмированием мышц и т. д. Существует множество, причем довольно разнообразных, причин развития корешкового синдрома, но о них позже.
Радикулопатии всегда были и остаются распространенным явлением. Но если ранее они возникали в основном у людей в 40—60 лет, то сегодня нередко диагностируются и в более молодом возрасте, в том числе и у подростков. Поражение спинномозговых нервов и пучков может наблюдаться на любом участке позвоночника, на основании чего различают радикулопатию:
- шейного;
- грудного;
- пояснично-крестцового отделов позвоночника.
Во всех случаях присутствует боль разной степени выраженности и характера. Но место ее сосредоточения и то, в какую область она будет иррадировать (отдавать) напрямую зависит от того, какой конкретно спинномозговой корешок ущемлен. Так же это оказывает непосредственное влияние на характер других симптомов, которые будут сопровождать корешковый синдром. Ведь нервные корешки отходят попарно на уровне каждого из 33-х позвонков, каждый из которых отвечает за передачу чувствительных и двигательных импульсов соответствующей части тела.
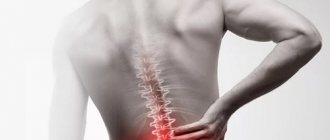
Боли при радикулопатии могут быть очень сходными с таковыми, характерными для заболеваний сердца, включая инфаркт миокарда, или же других опасных для жизни состояний, например, перитонита. Это существенно осложняет диагностику и нередко приводит к назначению абсолютно неподходящего пациенту лечения.
Боли при корешковом синдроме могут достигать такой интенсивности, что лишают больного покоя и полностью обездвиживают их. Это может сочетаться со спастическим напряжением мышц, принятием вынужденной позы, появлением нарушений чувствительности, например, ощущения онемения в соответствующей части тела, нарушениями подвижности вплоть до паралича и другими симптомами. При невмешательстве это чревато необратимыми изменениями в структуре нерва и инвалидизацией, поэтому важно как можно раньше диагностировать корешковый синдром, определить причину его развития и устранить ее консервативным или хирургическим путем, что зависит от сложности ситуации.
Симптомы
Симптоматика такого явления может быть как явной, так и маскироваться под заболевания внутренних органов и другие патологии. Часто лечение защемления нерва в грудном отделе позвоночника нужно людям, которые обратились к доктору с жалобами на сердце, желудок и другие внутренние органы, поскольку боль иннервирует именно в них. Стоит знать, как себя проявляет защемление нерва, чтобы вовремя распознать состояние и обратиться к неврологу
.
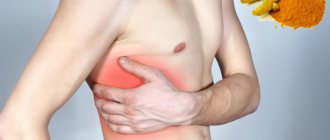
Боли в груди
Симптомы защемления в грудном отделе позвоночника часто очень похожи на проявления приступа стенокардии. Человек жалуется на следующее:
- под лопаткой и в груди сильно болит и печет;
- не хватает воздуха и не получается полностью вдохнуть;
- руки немеют;
- на теле проступает холодный пот.
Чтобы исключить состояние, которое наступает при стенокардии, можно положить под язык две таблетки нитроглицерина. Если проблемы с сердцем, это средство их устранит в течение 5 минут, если же с ущемленным нервом, то ситуация не улучшится. При этом будет отмечаться сильная болезненность в области позвонков.
Проблемы с ЖКТ
Узнать, какими могут быть симптомы и лечение защемления грудного отдела позвоночника, может понадобиться человеку, испытывающему на фоне боли в спине проблемы с пищеварением. Человек может отмечать:
- Боли в кишечнике при попытке смены положения.
- Спазматические болевые ощущения в животе.
- Расстройства стула.
Такие симптомы могут указывать не только на защемление, но и на более серьезное состояние – выпадение межпозвоночной грыжи или смещение позвонков.
Защемление сосуда в грудном отделе позвоночника
Еще одно опасное состояние – это защемление сосуда в грудном отделе позвоночника, которое может привести к развитию паралича тела, летальному исходу на фоне остановки дыхательной и сердечной деятельности.
Защемление крупных кровеносных сосудов в области грудного отдела позвоночника происходит внутри спинномозгового канала. Это полость, проходящая от овального отверстия в основании затылочной кости до копчика. Внутри располагается облаченный в дуральную оболочку спинной мозг. От него отходят корешковые парные нервы. Они отвечают за иннервацию тела человека, регуляцию работы вегетативной нервной системы.
Кровоснабжение спинного мозга осуществляется за счет нескольких крупных артерий и вен. Они также располагаются внутри спинномозгового канала.
Стенки спинномозгового канала – это не только костная ткань тел позвонков и их дугообразных отростков. Это также фиброзные кольца межпозвоночных дисков. При дегенеративно-дистрофическом разрушении межпозвоночный диск может выходить за пределы тел позвонков в полость спинномозгового канала. Тем самым он сужает его просвет и защемляется в первую очередь крупные кровеносные сосуды.
Расположенные ниже структуры спинного мозга и отходящие от них корешковые нервы не получают в достаточной мере артериальную кровь (обогащенную кислородом и питательными веществами). Начинается ишемия (голодание). При этом происходит постепенное накопление венозной крови, которая также не может своевременно отводится. Возникает избыточное внутреннее давление в канале, что еще больше усугубляет состояние пациента.
Защемление кровеносных сосудов в спинномозговом канале грудного отдела позвоночника – это состояние, требующее незамедлительного оказания медицинской помощи.
Как лечить?
Нужно выбирать метод лечения в зависимости от того, что предшествовало защемлению нерва в грудном отделе позвоночника. Однако существуют общие правила лечения ущемленных нервных корешков, которые позволят избавиться от неприятного состояния.
Медикаментозное лечение
Если вы обратились к доктору с жалобами на боли в спине и у вас было обнаружено ущемление, вам будет назначен перечень медикаментов. Это будут:
- спазмолитики;
- препараты для улучшения кровообращения;
- медикаменты от воспаления;
- сосудоукрепляющие.
Дополнительно могут назначаться обезболивающие в зависимости от общего состояния пациента. Как только происходит улучшение состояния, можно подключать другие методы лечения.
Физиотерапия
Физиотерапию комбинируют с гимнастическими упражнениями, которые позволяют выздороветь и в будущем профилактировать повторные ущемления. Если вы столкнулись с защемлением в грудном отделе позвоночника, вам могут назначить физиотерапию:
- ультразвуковую;
- лазерную;
- электростимуляцию мышечной ткани.
Однако все эти методы лечения можно применять только после улучшения общего состояния пациента и снятия болевого синдрома.
Хирургическое вмешательство
Как правило, во время лечения защемлений нервной ткани обходятся без оперативных вмешательств. Но они будут показаны в ряде случаев, когда улучшения состояния не наблюдается длительное время, а ситуация усугубляется. Радикальные методы лечения будут показаны в том случае, если:
- консервативное лечение не было результативным;
- боль распространилась дальше;
- мышцы начали атрофироваться;
- появились осложнения, сказывающиеся на работе внутренних органов;
- возникли патологические процессы в межпозвоночных дисках.
В такой ситуации, помимо хирургического устранения причины болей, может понадобиться операция по увеличению отверстия в межпозвонковом диске. Но чаще всего лечение медикаментами и упражнения при сильном защемлении грудного отдела позвоночника позволяют добиться желаемого результата, а операция является крайним вариантом.
Диагностика радикулопатии
Для опытного невролога не составляет проблем обнаружить признаки корешкового синдрома. Кроме характерных симптомов, помочь поставить диагноз ему помогают результаты осмотра больного (врач оценивает позу, которую непроизвольно принимает человек, мышечный тонус, наличие болезненных ощущений при пальпации) и проводимых при этом специфических неврологических тестов. Но чтобы точно определить на каком уровне происходит компрессия спинномозгового корешка и чем она обусловлена, требуется провести ряд инструментальных исследований. Какие из них необходимы, определит невролог и напишет назначение:
- рентгенография позвоночника в 2-х проекциях;
- КТ;
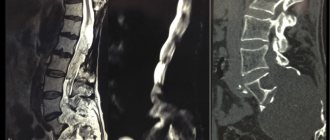
- МРТ;
- электронейромиография.
При возникновении подозрений на наличие заболеваний сердца, органов ЖКТ или других дополнительно могут назначаться УЗИ, анализы крови, мочи и пр.
Для диагностики патологий межпозвоночных дисков наиболее информативным методом считается МРТ. С его помощью можно обнаружить даже малейшие изменения в структуре дисков, которые не будут видны ни при одном другом виде исследования. Но при необходимости точно обследовать костные элементы и обнаружить их деформации обязательно требуется проведение рентгена, а лучше КТ.
Профилактика
Чтобы не думать, как можно убрать защемление в грудном отделе позвоночника, профилактируйте патологию. Поддерживайте правильную осанку, держите под контролем свой вес, поднимайте тяжести правильно – не нагибайтесь, а приседайте. Если ваша работа связана с компьютером или долгим нахождением за столом, делайте зарядку и перерывы. Кроме того, нужно следить за питанием, достаточным потреблением витаминов и минералов, наличием элементарных физических нагрузок и вести максимально здоровый образ жизни. В таком случае можно будет сохранить здоровье позвоночника даже в преклонном возрасте.
Лечение грудного остеохондроза и его профилактика
Консервативное лечение остеохондроза в грудном отделе позвоночника призвано остановить или хотя бы затормозить дегенеративно-дистрофические изменения, восстановить нормальную подвижность спины и устранить симптомы, которые доставляют дискомфорт пациенту.
Терапевтическое лечение грудного остеохондроза предполагает одновременное использование:
- медикаментов
(хондропротекторов, нейропротекторов, миорелаксантов, противовоспалительных средств, анальгетиков); - методик физиотерапевтического комплекса
; - лечебной гимнастики
; - ортопедического режима
.
Также больным рекомендуется изменить диету и образ жизни.
В случае тяжелых необратимых изменений в межпозвоночных суставах, при которых боли и нарушения нервной проводимости не купируются медикаментами,
больным рекомендуется операция
. Она помогает остановить отмирание нервной ткани и предотвратить угрожающие жизни или ведущие к инвалидности последствия грудного остеохондроза. В зависимости от ситуации, может быть показана полная или частичная резекция межпозвоночного диска или его замена на искусственный, сужение позвоночного канала или другая операция.
Лечение грудного остеохондроза
Физиотерапия
Задачи физиотерапии при остеохондрозе грудного отдела заключаются в снижении болевого синдрома и воспаления, снятии спазмов, укреплении мышечного корсета, восстановлении функции нервных корешков и нормального кровообращения.
Для снятия симптомов грудного остеохондроза успешно применяются:
- Магнитотерапия
— одна из эффективнейших противовоспалительных методик. Улучшает обменные процессы в тканях и снимает отек. - Лазеротерапия
. Способствует биологической активации регенеративных процессов. Помогает устранить последствия трофических нарушения и снять воспаление. - Лекарственный электрофорез
. Позволяет восстановить питание тканей и снять воспаление — эффект процедуры зависит от применяемых лекарств. - Лекарственный фонофорез
. Обеспечивает глубокое проникновение действующих веществ медпрепаратов в мягкие ткани. - Лечебный массаж
. Помогает расслабить мышцы, устранить зажимы и наладить поставку питательных веществ к тканям позвоночника. На ранних стадиях устраняет основной симптом грудного остеохондроза — ощущение боли в грудине — за несколько сеансов. - Иглорефлексотерапия
. Стимуляция мышц и нервных окончаний помогает избавиться от боли, восстановить чувствительность и убрать отек. - Ультравысокочастотная терапия
. Увеличивает проницаемость капиллярных стенок, улучшает кровоток и обеспечивает поступление защитных клеток в очаг воспаления.. - Ударно-волновая терапия
. Запускает процессы восстановления костной и хрящевой ткани, препятствует отложению солей кальция на позвонковых поверхностях. - Бальнеотерапия
. Как правило, применяются грязевые и озокеритовые аппликации, реже — парафин. Также больным рекомендованы радоновые и гидромассажные ванны. Они помогают улучшить обмен веществ и восстановить чувствительность в пораженных тканях. - Амплипульстерапия
. Обладает нейростимулирующим, анальгетическим и трофическим эффектом, активирует обменные процессы, облегчает дыхание. - Кинезитерапия
(ЛФК, массаж, тракционная терапия, кинезиотейпирование). Позволяет укрепить связки и скелетные мышцы, восстановить подвижность в спине и устранить даже стойкую спастику. Препятствует образованию остеофитов и сужению каналов, в которых располагаются спинномозговые корешки.
Помимо сеансов физиотерапии, для лечения грудного остеохондроза больным может быть рекомендован ортопедический корсет, который позволяет разгрузить позвоночник.
ЛФК и массаж
Лечебная гимнастика и массаж помогают укрепить мышцы спины и разгрузить позвоночник. При ежедневных сеансах они способствуют достижению стойкой безмедикаментозной ремиссии, увеличивают амплитуду движений, устраняют неврологические проявления болезни. Эти лечебные методики также предотвращают осложнения остеохондроза
. Например, застой в легких (при грудном остеохондрозе тяжело дышать полной грудью), из-за которого больные подвержены пневмонии, а также ишемическую болезнь сердца.
Дозированные физические нагрузки помогают снять компрессию нервных корешков, улучшить кровообращение и питание межпозвоночных дисков. Оптимальная частота и продолжительность гимнастических занятий определяется инструктором ЛФК. Как правило, достаточно 3-4 упражнений по 10-15 минут в день
.
К числу упражнений, рекомендованных для лечения грудного остеохондроза, относятся следующие:
- Встаньте ровно, ноги вместе, руки по швам. На выдохе поднимите руки вверх и прогнитесь назад, после чего глубоко вдохните. Опустите руки и наклонитесь вперед, слегка выгибая спину куполообразно (для этого опустите голову и плечи на выдохе).
- Сядьте на стул и на вдохе заведите руки за голову. Прогнитесь назад и обопритесь лопатками о спинку стула, выдыхая.
- Встаньте на четвереньки и выгните спину дугой. Выдержав положение 3 секунды, прогнитесь в спине кошкой.
- Лежа на полу на животе, упритесь ладонями в пол и, приподнявшись на руках, постарайтесь завести голову как можно дальше назад, отрывая грудь от пола.
- Лягте на живот и вытяните руки по швам. Выполните упражнение “коромысло”, стараясь одновременно поднять голову и ноги.
- Сядьте на пол и вытяните ноги перед собой. Дотянитесь пальцами правой руки до носка левой ноги и наоборот.
- Сделайте упражнение планка (около 30 секунд).
- Выполните висы на турнике (или, за неимением турника, закрепите пальцы на дверном косяке и постарайтесь растянуть спину как можно больше).
Также будут полезны наклоны в сторону с поднятием руки. Все упражнения следует выполнять от 8 до 10 раз
.
Для лечения грудного остеохондроза используются различные массажные методики, в т.ч. точечный и вакуумный массаж. Для самомассажа дома больным рекомендованы такие движения, как:
- поглаживание шейно-воротниковой, лопаточной и подмышечной зоны
; - выжимание большим и указательным пальцем
(взятие кожи и мягких тканей в захват); - растирание
; - разминание
(выполнять его следует крайне аккуратно, желательно доверить эту методику специалисту).
Массаж запрещается выполнять во время обострений болезни, при сильном воспалительном процессе.
Медикаментозное лечение грудного остеохондроза
Для лечения симптомов грудного остеохондроза используются следующие группы препаратов:
- Нестероидные противовоспалительные средства (НПВС)
— помогают снять боль, утишить воспаление и разогнать отеки. Применять их можно как системно (в виде таблеток, капсул и инъекций), так и местно (в виде мазей, гелей, кремов, компрессов и растворов для лекарственного электрофореза). - Гормональные препараты
— для устранения острых и хронических неврологических болей. Используются в тех случаях, когда НПВС демонстрируют недостаточную эффективность. - Миорелаксанты
— назначаются для снижения мышечного тонуса и устранения спазмов скелетной мускулатуры. Это помогает смягчить боли и положительно сказывается на трофике тканей. - Корректоры кровообращения
— укрепляют стенки сосудов и улучшают циркуляцию крови в мелких капиллярах, которые питают надкостницу и другие структурные элементы позвоночных суставов. Уменьшают дискомфорт и снижают риск осложнений. - Нейропротекторы
— для сохранения и восстановления чувствительности при компрессии нервных корешков и снятия неврологических симптомов. В эту группу входят также ингибиторы холинэстеразы, которые улучшают проведению нервного импульса и помогают восстановить нормальный мышечный тонус.
Для структурного восстановления тканей, затронутых дегенеративным процессом, используются в лечении грудного остеохондроза:
- хондропротекторы (Артракам)
— незаменимые биоактивные вещества, которые запускают процессы регенерации хрящевой и костной ткани. Служат профилактикой роста остеофитов и сужения позвоночного канала. Помогают ослабленному организму нарастить стабильные и устойчивые хрящевые клетки. Прием Артракама значительно улучшает амортизационные свойства межпозвоночных дисков, делает их более эластичными и устойчивыми к повреждениям; - витаминные комплексы
— способствуют нормализации обменных процессов и предотвращают избыточное окисление в тканях.
Для снятия мучительных болей, которые мешают пациенту в его повседневной активности врач может рекомендовать лечебно-медикаментозную блокаду с анестетиками. Для устранения отеков и облегчения состояния сдавленных нервов и сосудов используются мочегонные препараты.
Профилактика грудного остеохондроза
Для профилактики симптомов грудного остеохондроза следует:
- Позаботиться о поддержании здоровой осанки. Этому способствуют пешие прогулки, плавание и лечебная гимнастика для укрепления мышц спины, груди, пресса, плечевого комплекса.
- При сидячей работе — правильно обустроить рабочее место и выполнять физическую разминку всякий раз, когда спина и шея начнут затекать (в идеале — каждые 2 часа выполнять наклоны в стороны, потягивания, вращения плечами).
- Избегать травм спины и вовремя обращаться за помощью к ортопеду-травматологу даже в случае незначительного на первый взгляд ушиба. Не следует запускать другие заболевания опорно-двигательного аппарата — в особенности, в суставах нижних конечностей.
- По возможности разгружать позвоночник в течение дня (для этого достаточно прилечь на пол на 40 минут).
- Беречься от переохлаждений и стрессов.
- Принимать хондропротекторы для защиты суставов не менее 3-х месяцев в году. Вне зависимости от силы мышечного корсета, человеческий позвоночник анатомически не приспособлен к вертикальным нагрузкам, а потому нуждается в дополнительной поддержке.
- Скорректировать вес, если он избыточен. Кроме поддержания низкоуглеводной диеты, следует придерживаться рациона с высоким содержанием витаминов и минералов. В весенне-осенний период их можно принимать в таблетированной форме.
- Следует ограничить спортивные упражнения, связанные с прыжками с высоты или поднятием больших весов.
- Спать желательно на полужесткой постели, а для продолжительного сидения — выбирать жесткую мебель. Это способствует поддержанию тонуса мышц и разгрузке позвоночника. При возможности следует приобрести ортопедический матрас и стельки для обуви.
- Не следует поднимать грузы весом более 10 кг. Нагрузку следует распределять равномерно, с напряжением мышц и без переноса на одну сторону. При необходимости используйте специальный спортивный корсет. Нежелательно подолгу держать грузы в вытянутых руках.
- Женщинам следует отказаться от обуви на высоком каблуке. Оптимальная высота каблука равняется 2-4 см.
Эти рекомендации будут полезны и тем, кто уже болеет — они благотворно скажутся на состоянии позвоночника и помогут существенно замедлить патологические изменения.
И помните: главное в профилактике грудного остеохондроза — это последовательное соблюдение полезных привычек.
Пусть боли в груди никогда Вас не побеспокоят!
Лечение
Узнав о диагнозе, пациенты начинают интересоваться тем, что делать, если зажало позвоночный нерв, и к каким осложнениям это приводит. Лечение патологии предполагает комплексный подход. При легкой форме болезни назначаются лекарственные средства для купирования боли и снятия воспалительного процесса. Дополнительно специалист рекомендует посетить физиотерапевтические процедуры, которые улучшат приток крови к пораженному участку.
Физиотерапия
Методы физиотерапии позволяют наиболее быстро избавиться от симптомов заболевания, так как их действие направлено на улучшение микроциркуляции крови. Усиленные приток крови к очагу воспаления позволяет снять напряжение мышц, убрать воспалительные процесс и болезненность.
Среди всех физиотерапевтических методик выделяют следующие:
- массаж – процедура проводится специалистом или самостоятельно с помощью аппликаторов и массажных валиков;
- мануальная терапия – процедура, которая характеризуется глубокой проработкой мышечной ткани спины;
- электрофорез – способ, при котором постоянный электрический ток помогает доставить медикаментозные препараты при их введении;
- акупунктура – иглоукалывание, при котором специалист воздействует на активные точки спины пациента, улучшая микроциркуляцию;
- ЛФК – комплекс упражнений, который помогает вылечить патологию и уменьшить выраженность симптомов.
Если у больного нет возможности ходить на приемы к массажисту или мануальному терапевту, то он может самостоятельно прорабатывать мышцы спины с помощью массажных валиков или аппликаторов (Кузнецова или Ляпко)
Медикаментозное лечение
Лечение зажатой нервной ткани предполагает прием обезболивающих и противовоспалительных средств. Как правило, при легком течении патогенеза терапевт назначает местные анестетики – мази и гели, которые оказывают обезболивающее и согревающее действие.
Нет рекламы 2
К таким мазям относят:
- Диклофенак (Долобене, Вольтарен, Дип Релиф);
- Финалгон;
- Кетопрофен (Кетонал, Валусал, Фастум, Ультрафастин);
- Никофлекс (Бен-Гей);
- мази, в основе которых пчелиный или змеиный яд (Випросал В, Апизартрон).
Все местные средства наносятся тонким слоем, чтобы действующее вещество лучше впиталось кожными покровами и попало в место назначения. Разогревающие мази не стоит выбирать самостоятельно, так как существуют противопоказания к их применению. В связи с этим пациенту лучше заранее уточнить, можно ли греть больное место или стоит применить другие медикаменты.
Кроме мазей, большое внимание уделяется пероральным средствам и уколам. Действующее вещество в препаратах может не отличаться от того, что в мазях и гелях, поэтому одновременно можно применять Диклофенак в виде уколов и мази.
Хирургическое вмешательство
В запущенных случаях больному может потребоваться хирургическая операция по восстановлению целостности нервных корешков. В зависимости от этиологического фактора выделяют виды радикальной терапии. Если причиной зажатия нервных волокон стала межпозвонковая грыжа или доброкачественное образование, то структуру удаляют, а пораженное место зачищают. Такая операция позволяет избавиться от угнетающего фактора и начать процесс восстановления.
Реабилитационный период занимает 1–3 месяца, пока функции позвоночного столба не придут в норму. В случае когда патологический процесс обусловлен разрывом спинного нерва, назначается операция по восстановлению его целостности. Нейрохирургическая операция проводится на поврежденных нервных тканях, после согласия пациента на хирургическое вмешательство. Существует определенный риск, который связан с анатомической особенностью позвоночного столба.
Нет рекламы 3
После операции пациент проходит реабилитационный курс по восстановлению функциональности позвоночного столба. Для этого ему назначают комплекс физических упражнений и ношение ортопедических корсетов или бандажей. Корректоры осанки обязательны, так как ослабленные мышцы не могут принять большую нагрузку на позвоночник.
Микродискэктомия, или операция по удалению межпозвоночной грыжи, назначается врачом в том случае, когда консервативные методы лечения не оказывают лечебного эффекта
Первая помощь
При защемлении нерва грудной клетки необходимо вызвать бригаду скорой помощи
Защемление нерва грудной клетки может произойти в любом месте и при любых жизненных обстоятельствах. В этом случае нужно безотлагательно вызвать бригаду скорой и оказать первую помощь.
Нужно уложить больного на ровную и твердую поверхность, обеспечивая полную неподвижность пострадавшего. Человек должен принять такое положение тела, в котором будет испытывать боль как можно меньше. При этом важно обеспечить доступ свежего воздуха.
Как правило, зажатие нерва сопровождается сильной невыносимой болью, поэтому нужно купировать симптом с помощью обезболивающего лекарственного препарата. Из-за внезапности случившегося пострадавшие часто испытывают болевой шок и нервное потрясение. В этом случае больному рекомендуется дать таблетку успокоительного препарата.
По приезде скорой помощи важно рассказать врачам обо всех медикаментах, которые были даны пострадавшему. Госпитализация требуется только в самых сложных случаях. Чаще доктор местно обезболивает воспаленное место и рекомендует пройти тщательное медицинское обследование.
Симптомы защемления нерва в грудной клетке
Часто боль при защемлении нерва путают с приступами сердечной боли, проявлениями холецистита или панкреатита
Если у человека защемило грудную клетку, патологический процесс будет сопровождаться довольно специфической симптоматикой. Опытному специалисту удается довольно быстро отличить невралгию от, например, инфаркта миокарда, обострения панкреатита, стенокардии и воспаления легких (пневмонии).
Развитие заболевания сопровождается следующей клинической картиной:
- Болезненные ощущения внезапные и резкие, преимущественно локализуются в области межреберных промежутков.
- Боли могут проявляться во время физической активности и в состоянии полного покоя, но чаще всего болезненность вызывают резкие смены положения тела – наклоны или повороты. Нередко симптоматика ярко проявляется при беге, чихании и кашле.
- Продолжительность болевого приступа может быть различной в зависимости от особенности защемления и общего состояния организма. Может длиться от нескольких минут до нескольких дней.
- Кожные покровы и мягкие ткани, расположенные над воспаленным нервом, часто немеют.
- Во время обострения состояния купировать симптомы или уменьшить их проявления удается с помощью удобного положения туловища или задержки дыхания.
Резкие приступы боли довольно часто путают с нарушениями в работе сердца и сердечно-сосудистой системы в целом. Для постановки правильного диагноза доктор обязательно должен обратить внимание на один важный момент – при невралгических отклонениях боли усиливаются при попытке покашлять, изменить положение тела.
Защемление нерва наблюдается при развитии опоясывающего лишая. Характерная особенность заболевания – образование пузырьков по ходу нерва. Патологическое состояние не заразное, но требует иного терапевтического курса, нежели межреберная невралгия.