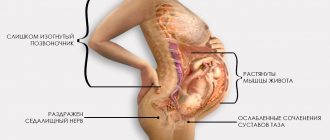
Обращений с жалобами на то, что застудил седалищный нерв, в холодное время года традиционно много. Но далеко не всегда дела обстоят именно так, как предполагают пациенты. Им кажется, что резкая болезненность и ограничение подвижности – это результат воздействия отрицательных температур. На самом деле это не так.
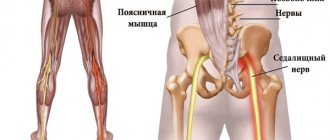
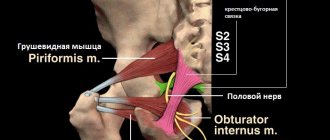
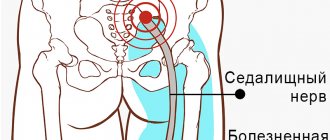
Седалищный нерв – самый толстый в организме человека. Он формируется несколькими ответвлениями поясничных корешковых нервов. Выходит из пояснично-крестцового нервного сплетения и направляется ко входу в тоннель, формируемый грушевидной мышцей. Внутри неё проходит не только седалищный нерв, но и крупные кровеносные сосуды. Как вы понимаете, эта структура отлично защищает нервное волокно от переохлаждения даже в сильный мороз.
Для того, чтобы застудить седалищный нерв, нужно, чтобы произошло обморожение грушевидной мышцы. Хотя есть и исключения. Небольшой участок, на протяжении которого седалищный нерв следует от выхода из пояснично-крестцового нервного сплетения ко входу в грушевидную мышцу, не имеет такой же надежной теплоизоляции. Но опять же, для того, чтобы застудить, нужно без одежды несколько часов находиться на морозе, простите, с голым копчиком.
Поэтому необходимо понимать, что застуженный седалищный нерв – это чаще всего осложнение другого, длительно протекающего заболевания. Например, дегенеративного дистрофического разрушения межпозвоночных дисков или деформации подвздошно-крестцового сочленения костей. Также подобную клиническую картину могут вызывать плексит, межпозвоночная грыжа, нестабильность положения тел позвонков, спондилоартроз, изменение осанки и ряд других серьёзных патологий позвоночного столба и окружающих его тканей.
В этой статье разберемся с вопросами о том, что делать, если застужен седалищный нерв, какие симптомы могут возникать и какое лечение следует проводить для полного восстановления данной части вегетативной нервной системы.
Если у вас появилась боль по ходу седалищного нерва и вы находитесь в Москве, то запишитесь на бесплатный прием к неврологу в нашей клинике мануальной терапии прямо сейчас. Опытный врач проведет полноценный осмотр, поставит точный диагноз и расскажет о том, как правильно проводить комплексное лечение. Вы получите индивидуальные рекомендации, которые помогут вам пройти обследование и справиться с недугом.
Что такое защемление седалищного нерва?
Седалищные нервы начинаются от поясницы, дальше идут через копчик, таз и ноги и заканчиваются у стопы. Когда диагностируется защемление седалищного нерва, чаще всего беспокоит сильная боль, режущая или колющая. Защемление бывает с одной стороны, но иногда диагностируется двустороннее поражение. Если вовремя не обратиться к врачу, состояние может ухудшиться. Кроме защемления, есть еще и воспаление этого же нерва, оно проявляется такими же симптомами. Другое название данного заболевания – «ишиас».
Противопоказания
Несмотря на очевидное преимущество лекарственной блокады седалищного нерва, она доступна не всем пациентам. Данная методика лечения противопоказана:
- ациентам с наличием сердечно-сосудистых, почечных и печеночных патологий;
- при повышенной чувствительности организма к компонентам инъекционных препаратов;
- пациентам с тяжелым поражением ЦНС;
- при наличии в анамнезе геморрагического синдрома и инфекционного поражения кожи.
Пациентам с сахарным диабетом, язвой желудка и нарушением метаболизма, процедура проводится только в экстренных случаях, по заключению врача.
Причины
Защемление седалищного нерва вызывается следующими причинами:
- Межпозвоночная грыжа. Это главная причина появления заболевания. Выпадают межпозвоночные прокладки, которые у здорового человека не дают разрушаться позвонкам.
- Остеохондроз. Нарушаются обменные процессы в тканях костей, из-за чего они разрастаются и задевают спинномозговые нервы.
- Травма позвоночника.
- Постоянный тяжелый физический труд.
- Переохлаждение, особенно спины.
Диагностика при болях в ягодичной области
Для выявления причин боли и постановки диагноза необходим физикальный осмотр невролога. В качестве объективных методик диагностического поиска, в медицинском в Ростове на Дону, применяют высокоточное современное оборудование, позволяющие быстро определить причину патологических процессов.
1) При помощи компьютерной томографии детально исследуются не только структура костей, но и позвонковых дисков. Томограф незаменим при диагностике грыжевого выпячивания, опухолевых образований и повреждений, вызванных травмами.
2) Обследование магнитно-резонансной томографией позволяет выявить характер, степень поражения сплетений седалищного нерва и особенности, происходящих в них процессов.
Цена на инструментальную диагностику демократична. В нее входит само обследование, его результат на диске, расшифровка диагноста.
Симптомы
Действительно ли это защемление седалищного нерва, симптомы и лечение может определить только врач-невролог
. Именно к этому специалисту стоит обратиться при появлении следующих симптомов:
- боль, у кого-то она несильная, у других – довольно интенсивная, беспокоит с одной стороны, усиливается при сидении;
- жжет и покалывает в нижней части ноги;
- при ходьбе нога болит, появляется ощущение окаменения;
- боль становится интенсивнее при кашле, смехе, если человек долго стоит, сидит на чем-то жестком;
- может повыситься потливость ног, кожа краснеет, возникают отеки.
Если у вас – защемление седалищного нерва, симптомы различные, это зависит от того, как сильно поражен нерв. В особо тяжелых случаях при данном заболевании могут уменьшаться мышцы ног и ягодичная мышца, становится тяжело двигать пальцами на ногах или же развернуть стопу.
Диагностика
Прежде чем устранять защемление важно выявить провоцирующие факторы, этиологию развития болезни.
Лечит заболевание врач–невропатолог (невролог), к кому и нужно обратиться при подозрении на ишиас, появлении невыносимой боли. Для назначения эффективного лечения врач перенаправит на консультацию к нейрохирургу, физиотерапевту, вертебрологу, сосудистому хирургу.
В первую очередь врач проведет визуальный осмотр, проверит степень рефлексов на ногах постукиванием молоточка, выявить степень чувствительности кожи. Обследование – комплексное.
Основной метод диагностики — рентгенография с исследованием снимков для подтверждения (исключения) дегенеративных изменений костной ткани.
Дополнительные методы:
- радиоизотопное сканирование позвоночного столба при подозрении на онкологию;
- анализ крови, мочи;
- компьютерная томография;
- УЗИ.
Как лечить защемление седалищного нерва?
Как лечить защемление седалищного нерва? Лечение должен подобрать врач после детального обследования. Не стоит прибегать к самолечению – вы можете только ухудшить ситуацию. Расскажем об основных способах лечения защемления седалищного нерва.
Массаж
Массаж при данном заболевании противопоказан, иначе состояние больного может ухудшиться. Однако если врач порекомендовал эту процедуру, отказываться не стоит. Он может направить вас к специалисту, специализирующемуся на данных заболеваниях. Однако самостоятельно делать массаж, особенно до того, как вы пойдете к специалисту, не стоит.
Упражнения
Упражнения могут помочь восстановиться. Однако если у вас острое защемление седалищного нерва, от них лучше отказаться. Упражнения стоит выполнять только в периоде ремиссии. Помогают занятия, когда нагрузка равномерно распределена на обе ноги, т. е. спортивная ходьба или бег, плавание, лыжи. Однако чрезмерные нагрузки вредны, поэтому бег – только легкий, на лыжах нужно ходить неторопливо. Есть еще специальные упражнения, но подбирать такой комплекс лечебной физкультуры должен только лечащий врач. Упражнения помогают улучшить кровообращение в ногах и укрепляют мускулатуру.
Медикаментозное лечение
Если у вас – защемление седалищного нерва, лечение – это и прием различных медикаментов, которые должны снизить боль. При обострении болезни назначаются обезболивающие уколы, которые могут делать внутривенно, внутримышечно или же в эпидуральное пространство. Могут использоваться и местные средства, улучшающие кровообращение, снимающие боль и отек. Чтобы расслабить спазмированные мышцы, прописываются витамины В1 и В6.
Обезболивающие
Как вылечить защемление седалищного нерва? Чаще всего пациенту назначаются обезболивающие препараты, НПВП. Это могут быть как лекарства, которые выдают без рецепта («Аспирин», «Ибупрофен», «Кетопрофен»), так и рецептурные («Напроксан»). Однако необходимо принимать эти лекарства правильно. Если пить их вместе с пищей, то уменьшится вероятность появления дискомфорта в желудке. В противном случае высока угроза развития язвы. Поэтому все лекарственные препараты должен назначать специалист, строго подбирая дозировки. Он же расскажет, как правильно принимать эти препараты, чтобы уменьшить побочные эффекты.
Санаторно-курортное лечение
Если у вас нет обострения, врач может порекомендовать санаторно-курортное лечение, т. е. курсы подводного вытяжения, грязелечение, жемчужные или сероводородные ванны. Это поможет не только справиться с болезнью, но и укрепит иммунитет, а также даст пациенту отдохнуть, восстановиться, что тоже необходимо для выздоровления.
Йога
Помочь справиться с болезнью может йога. Специально подобранные позы способствуют расслаблению мышц, уменьшению боли, улучшению кровообращения. Однако в периоде обострения от йоги лучше отказаться. Не забудьте сначала разогреться, сделать разминку, а уже потом выполняйте более сложные упражнения. Желательно поговорить с профессионалами, которые помогут вам правильно подобрать комплекс асан.
Электрофорез
Врачи отмечают, что хорошо себя зарекомендовали физиотерапевтические методы лечения, в том числе и электрофорез. Он уменьшает боль, способствует прогреванию пораженного участка, убирает отеки, улучшает кровообращение.
Народные средства
Если вы хотите вылечить это заболевание в домашних условиях, используя народные методы, помните, что они ненадежные, т. е. нет гарантий, что вам станет лучше. Однако если вы чувствуете, что народные средства вам помогают, можете и их использовать при условии, что они безопасны. Справиться с болью поможет медовая лепешка. Чтобы ее приготовить, надо на водяной бане разогреть 1 ст. л. меда и смешать ее с 1 ст. л. муки, сделать лепешку. Эту лепешку приложите на больное место, укутайте целлофаном, а потом теплым платком.
Методы лечения
Только комплексная терапия позволит устранить неприятные проявления в седалищном нерве. Первичное лечение — медикаментозное для снятия воспалительного процесса, обезболивания.
Дополнительно показано физиолечение, электрофорез, аппликатор Кузнецова, фитотерапия, гирудотерапия и народные средства, мочегонные препараты при отечности пораженных участков.
Если лекарства становятся неэффективными, то ликвидировать защемления остается единственным вариантом – хирургией, проведением макродискэктомии, дискэктомии.
Препараты
В основе лечение – препараты группы НПВП для оказания противовоспалительного, анальгезирующего эффекта:
- Мелоксикам.
- Нимесулид.
- Мовалис.
- Напроксен.
- Диклофенак.
- Амелотекс.
Мовалис
Диклофенак
Мелоксикам
Напроксен
Нимесулид в таблетках
Амелотекс
Действие других препаратов направлено на снятие нейрогенного воспаления, нормализации местного кровообращения:
- кортикостероиды (Дексаметазон, Метипред) при невропатии с острым течением;
- противоотечные средства (Фуросемид, Сорбитол, Лазикс);
- миорелаксанты (Реланиум, Баклофен, Мидокалм, Фенибут);
- антиоксиданты ( Церебролизин, Актовегин) для нормализации реологических свойств крови;
- биогенные стимуляторы и вегетотропные средства(Плазмол, Пирогенал, Бийохинол, Эглонил, Платифиллин, Феназепам);
- мультивитаминные препараты с противовоспалительным эффектом (Тригамма, Нейровит, Мильгамма, Нейробион, Комбилипен).
Дексаметазон
Метипред
Фуросемид
Баклофен
Мидокалм расслабляет мышцы
Актовегин для инъекций
При ишиасе для облегчения болей с разогревающим раздражающим эффектом помогают местные мази – Вольтарен, Эмульгель Апифор, Наятокс. Крема, гели с экстрактом стручкового перца, камфоры – Випросал, Капсикам, Финалгон, Нурофен.
Вольтарен гель
Капсикам мазь
Нурофен
Випросал
Если беспокоят сильные боли, то назначаются отвлекающие противовоспалительные препараты – Эфкамон, Апизартрон, Меновазин, Димексид, Випраксин с местным применением.
При выраженных болях на фоне нейтропении, трофических нарушений в помощь – Пахикарпин, Бензогексоний для нормализации синаптической нейронной передачи. Если боль усиливается, то показаны гормональные стероидные средства.
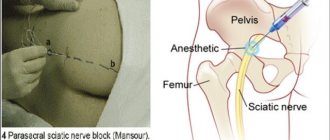
Блокады
При невыносимых болях в суставах пациентам назначаются уколы анальгетиков (Трамадол, Ксефокам, Анальгин) с введением в виде уколов в инъекциях.
Если боли не купируются таблетками, то врач может принять решение о постановке блокад с курсом лечения в 3-4 дня, Это крайняя мера при приступообразных мучительных болях в ногах, после которой назначаются обезболивающие средства, но уже в таблетках.
Гормональные инъекции применяются в редких случаях при выраженном воспалении, отечности в области мягких тканей и малого таза. Возможно введение блокад из местных анестетиков (Ультракаин, Новокаин) в область пучка седалищного нерва либо в поясницу для полной блокировки нервных импульсов.
Лечебная физкультура и упражнения
ЛФК — незаменимая часть терапия при ишиасе, защемлении нерва. Проводится в период реабилитации, когда болевой синдром начинает идти на спад. Комплекс специальных упражнений разрабатывается лечащим врачом. Цель — распределение равномерной нагрузки на обе стороны тела.
Можно использовать авторские методики, направленные на решение конкретных задач. Доктором Бубновским разработан комплекс упражнений, который поможет избавиться от болей в пояснице.
Один из вариантов упражнением с выполнением до 10 раз, итак до 8-10 сеансов подряд с длительностью по 35 минут, постепенно увеличивая нагрузку:
- Подвести ноги к туловищу, обнять под коленями руками, прижав к себе. Зафиксировать положение на 35 секунд.
- Выровнять ноги по стойке смирно. Поднять носки вверх, руки по швам. Потянуться на пятках, покачаться в разные стороны, итак до 15 минут, Далее – расслабиться.
- Повернуться набок, притянуть ноги животу. Тянуть слегка носочки.
- Лежа на животе поднимать туловище с помощью рук, выполняя отжимания и не напрягая сильно ноги.
Неправильные манипуляции могут лишь ухудшить ситуацию, привести к усилению неприятных болевых симптомов.
Физиотерапия
Физиотерапия дает хороший эффект при ишиасе, основные разновидности:
- магнитотерапия и лазеротерапия;
- электрофорез с применением Диклофенака;
- ультразвук и ударно-волновая терапия;
- дарсонваль процедура и УВЧ;
- массаж и иглорефлексотерапия.
Цель физиопроцедур — устранить зажимы нервных корешков, восстановить чувствительность (подвижность) ног, предотвратить возможные рецидивы основного заболевания, поспособствовать расслаблению мышц.
При ишиасе хорошо помогает аппарат Алмаг. Если сочетать применение с массажем, то постепенно будут проходить боли, снижаться мышечный тонус, отечность и застойные проявления лимфы в области поражения.
Массаж и мануальная терапия
Массаж показан при ишиасе для ягодичной, поясничной части, голеней, стопы, бедер. Желательно провести 8-10 сеансов длительностью до 30 минут для достижения устойчивых результатов.
При проведении массажа можно обрабатывать участки поражения мазями или сочетать массаж с лечебной гимнастикой для нормализации кровообращения на пораженных местах. Рекомендуется массировать поясничную зону, бедра, голени и стопы.
В сочетании с лечебной гимнастикой и под руководством опытного инструктора массаж приносит вполне хорошие результаты.
Профилактика
Как предотвратить появление такого серьезного заболевания? Есть несколько правил, которые должны соблюдать все, кто заботится о своем здоровье:
- Не перегружайте себя. Физическая активность должна быть умеренной.
- Если вы работаете в офисе, за компьютером, правильно организуйте свое рабочее место, проследите, чтобы стул не был слишком низким или мягким.
- Спите на жесткой поверхности или же купите ортопедический матрац.
- Регулярно выполняйте упражнения, укрепляющие мышцы спины, больше гуляйте.
- Старайтесь не переохлаждаться.
Защемление седалищного нерва – это серьезное заболевание, которое с трудом поддается лечению. Как только появились первые симптомы, лучше обратиться к врачу. Обезболивающие препараты, физиотерапия, санаторно-курортное лечение и т. д. помогут справиться с недугом. Однако все же его лучше предотвратить, соблюдая простые правила.
Лечение при беременности
У женщин при беременности на поздних сроках часто случается ущемление (раздражение) нервного ствола. Причина — нагрузка возрастает на позвоночный столб.
Лечить беременную должен квалифицированный врач-невролог:
- Врач – вертебролог может назначить упражнения по растяжке позвоночника, расслабления мышц по окружности.
- Если боль вызваны невритом (ревматизм), то в помощь — лечебная гимнастика для укрепления мышц спины, травяные компрессы на спирту для нормализации кровотока, помогут ванны с растворением соли 12 кг на 135 л воды.
- Снять сильный болевой синдром поможет мануальная терапия, поскольку многие медикаменты для беременных женщин находятся под запретом. Терапия позволит улучшить микроциркуляцию тканей в пораженной области, снять спазм мышечный, нивелировать воспалительные проявления.
- В щадящем режиме, комфортных условиях назначаются физиопроцедуры (иглоукалывание, массаж).
Защемление нарушает связочные, мышечные костные структуры ног, но у будущих мам часто протекает в виде гриппа (туберкулёза, сифилиса, герпеса, опоясывающего лишая), что затрудняет постановку точного диагноза. Женщинам рекомендуется беречься, избегать физических нагрузок, при приступах воспаления нерва соблюдать постельный режим.