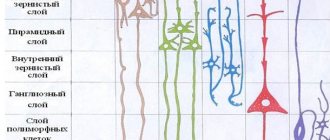
Наш мозг состоит из нескольких видов клеток. Нейроны передают импульсы при помощи химических и электрических реакций. Вокруг нейронов находятся глиальные клетки, которые являются опорой нейронов. В мозге есть 4 вида глиальных клеток: астроциты, олигодентроциты, эпендимальные и микроглиальные клетки. Опухоли – это заболевание клеток. Глиомы – это опухоли, которые развиваются в результате перерождения глиальных клеток. Глиомы различаются по скорости роста, распространённости и степени злокачественности. Степень злокачественности опухоли показывает насколько клетки опухоли отличаются от нормальных. Это позволяет прогнозировать течение заболевания и определить тактику лечения. В современной классификации ВОЗ (WHO) выделяют четыре степени (grade), в зависимости от степени злокачественности.
При условии, что опухолевая клетка выглядит почти как нормальная, эта глиома I степени злокачественности (WHO Grade I). Такие опухоли растут медленно. Большинство пациентов с такими глиомами живут долго.
Если опухолевые клетки немного отличаются от нормальных клеток, это II степень злокачественности (WHO Grade II). Такие опухоли растут медленно, но могут прорастать в окружающие ткани, имеют свойство рецидивировать после лечения и озлокачествляться.
При глиомах III степени злокачественности (WHO Grade III) клетки значительно отличатся от нормальных. Такие клетки быстро делятся.
При глиомах IV степени злокачественности (WHO Grade IV) клетки совсем не похожи на нормальные. Такие опухоли очень быстро растут.
Виды глиом
Существует несколько видов глиом, которые классифицируют по названию тех клеток, из которых они происходят, а также по другим признакам — молекулярным маркерам.
| Глиальные клетки | Вид глиомы | Степень злокачественности (WHO Grade) |
| Астроциты | Пилоидная астроцитома | I |
| Диффузная астроцитома | II | |
| Анапластическая астроцитома | III | |
| Глиобластома | IV | |
| Глиосаркома | IV | |
| Эпендимальные клетки | Субэпендиомома | I |
| Миксопапиллярная эпендимома | I | |
| Эпендимома | II | |
| Анапластическая эпендимома | III | |
| Олигодендроциты | Олигодендроглиома | II |
| Анапластическая олигодендроглиома | III |
Пилоидная астроцитома (WHO Grade I) – доброкачественная, медленно растущая опухоль. Чаще встречается у детей и молодых пациентов. Характерным для этих опухолей является наличие кист. Пилоидные астроцитомы чаще встречаются в мозжечке. Локализация в полушариях большого мозга более характерна для пациентов старшей возрастной группы. Лечение проводится хирургическим путем. Несмотря на свою доброкачественную природу, радикальное хирургическое лечение пилоидных астроцитом может быть затруднено при локализации в жизненно важных структурах, таких как ствол головного мозга. В таких случаях, после подтверждения гистологического диагноза, возможно применение лучевой лечения. При возможности тотального удаления опухоли, дополнительное лечение не требуется.
Диффузная астроцитома – (WHO Grade II). Для этих астроцитом характерен инфильтративный рост, то есть отсутствие границ между опухолью и здоровым мозгом. Тем не менее, хирург всегда должен стремиться к удалению максимально возможного объема опухолевой ткани. Чаще всего эти опухоли встречаются у пациентов молодого возраста и расположены в больших полушариях головного мозга. Несмотря на свою условно доброкачественную природу, эти опухоли на протяжении времени могут малигнизироваться, то есть озлокачествляться.
Анапластическая астроцитома (WHO Grade III) – является злокачественной глиомой. В группе риска находятся лица от 35 до 50 лет. Именно на данном этапе присутствует выраженная симптоматика, которая заставляет обращаться к врачам. Лечение комбинированное: хирургическое удаление с последующим проведением химиотерапии и/или лучевой терапии.
Глиобластома является наиболее злокачественной опухолью головного мозга и, к сожалению, часто встречающейся первичной опухолью головного мозга. На долю глиобластом приходится примерно 20% из общего числа всех первичных внутримозговых опухолей. Опухоль характеризуется стремительным и агрессивным ростом. Ранние признаки, как правило, отсутствуют, но по мере прогрессирования канцерогенеза, появляется соответствующая клиническая картина. Основной вид лечения – хирургическое удаление опухоли с последующим проведением лучевого лечения и химиотерапией. Глиобластома склонна к частому рецидивированию, даже на фоне проведенного комбинированного лечения, поэтому прогнозы неблагоприятные.
Когда мозгу не хватает крови
Актуальный вопрос современной медицинской диагностики с учетом широкой распространенности острых и хронических нарушений мозгового кровообращения – оценка сосудов и кровотока в головном мозге. Магистральные кровеносные сосуды, снабжающие головной мозг, – внутренние сонные
и
позвоночные
артерии. Изменения именно в их бассейнах наиболее часто приводят к сосудисто-мозговым катастрофам.
Современные методики МРТ позволяют в рамках одного обследования качественно и количественно оценить магистральный и тканевой кровоток, включая расположение и просвет магистральных артерий, параметры потока крови, характеристики соответствующего бассейна кровоснабжения, а также признаки нарушения мозгового кровообращения.
Так, для оценки выраженности гемодинамических нарушений при различных врожденных и приобретенных пороках сердца, крупных артериальных сосудов и их ветвей в мире широко используется двумерная фазово-контрастная МР-ангиография
(2D PCA), которая позволяет визуализировать течение и картировать скорость движения крови в плоскости «томографического среза» (Stalder
et al
., 2008; Hsieh
et al
., 2015).
Контрастная перфузионная
МРТ позволяет оценивать тканевой кровоток на капиллярном уровне. Чаще всего в клинической практике используется метод
динамической восприимчивости контраста
(DSC), при котором внутривенно вводится агент, содержащий редкоземельный элемент гадолиний, широко применяемый в медицине как парамагнитное контрастное вещество (Federau
et al
., 2012).
Оба этих метода использовали новосибирские специалисты для изучения особенностей магистрального и тканевого кровотока при различной сосудистой патологии головного мозга. В исследовании участвовали как здоровые добровольцы, так и пациенты с патологией позвоночных и внутренних сонных артерий, признаками нарушения мозгового кровообращения, а также после острого инсульта в бассейне средней мозговой артерии.
С использованием рутинного протокола обследования оценен ход магистральных артерий, наличие и выраженность патологических очагов. Дополнительно всем обследуемым проведена 2D PCА, а части из них – еще и перфузионная МРТ.
В результате с помощью 2D PCА удалось визуализировать кровоток в поперечном сечении в разных сегментах позвоночных, внутренних сонных и средних мозговых артерий. В итоге выявлена неравномерность распределения потока крови в просвете сосуда, включая боковое смещение более быстрой центральной части. Этот эффект был наиболее выражен в участках артерии, расположенных после ее изгиба, как физиологического, так и патологического.
Кроме того, оказалось, что снижение объемной скорости кровотока
(количества крови, протекающей через поперечное сечение сосуда за 1 мин.) тесно связано со степенью выраженности патологических очагов головного мозга. Эта взаимосвязь подтверждена данными перфузионной МРТ: в случае единичных и множественных очагов сосудистых поражений головного мозга скорость магистрального кровотока довольно тесно коррелировала со скоростью кровотока в капиллярах мозговой ткани.
Эти результаты свидетельствуют, что количественная фазово-контрастная МРТ может с успехом применяться для оценки магистрального кровотока при нарушениях мозгового кровообращения, в первую очередь на стадии функциональных изменений, например при грозных предвестниках ишемического инсульта – транзиторных ишемических атаках
, острых, коротких преходящих эпизодах неврологических нарушений. Однако для широкого использования подобных критериев требуются дополнительные исследования с увеличением числа наблюдений, чтобы учесть такие факторы, как пол, возраст, артериальное давление и др.
Симптомы опухоли
Клинически проявления определяются локализацией опухоли. Можно выделить следующие группы: общемозговая и очаговая симптоматика.
Общемозговая симптоматика — это симптомы, возникающие при повышении внутричерепного давления.
- Головная боль, носит постоянный характер и высокая интенсивность головной боли. Плохо купируется анальгетиками.
- Тошнота и рвота, они связаны с изменением внутричерепного давления. Рвота возникает из-за воздействия на рвотный центр и не приносит облегчения. Пациенты могут быстро истощаться из-за потери организмом жидкости.
- Головокружение, вызывается ростом опухоли, приводящим к ухудшению кровоснабжения головного мозга.
Пороки развития вентрикулярной системы и подпаутинного (субарахноидального) пространства
Пороки развития вентрикулярной системы обычно возникают в области ее анатомических сужений: межжелудочковых отверстий водопровода среднего мозга, срединной и латеральных апертур IV желудочка. Это главным образом стенозы и атрезии названных сужений, приводящие к развитию внутренней водянки головного мозга.
Атрезия межжелудочковых отверстий (отверстия Монро) может быть результатом неправильного развития или перенесенного воспалительного процесса, встречается редко. При сужении одного из отверстий Монро развивается асимметричная гидроцефалия.
Стеноз, расщепление и атрезии водопровода среднего мозга. Врожденный стеноз водопровода может наследоваться аутосомнорецессивно или быть сцепленным с Х-хромосомой. В ряде случаев сопровождается глиозом периакведуктальной зоны, причина которого остается неясной. Расщепление водопровода среднего мозга представляет собой разделение иа два канала: основной дорсальный и меньший — вентральный. Иногда впереди от основного канала располагается большое число мелких трубчатых ходов, построенных из эпеидимарного эпителия. Главный н добавочный каналы разделены неизмененной нервной тканью В случаях атрезии водопровода в толще ножек мозга обнаруживаются мелкие, слепо заканчивающиеся трубчатые ходы из клеток эпендимы, расположенные беспорядочно по всему веществу ножек. Описаны врожденные дивертикулы водопровода, сопровождающиеся гидроцефалией. Крайне редко в задней части водопровота среднего мозга имеются нейроглиальные перегородки, закрывающие его просвет.
Атрезии срединной и латеральных апертур IV желудочка (отверстия Мажанди и Лутки) обычно сопровождаются развитием порока Денди-Уолкера, который характеризуется триа¬дой морфологических признаков:
- внутренняя гидроцефалия,
- частичная или полная аплазия червя мозжечка,
- кистозное расширение IV желудочка
Нередко этот порок сочетается с другими аномалиями головного мозга (микро-, поли-, или пахигирией, агенезией мозолистого тела, гетеротопиями клеток коры в белое вещество) или чругнх органов (полидактилия, синдактилия, палатосхиз, порок Клиппеля — Фейля). Существует мнение, что нарушения развития мозжечка при синдроме Денти-Уолкера являются первичными и возникают в раннем эмбриональном периоде как результат очаговой дизрафии нервной трубки.
Сдавление срединной и латеральных апертур IV желудочка может явиться причиной внутренней гидроцефалии в случаях так называемого порока Арнольда-Киари, представляющего собой вклинение в большое затылочное отверстие продолговатого мозга и миндалин мозжечка. Как правило, этот порок возникает при наличии спинномозговых грыж, чаще менингомиелонеле, в поясничной области. Вклинение продолговатого мозга и мозжечка в большое затылочное отверстие, очевидно, происходит вследствие тракцин спиииого мозга, дистальный коиен которого фиксирован в области грыжевого мешка. Порок Арнольда-Киари может развиться н прогрессировать на протяжении почти всего внутриутробного периода. По мере роста эмбриона и плода фиксированный каудальный конец спинного мозга втягивает мозжечок и продолговатый мозг в позвоночный канал. Это в свою очередь приводит к сдавлению указанных апертур IV желудочка, нарушению оттока спинномозговой жидкости и развитию внутренней гидроцефалии. Продолговатый мозг при этом деформирован, мозжечок отстает в развитии и наслаивается на продолговатый мозг.
Вклинение миндалин мозжечка в большое затылочное отверстие может быть следствием повышения внутричерепного давления любой другой этиологии, например опухоли, воспаления головного мозга, гидроцефалии и др. Однако во всех таких случаях вклинение гораздо меньше, чем при пороке Арнольда — Киари
Врожденная облитерация субарахноидального пространства встречается крайне редко. ТТП — до VI месяца внутриутробного периода. Врожденное отсутствие половины этого пространства может привести к развитию водянки головного мозга.
Гидроцефалия — врожденная водянка головного моз; а — чрезмерное накопление н вентрикулярной системе или подпаутннном пространстве спинномозговой жидкости, сопровождающееся атрофией мозгового вещества. Большинство случаев врожденной гидроцефалии обусловлено нарушениями оттока спинномозговой жидкости в субарахноидальное пространство. Причиной этого порока могут быть также некоторые аномалии основания черепа: платибазия, порок Клиппеля-Фейля, ахондрогенез и др. Намного реже врожденная гидроцефалия может явиться следствием повышенной продукции спинномозговой жидкости или его нарушенной резорбции. Некоторые авторы сомневаются в существовании гнперсекреторной формы гидроцефалии и считают, что усиленная продукция спинномозговой жидкости даже при наличии папилломы сосудистого сплетения не доказана. Описано нарушение резорбции спинномозговой жидкости при атрезии и стенозах венозных синусов.
Клинически различают две основные формы врожденной гидроцефалии:
- а) сообщающуюся ,
- б) окклюзионную
Клинико-морфологически выделяют внутреннюю и наружную гидроцефалии. При внутренней спинномозговая жадность накапливается в вентрикулярной системе, главным образом в боковых желудочках, при наружной — в подпаутинном и субдуральном пространствах. Обеим формам свойственны общие признаки: увеличение размеров головы, расхождение и истончение костей черепа, выбухание родничков, резкое несоответствие между размерами лицевого и мозгового черепа. В выраженных случаях лицо кажется маленьким, лоб нависает, на лбу и в области волосистой части головы можно видеть расширенные подкожные вены. На внутренней поверхности костей черепа в 46-50% случаев обнаруживаются «пальцевые вдавлеиия». В области таких вдавлсиий костная ткань может полностью отсутствовать даже при умеренно выраженной водянке.
В отдельных случаях, особенно при наружной гидроцефалии, размеры головы новорожденного могут быть не изменены. Расширение вентрикулярной системы происходит в основном за счет атрофии белого вещества больших полушарий. Врожденная гидроцефалия сопровождается тремя типами нарушений цитоархитектоники коры:
- сгущение хорошо дифференцированных клеточных элементов разных слоев при сохранении послойного строения коры;
- послойная структура коры сохранена, однако нейроны коры недостаточно дифференцированы;
- послойное строение коры отсутствует, кора представлена беспорядочно расположенными нейронами различной степени дифференцировки.
Наличие нарушений питоархитектоиики коры больших полушарий помогает отличить врожденную гидроцефалию от приобретенной, а в ряде случаев установить время ее возникновения.
В отдельных случаях у новорожденных персистирует фе-тальная вентрикулярная система, что характеризуется ее чрезмерной площадью по отношению к толщине стенки мозговой ткани больших полушарий, которые сохраняют нормальную конфигурацию и иитоархитектонику. Этот порок развития вентри-кулярной системы появляется на 10-6-й неделях гестационного периода и получил название «кольпоцефалии».
Частота врожденной гидроцефалии в Минске 0,5 случая иа 1000 рождений. В большей части слу- чаев этот порок является следствием гамето- или эмбриопатий, реже — ранней или поздней фетопатии (например, при некротическом менингоэнцефалите, вызванном токсоплазмозом, палочкой листериоза, вирусом инклюзиоиной цитомегалии и др.) — Известны случаи Х-сцеплеиной гидроцефалии со стенозом водопровода большого мозга. При изолированной гидроцефалии риск для сибсов больного ребенка составляет около 3% и в значительной мере зависит от этиологии этого порока. Врожденную водянку головного мозга необходимо дифференцировать от макроцефалии и гидр анэнцефалии.
Гидранэнцефалия — полное илн почти полное отсутствие больших полушарий при сохранности костей свода черепа и мягких покровов головы. Голова при этом пороке нормальных размеров илн несколько увеличена. Полость черепа заполнена прозрачной спинномозговой жидкостью. Продолговатый мозг и мозжечок сохранены. В ряде случаев отсутствует средний мозг, а височные и затылочные доли представлены единичными извилинами. Впервые этот порок был опнсаи Ж- Крювелье в 1835 г. под названием «гидроцефалическая анэнцефалия». Существует несколько взглядов иа механизм образования гидр анэнцефалии:
- сосудистая теория, рассматривающая этот порок как следствие нарушения кровоснабжения развивающегося мозга па ранних этапах эмбриогенеза с последующей резорбцией мозговой ткани,
- гидроцефалическая теория, согласно которой гидранэнцефалия представляет собой крайнюю степень гидроцефалии.
Конечный мозг в таких случаях постепенно превращается в тонкостенный мешок, заполненный спинномозговой жидкостью, н нередко разрывается . Нам представляется, что основным в формировании этого порока является нарушение развития мягкой мозговой оболочки на ранних этапах эмбриогенеза, когда не происходит ее разделения на паутинный н сосудистый листки. Вследствие этого сосуды мягкой мозговой оболочки не врастают в подлежащее мозговое вещество, что в свою очередь приводит к нарушениям развития коры и других отделов больших полушарии. Не происходит также образования главного внутримозгового уровня всасывания спинномозювой жидкости (у плодов и детей первого года жизни пахионовы грануляции отсутствуют), что обусловливает прогрессирующее накопление спинномозговой жидкости. Подобное объяснение подтверждается наличием не разделенной на листки мягкой мозговой оболочки во всех случаях гидранэнцефални и полным отсутствием кровеносных сосудов или наличием их остатков в сохранившейся нластиике мозгового вещества, лишенной всяких признаков коры.
Очаговая симптоматика определяется локализацией опухоли
- Двигательные нарушения (парезы, параличи). Снижается мышечная активность в связи с поражением путей, передающих двигательную импульсацию. Могут развиваться как поражения отдельных частей тела, так и полные или частичные поражения конечностей и туловища.
- Нарушение чувствительности. Снижается или полностью теряется способность воспринимать внешние раздражители, действующие на кожу — болевые, тактильные, термические.
- Эпилептические припадки. Появляются судорожные припадки, возникающие из-за формирования очага застойного возбуждения в коре головного мозга.
- Речевые нарушения, чтения и письма. Пациенты говорят настолько нечётко, что их трудно понять. Либо возникает забывчивость слов или названия предметов, используемых в обиходе.
- Изменение привычного поведения и психоэмоциональных реакций. Нарушается память и внимание, больной становится рассеян, раздражителен, меняется характер. Тяжесть симптомов колеблется от рассеянности до полной утраты ориентации во времени, пространстве и собственной личности.
- Нарушение остроты зрения и выпадения полей зрения.
Лечение
Эффективность и результат лечения глиом во многом зависит от локации и степени патогенеза. Основной метод лечения – оперативное удаление опухоли. В зависимости от гистологического строения глиомы может назначаться лучевая терапия и/или химиотерапия. Химиотерапия цитостатическими препаратами губительно действует на опухолевые клетки с быстрым ростом и усиленным метаболизмом, что снижает риск рецидивов. Лучевая терапия воздействует на опухоль предотвращая митозы в клетках, что значительно замедляет/останавливает рост опухоли.
Глиомы головного мозга
ГЛИАЛЬНЫЕ ОПУХОЛИ ГОЛОВНОГО МОЗГА
Глиомы — это группа самых распространенных опухолей нервной системы. Как и все патологические образования, они могут быть злокачественными и доброкачественными.
Глиомы развиваются из нейроэпителиальных (глиальных) клеток, которые входят в состав ткани головного мозга.
Впервые глиальные клетки были отнесены в отдельную группу элементов нервной системы в 1871 году.
Глиальная ткань состоит из клеток нейроглии, выполняющих вспомогательные функции — секреторную, трофическую, защитную и опорную. Глиальные (глиоциты) и нервные клетки (нейроны) не могут существовать друг без друга, вместе образуя нервную систему — поэтому, хотя глиальные клетки являются вспомогательными, они играют очень важную роль в жизнедеятельности организма.
Глиальные клетки можно разделить на 4 основных типа: клетки эпиндемы, микроглии, олигодендроциты и астроциты.
Опухоли нейроглии.
До сих пор, медицине неизвестны достоверные причины возникновения опухолей нейроглии. Основные факторы риска — это воздействие радиации, влияние вирусных заболеваний или химических соединений (неблагоприятные условия производства).
Доброкачественная опухоль растет медленно, и оказывает неблагоприятное действие на окружающие ткани, сдавливая их. Злокачественная опухоль имеет агрессивно- быстрый рост, разрушая окружающие ткани, рорастая сосуды и ткани, инфильтрируя ткань головного мозга, не имеющей четких границ.
Глиома — это одна из самых распространенных опухолей головного мозга. Она берет свое начало из дефектных нейроглиоцитов, в которых генетические аномалии приводят к нарушению роста и функционирования (такие клетки называют незрелыми). Незрелые клетки, как правило, локализуются в одном месте, что приводит к образованию опухоли. Число глиом составляет более 60 % от всех опухолей центральной нервной системы.
Глиома — это следствие бесконтрольного и необъяснимого роста измененных клеток головного мозга.
Глиомы развиваются из:
- Из астроцитов (астроцитома, астроцитома анапластическая, астроцитома гигантоклеточная)
- Олигодендроцитов
- Клеток эпендимы
Классификация глиальных опухолей
В настоящее время существует множество классификаций глиальных опухолей
Доброкачественные опухоли
медленно растут, редко инфильтруют окружающие ткани, вред, который они наносят, как правило, связан с компрессией окружающих тканей и структур головного мозга. Очень большая доброкачественная глиома может создавать опасность для жизни пациента, в той же мере, что и злокачественная.
Злокачественная глиома
— это заболевание с неблагоприятным прогнозом. Такие образования быстро растут и дают метастазы в жизненно важные органы.
Классификация ВОЗ (Всемирной Организации Здравоохранения) считается самой удобной и используется чаще других
В основе этой классификации лежит 4 основных признака:
- атипия клетки
- фигуры митозов
- наличие области некроза (отмирания тканей)
- разрастание эндотелия
| Степень злокачественности | Признаки злокачественности | Тип глиальной опухоли |
| Первая степень злокачественности | Признаков злокачественности нет. | Ювенильная астроцитома, субэпендимальная астроцитома, пилоцитарная астроцитома |
| Вторая степень злокачественности | Один признак злокачественного заболевания, чаще всего, атипия клеток. Эти опухоли хорошо дифференцируются, темп их роста медленный (low-grade), имеют доброкачественный характер | Диффузная астроцитома, фибриллярная астроцитома |
| Третья степень злокачественности | Присутствуют все признаки злокачественности, кроме некроза тканей. Быстрый рост образования (high-grade) , злокачественные, низко дифференцируются | Анапластическая астроцитома |
| Четвертая степень злокачественности | Все признаки злокачественного заболевания и некроз тканей | Глиобластома — агрессивная злокачественная опухоль, прогноз плохой |
Согласно классификации Всемирной организации здравоохранения (World Health Organization) глиомы можно разделить по степени их злокачественности.
Опухоли первой степени имеют благоприятный прогноз, так как они медленно растут (почти стопроцентная пятилетняя выживаемость). Опухоли четвертой степени имеют плохой прогноз и минимальную выживаемость, мало кто из больных остается в живых через год после хирургического вмешательства.
Симптомы глиомы
Клинические проявления заболевания зависят сразу от нескольких факторов:
- От типа глиомы
- От ее расположения в головном мозге
- От стадии развития опухолевого процесса
Обычно все опухоли глиальной ткани вызывают неврологическую симптоматику:
- Общемозговой синдром (головная боль, тошнота, рвота)
- Эпилептические приступы
- Нарушения речи ( афатические нарушения)
- Параличи или паразы или мышц лица
- Поражение зрения
- Нарушение координации тела и равновесия
- Наррушения поведения
На долю глиом приходится 50% всех первичных опухолей головного мозга.
МЕТОДЫ ОБСЛЕДОВАНИЯ
Обследование:
- Компьютерная томография с контрастным усилением (КТ)
- Магнитно-резонансная томография с контрастным усилением(МРТ)
- ПЭТ КТ с метионином
- Сцинтиграфия
- Неврологическое исследование, которое обязательно включает в себя офтальмологическую проверку остроты зрения, глазного дна и полей зрения
- Ангиография
МЕТОДЫ ЛЕЧЕНИЯ
Хирургическая резекция глиом – это основной метод лечения
Лучевая и химиотерапия – это дополнительные методы к лечению глиом
Радиохирургия методика «Гамма –нож»
применяется при остаточном объеме или рецидиве опухоли, после ранее проведенных операций, лучевой терапи, при условии наличия четких границ опухолевой ткани размером не более 3,0 см в наибольшем измерении и общем состоянии пациента по индексу шкалы Карновского не менее 70 баллов
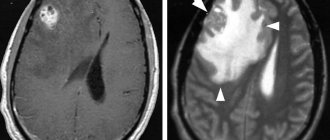
Рис. 1 Методика «Гамма-нож» в лечении астрацитома (Graed II) в до и послеоперационном периоде через 14 месяцев.
Метод «Гамма-ножа» может использоваться в лечении глиальных опухолей но при определенных условиях, о которых Вы можете узнать у специалиста