Новообразования головного мозга прочно занимают второе место среди онкологической патологии и причин смерти у детей с онкологическими заболеваниями, уступая по частоте только поражениям кроветворной и лимфатической систем. Опухоли III желудочка являются относительно редкой группой новообразований головного мозга. По данным ряда авторов, они составляют от 1,5% до 2 – 5%. Наиболее частыми новообразованиями III желудочка у детей являются субэпендимарные гигантоклеточные и пилоцитарные астроцитомы, нейрофибромы, герминомы, глиомы, краниофарингиомы, папилломы и пинеальные новообразования. У взрослых наиболее часты коллоидные кисты, метастазы, лимфомы, менингиомы, глиомы и пинеаломы. По данным разных авторов, в пинеальной области локализуются от 0,5 до 1% от всех верифицированных опухолей головного мозга. Частота возникновения опухолей пинеальной области у детей выше, чем у взрослых, и доходит до 2 – 6% от всех интракраниальных новообразований. Существует четкая региональная зависимость частоты обнаружения герминативно-клеточных опухолей. Так, в азиатских странах, а именно в Японии, отмечается самая высокая частота встречаемости этих опухолей, достигая 5 – 15% от всех выявляемых опухолей. Объяснения этому феномену до настоящего времени нет. Опухоли из пинеальной паренхимы составляют 17%, герминогенные опухоли диагностируются в 40 – 65% случаев и глиальные опухоли встречаются в 15% опухолей этой локализации. Паренхиматозные пинеальные опухоли чаще встречаются у детей первого десятилетия жизни, герминогенные опухоли чаще диагностируются у подростков, преимущественно мальчиков. Астроцитомы этой локализации имеют два возрастных пика: от 2 до 6 лет и с 12 до 18 лет.
Глиомы зрительных нервов и хиазмы составляют 3 – 5% от всех интракраниальных опухолей у детей. Более 75% опухолей, поражающих зрительные нервы, встречаются в течение первого десятилетия жизни с пиком в первые 5 лет и 90% возникают к возрасту 20 лет, поражения хиазмы более часто регистрируются у старших детей. Приблизительно 20% детей с глиомами хиазмы зрительных нервов страдают нейрофиброматозом I типа, и ряд исследователей утверждают, что прогноз у таких детей благоприятнее, чем у больных без нейрофиброматоза I типа. По другим данным, частота возникновения глиом хиазмы составляет 5 – 10%. Гистологически эти опухоли обычно низкозлокачественные фибриллярные или пилоцитарные астроцитомы. Их микроскопические признаки фактически идентичны таковым при классической мозжечковой астроцитоме и других срединных пилоцитарных опухолях. Признаки злокачественного роста встречаются редко. Среди всех первичных опухолей головного мозга у детей краниофарингиомы составляют 8,2% – 13% и являются самыми распространенными (40%) супратенториальными опухолями, и приблизительно 1/3 из них локализуются в III желудочке (интравентрикулярные и экстра-интравентрикулярные краниофарингиомы). По данным А.Ю Улитина (1997), в Санкт-Петербурге краниофарингиомы составили 1,8% от всех верифицированных опухолей головного мозга. Краниофарингиомы – наиболее частые опухоли супраселлярной области неглиального происхождения у детей и составляют 54% от всех опухолей супраселлярной области в детском возрасте и 20% – у взрослых. Наибольший пик заболеваемости – в возрасте 5 – 10 лет, у взрослых в 40 – 50 лет. Существенных половых различий не отмечается.
МОРФОЛОГИЯ ОПУХОЛЕЙ III ЖЕЛУДОЧКА
Морфология опухолей III желудочка различна. В передних отделах желудочка чаще наблюдаются коллоидные кисты, которые относятся к дизэмбриогенетическим новообразованиям. Ранее считалось, что они являются дериватами нейроэктодермы (парафиза – эмбриональной структуры, представляющей собой карман между конечным мозгом и передними отделами среднего мозга), однако больше данных, свидетельствующих об их энтодермальном происхождении. Они имеют эпителиальную выстилку и характерное слизистое содержимое и чаще встречаются у взрослых. Макроскопически коллоидные кисты представляют собой округлые или овальной формы образования, диаметр которых колеблется от 0,3 до 4 см. Киста имеет плотную капсулу с гладкой стенкой и вязкое содержимое зеленовато-серого цвета. В последнее время установлено их энтодермальное происхождение.
Эпендимомы возникают из внутренней выстилки желудочков мозга и составляют 5 – 10% всех опухолей ЦНС. Из них 2/3 возникают в задней черепной ямке, 10% – в спинномозговом канале и остальные – супратенториально в боковых и III желудочке. В пределах III желудочка эпендимарные опухоли преимущественно локализуются в его задних отделах, макроскопически имеют вид узла с преимущественной локализацией в полости желудочка. Хорошо отграничены от мозга, однако на отдельных участках они прорастают мозговое вещество. Глубина прорастания зависит от злокачественности. Эпендимомы имеют хорошо визуализируемые границы, в связи с чем возможно их тотальное удаление. Имплантационные метастазы злокачественных эпендимом редки. По данным R.I. Ernestus (1996), у детей частота эпендимом – 18,6%, менее чем астроцитом и медуллобластом (соотношение по полу 6:5 с преобладанием мужчин).
В пинеальной области встречаются: опухоли из зародышевых клеток – герминома, тератома (или эпидермоид, дермоид), тератома со злокачественной трансформацией, эмбриональная карцинома, эндодермальная синусовая опухоль, хориоидкарцинома и смешанные опухоли из зародышевых клеток; опухоли из пинеальной паренхимы – пинеалома, пинеоцитома, пинеобластома; глиомы и опухоли из velum interpositum – менингиомы, гемангиоперицитомы, ангиомы, кисты, реже – пинеоцитомы.
Пинеаломы и герминомы, по данным того же автора, могли находиться в супраселлярно-гипоталамической области и в других отделах. Пинеобластомы имеют инвазивный характер роста, часто метастазируют и по своему гистологическому строению и степени злокачественности близки к медуллобластомам. Пинеалоцитомы – хорошо отграниченные доброкачественные опухоли, часто имеют капсулу и кисты. Хориоидкарциномы и опухоли желточного мешка имеют вид больших инфильтрирующих образований, которые рано диссеминирют по спинномозговому каналу и в 10% случаев метастазируют за пределы ЦНС (в кости, легкие, лимфатические узлы).
Менингиома является весьма редким новообразованием этой области, особенно в детском возрасте. Их частота составляет 1,5 – 2,5%.
Краниофарингиомы, локализующиеся в этой области, часто кистозные, располагаются в полости III желудочка, проникают в боковые желудочки, экстравентрикулярно и нередко достигают гигантских размеров. В мировой литературе имеется одно сообщение о диагностике краниофарингиомы пинеальной области, случайно выявленное на аутопсии у женщины 58 лет, погибшей при пожаре, и второе наблюдение – в нашей клинике. Герминомы происходят из эмбриональных клеток, 20% из них располагаются в супраселлярной области, вовлекают дно и стенки III желудочка, могут первично исходить из базальных ганглиев. Герминомы могут метастазировать в стенки желудочков и базальные цистерны.
По гистологической структуре опухоли дна III желудочка почти все астроцитомы, чаще всего низкозлокачественные ювенильные пилоцитарные и иногда фибриллярные астроцитомы. Наши данные подтверждают это утверждение. Астроцитомы данной локализации – доброкачественные нейроэктодермальные опухоли, гистологическая структура которых не меняется в большинстве наблюдений на протяжении многих лет роста до и после оперативных вмешательств. Макроскопически астроцитомы в большинстве случаев плохо отграничены от окружающей ткани, гомогенные. Пилоцитарные астроцитомы имеют вид узла сероватого цвета. Границы опухоли достаточно четкие, довольно часто обнаруживаются кисты. В пилоцитарных астроцитомах много сосочков, иногда обнаруживаются опухоли с выраженным ангиоматозом.
Гамартомы гипоталамуса обоснованно относятся к порокам развития, располагаются между воронкой гипофиза и мамиллярными телами, гистологически состоят из ткани, сходной с гипоталамусом. Выделяют гормонально-активные и гормонально-неактивные формы.
Хориоидпапилломы составляют менее 1% (0,65% по нашим данным) всех интракраниальных опухолей и только менее 10% из них локализуются в III желудочке. Чаще всего эти опухоли возникают как функционирующие внутрижелудочковые папилломы крыши III желудочка, секретирующие спинномозговую жидкость. Опухоли сосудистых сплетений имеют довольно медленную скорость роста и достигают большого размера. Макроскопически имеют вид узла с мелкогранулярной дольчатой поверхностью (вид цветной капусты), темно-красного цвета, плотной консистенции, с преимущественной локализацией в просвете желудочка. Карцинома сосудистых сплетений – более агрессивная опухоль, составляющая 10 – 20% всех опухолей сосудистых сплетений. Справедливо считается, что хориоидкарциномы могут прорастать мозговое вещество на большом протяжении. Эта опухоль характеризуется чертами, свойственными анапластическим опухолям, и имеет склонность к диффузному экстракраниальному распространению. Хотя и папилломы сосудистых сплетений могут распространяться за пределы черепа, но их депозиты доброкачественного характера и, как правило, бессимптомны. Хориоидкарциномы имеют тенденцию к формированию имплантационных метастазов, которые обычно клинически проявляются на протяжении первых месяцев после операции.
В литературе имеются сообщения о 23 кавернозных мальформациях III желудочка.
В III желудочке могут встречаться также гемангиобластомы, метастатические медуллобластомы, глиобластомы, эпидермоидные кисты.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ОПУХОЛЕЙ III ЖЕЛУДОЧКА
Клиническая диагностика опухолей III желудочка чрезвычайно трудна ввиду наличия в клинической картине заболевания весьма скудной очаговой симптоматики и развития почти одних лишь общемозговых симптомов (гидроцефально-гипертензионные явления, головные боли, застойные диски зрительных нервов).
В 1910 году появилась первая обобщенная работа по опухолям III желудочка, в которой Weisenburg анализирует 30 наблюдений (27 литературных и 3 собственных, из них 5 детей). И приходит к выводу, что для опухолей III желудочка нет специфических симптомов, а диагноз во всех случаях был установлен на аутопсии. Наиболее значимой работой по этой проблеме явилась вышедшая в 1933 г монография W. Dandy, в которой автор на основании 68 наблюдений (21 собственное и 47 литературных) анализирует клиническое течение и методики оперативного удаления опухолей III желудочка.
Всеми признано, что опухоли III желудочка долгое время протекают бессимптомно и только по мере роста и заполнения полости III желудочка, сдавления паравентрикулярных образований создают окклюзию ликворных путей и проявляются характерными клиническими симптомами. Хотя клиническая картина опухолей III желудочка зависит от локализации новообразования в пределах желудочка, ведущим в клинической картине заболевания является синдром внутричерепной гипертензии. И начало заболевания в большинстве случаев характеризуется появлением общемозговых симптомов (приступообразные головные боли, рвота, застойные явления на глазном дне), которые в большинстве случаев остаются ведущими в клинике заболевания.
Особенности клинического течения зависят от исходного пункта роста опухоли, ее направления, степени окклюзии ликворных путей и воздействия опухоли на образования III желудочка, а также на паравентрикулярные и стволовые отделы мозга. Краниобазальные симптомы поражения черепных нервов обусловлены гидроцефальным растяжением боковых и III желудочков с придавливанием черепно-мозговых нервов к костям основания черепа и крупным сосудам основания мозга. Хронический базальный арахноидит, нередко сопутствующий опухолям III желудочка, также иногда является причиной поражения отдельных черепно-мозговых нервов.
В известной степени клиническая картина опухолей III желудочка зависит от локализации опухоли в пределах желудочка, однако, можно отметить много общего для всей группы этих новообразований. Для них характерен синдром внутричерепной гипертензии. Начало заболевания при опухолях III желудочка во многом характеризуется появлением общемозговых симптомов (головные боли, рвота, застойные диски зрительных нервов), которые в большинстве случаев остаются ведущими в клинической картине заболевания. Менингеальные симптомы, обусловленные тоническими рефлексами, наблюдаются довольно часто. Характерным является диссоциация между постоянным и выраженным симптомом Кернига при слабой ригидности затылочных мышц. Некоторые авторы отмечают вынужденное положение головы или туловища, которые появляются в более поздние сроки заболевания, особенно во время приступов головных болей. Проявлений заболевания такого характера мы не встречали на нашем материале.
Характерным для опухолей задних отделов III желудочка является сочетание гипертензионного и четверохолмного синдромов. Первыми и ведущими симптомами у данной категории больных являются симптомы внутричерепной гипертензии с ранним развитием окклюзионной гидроцефалии. Патогномоничным для опухолей задних отделов III желудоча и пинеальной области является четверохолмный синдром, наблюдающийся в 50 – 87% случаев. Нередко при этих опухолях отмечается мозжечковая симптоматика, свидетельствующая о каудальном распространении опухоли. Встречаются также эндокринные расстройства, которые наиболее часто представлены синдромом преждевременного полового развития.
Клиника опухолей дна III желудочка складывается из эндокринных гипоталамических расстройств, поражения хиазмы, гипертензионного синдрома и поражения турецкого седла. Первыми признаками заболевания могут быть либо указанные симптомы изолированно, либо в сочетании, либо они могут варьировать в значительной степени. При краниофарингиомах III желудочка отмечается снижение остроты зрения, гипоталамо-гипофизарные расстройства, адипозогенитальный синдром, отставание в росте, несахарный диабет, нарушение сна и др. При глиомах зрительных путей на первый план выступают офтальмологические симптомы (снижение остроты зрения, нистагм, экзофтальм 43 – 88%), эндокринно-обменные нарушения (задержка роста, преждевременное половое развитие, несахарный диабет, 20 – 26%), гипертензионные головные боли (15 – 28%), еще реже – судорожный синдром, психические нарушения, парезы, (5 – 10%), а ассоциированность с нейрофиброматозом (13 – 29%). Гипталамические гамартомы, разделенные на два типа, по данным МРТ, (парагипоталамические и интрагипоталамические), характеризуются симптомами преждевременного полового развития при парагипоталамической и трудно поддающимися лечению припадками с задержкой умственного развития и поведенческими расстройствами при интрагипоталамической гамартоме.
Основными проявлениями заболевания при опухолях передних отделов III желудочка являются симптомы, характерные для окклюзии ликворных путей (симптомы внутричерепной гипертензии), в виде нарастающих по своей интенсивности головных болей, рвоты, застойных явлений на глазном дне, а у части больных – гипертензионные кризы, которые могут протекать крайне тяжело, и даже быть причиной смерти. Коллоидные кисты отличаются длительным течением заболевания и медленным увеличением их объема.
Все многообразие клинических симптомов при первичных опухолях III желудочка В.А. Легконогов (1973) свел к следующим синдромам: гидроцефально-гипертензионному, пароксизмальному, перивентрикулярному, мез- и ромбэнцефальным и синдрому психических нарушений.
Динамика развития клинических симптомов может указывать на исходное место роста опухоли. Если, например, заболевание начинается с появления четверохолмного синдрома, то можно предположить, что опухоль исходит из пинеальной области, если с офтальмологической симптоматики, то можно предположить, что местом исходного роста опухоли была сама хиазма. В случае, когда заболевание манифестирует диэнцефальными и эндокринно-обменными нарушениями, можно предположить, что опухоль первично возникла в дне III желудочка.
По мере роста опухоли, заполнения ею полости III желудочка в клинической картине заболевания могут обнаруживаться двигательные и чувствительные нарушения, мозжечковая и стволовая симптоматика. При опухолях III желудочка могут наблюдаться те или иные психические расстройства, связанные с повышением внутричерепного давления и локализацией опухоли. Хотя типичных эпилептических припадков при новообразованиях III желудочка не встречается. Изредка развиваются эпилептические припадки, которые чаще наблюдаются при новообразованиях, исходящих из дна III желудочка. Они проявляются потерей сознания или сопровождаются судорогами тонического характера (диэнцефальные припадки). W. Dandy (1933) называет эти припадки «интермиттирующими приступами». Характерными компонентами приступов были явления чувствтительного раздражения или вазомоторные нарушения (ознобоподобные дрожания в виде кратковременных пароксизмов, обильное потоотделение, повышение температуры тела до 38 – 390 градусов).
Длительность заболевания от появления первых симптомов до поступления в клинику колеблется от нескольких суток до 15 лет.
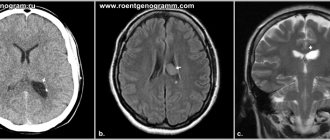
Y. Sawamura et. al. (1995) сообщает об асимптомных кистах пинеальной области у женщин с пиком в возрасте 21 г. – 30 лет размерами >5мм, случайно выявленных при МРТ головного мозга, а на аутопсии же частота таких кист доходила до 25 – 40%.
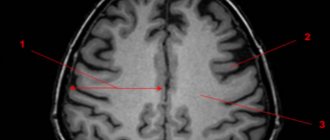
Желудочки мозга
При шизофрении обнаружены изменения в анатомии со стороны латеральных желудочков головного мозга, а также третьего желудочка мозга. Они примерно увеличены на 20-30% по сравнению с желудочками мозга здорового человека. Некоторые исследователи при этом подчеркивали, что в большей степени этому явлению подвержены тела левого и правого желудочков, увеличенные в объеме примерно на 50%, и в меньшей степени — лобные рога.
Четвертый желудочек при шизофрении увеличен незначительно, в среднем на 7% по сравнению с размером желудочка здоровых людей, причем этот признак отмечается лишь у каждого пятого больного.
Большинство исследователей убеждены, что уже после первого психотического эпизода у больных шизофренией изменены объемы боковых и третьего желудочков мозга.
| | Увеличения желудочков мозга можно выявить с помощью МРТ |
В литературе можно встретить высказывания, что для шизофрении типично нарушение генеза нейронов (уменьшение количества образования новый нейронов), особенно расположенных в субвентрикулярной зоне и зубчатой извилине.
В.А. Орлова с соавт. (1998) с помощью МРТ выявили у больных шизофренией увеличение ширины переднего рога боковых желудочков в области хвостатого ядра, а также ширины центральных отделов боковых желудочков.
Изменения желудочков мозга при шизофрении
- Увеличение на 50% центральной части боковых желудочков
- Увеличение переднего рога боковых желудочков
- Увеличение височного рога левого латерального желудочка
C. McDonald et al. (2006) обнаружили у больных шизофренией увеличение объема третьего и боковых желудочков. Средние размеры этих желудочков при шизофрении были 25,89 мл и 0,92 мл, против 16,16 мл и 0,72 мл соответственно у здоровых людей.
Расширение боковых желудочков мозга связывают с гибелью массы нейронов в прилегающих к ним структурам мозга (рядом с латеральными желудочками мозга находятся: caudate nucleus, fornix, thalamus, corpus callosum). Прогрессирующее истончение мозолистого тела по мере прогрессирования шизофрении отмечали и В.А. Орлова с соавт. (1998). Некоторые исследователи предполагают, что по мере гибели нейронов спинномозговая жидкость заполняет пространство желудочков мозга.
L. DeLisi et al. (1997) обнаружили динамическую связь размеров боковых желудочков мозга, в особенности левого, и размеров полушарий с особенностями течения шизофрении.
Расширение боковых желудочков, по мнению некоторых авторов, могло свидетельствовать о существовании «морфометрического эндофенотипа шизофрении», однако оно незначительно и не очень специфично для этого психического расстройства, так, в частности, подобные изменения могут быть выявлены и у больных с биполярным аффективным расстройством, часто проявляющим себя маниакальными состояниями.
Интересно, что среди родственников больных шизофренией было обнаружено увеличение объема боковых желудочков мозга и уменьшение размеров височной доли мозга, особенно ее серого вещества. В то же время лишь 10-15% из данной группы лиц в дальнейшем демонстировали отчетливые симптомы шизофрении. Предполагалось, что эти особенности мозга отражают генетическую предрасположенность к шизофрении.
Исследования больных шизофренией детей, проведенные с интервалом в два года, показали значительное увеличение размеров желудочков мозга по сравнению со здоровыми детьми контрольной группы.
В литературе можно встретить высказывания, что выраженность негативных симптомов шизофрении коррелирует со степенью увеличения желудочков мозга и обусловлена изменением активности дофаминергической системы мозга. Так, в частности, N. Andreasen et al. (1982) предполагают, что расширенные желудочки мозга отмечаются у тех больных, которые имеют отчетливые нарушения сенсорики и выраженную негативную симптоматику; пациенты со слабо выраженным расширением желудочков или нормальными размерами в первую очередь демонстрируют отчетливую продуктивную симптоматику. Расширение желудочков мозга у больных шизофренией обычно коррелирует с нарушением работоспособности, слабыми результатами нейропсихологических исследований и низкой эффективностью фармакотерапии. При внимательном изучении анамнеза таких больных, плохая адаптация выявляется еще задолго до дебюта заболевания. Отметим, что МРТ-исследования близнеца больного шизофренией в 80% случаев выявляет изменение со стороны желудочков мозга.
Те пациенты, у которых было обнаружено расширение боковых желудочков мозга (увеличение их объема), обычно показывают заметное нарушение когнитивных функций и изменение моторики (Kelsoe J. et al., 1988), те, у которых отмечались нарушения во фронтальных лобных областях, — симптомы раздражительности, агрессии и дисфории (Falkai P., 2002).
Изменения со стороны желудочков мозга при шизофрении могут свидетельствовать о поражении как лимбических структур (увеличение височного рога левого латерального желудочка), так и подкорковых ядер при этом психическом расстройстве.
Вернуться к Содержанию