Туннельные невропатии составляют 1/3 от заболеваний периферической нервной системы. В литературе описано более 30 форм туннельных невропатий [Левин О.С., 2005]. Различные формы компрессионно–ишемических невропатий имеют свои особенности. Мы рассмотрим вначале их общие характеристики, затем остановимся на наиболее распространенных формах туннельных синдромов руки (табл. 1).
Причины
Анатомическая узость канала является только предрасполагающим фактором развития туннельного синдрома. В последние годы накоплены данные, свидетельствующие о том, что данная анатомическая особенность является генетически обусловленной. Другой причиной, которая может привести к развитию туннельного синдрома, является наличие врожденных аномалий развития в виде дополнительных фиброзных тяжей, мышц и сухожилий, рудиментарных костных шпор. Однако только предрасполагающих факторов для развития данного заболевания, как правило, не достаточно. Способствовать развитию туннельного синдрома могут некоторые метаболические, эндокринные заболевания (сахарный диабет, акромегалия, гипотиреоз), заболевания, сопровождающиеся изменением в суставах, костной ткани и сухожилиях (ревматоидный артрит, ревматизм, подагра), состояния, сопровождающиеся гормональными изменениями (беременность), объемные образования самого нерва (шваномма, неврома) и вне нерва (гемангиома, липома). Развитию туннельных синдромов способствуют часто повторяющиеся стереотипные движения, травмы. Поэтому распространенность туннельных синдромов достоверно выше у лиц, занимающихся определенной деятельностью, у представителей определенных профессий (например, у стенографисток в 3 раза чаще наблюдается синдром карпального канала).
Клинические проявления
Полная картина туннельного синдрома включает в себя чувствительные (боль, парестезии, онемение), двигательные (снижение функции, слабость, атрофии) и трофические нарушения. Возможны различные варианты клинического течения. Чаще всего – дебют с боли или других чувствительных расстройств. Реже – начало с двигательных нарушений. Трофические изменения обычно выражены незначительно и только в запущенных случаях. Наиболее характерной для туннельного синдрома является боль. Обычно боль появляется во время движения (нагрузки), затем возникает и в покое. Иногда боль будит пациента ночью, что изматывает больного и заставляет его обратиться к врачу. Боль при туннельных синдромах может включать в себя как ноцицептивный компонент (боль, обусловленная воспалительными изменениями, происходящими в зоне нервно–канального конфликта), так и нейропатический (поскольку имеет место повреждение нерва). Для туннельных синдромов характерны такие проявления нейропатической боли, как аллодиния и гиперпатия, ощущение прохождения электрического тока (электрический прострел), жгучая боль. На более поздних стадиях боль может быть обусловлена мышечным спазмом. Поэтому при выборе противоболевой терапии необходимо руководствоваться результатами тщательного клинического анализа особенностей болевого синдрома.
Двигательные нарушения возникают вследствие поражения двигательных ветвей нерва и проявляются в виде снижения силы, быстрой утомляемости. В некоторых случаях прогрессирование заболевания приводит к атрофиям, развитию контрактур («когтистая лапа», «обезьянья лапа»).
При компрессии артерий и вен возможно развитие сосудистых расстройств, что проявляется побледнением, снижением локальной температуры или появлением синюшности и отечности в области поражения. При изолированном поражении нерва (при отсутствии компрессии артерий и вен) трофические изменения чаще всего выражены незначительно.
Лечение поражения лучевого, локтевого и срединного нервов в клинике « Эхинацея»
Когда понятно, где, как и почему происходит сдавление нерва, местное лечение в виде физиотерапии, лечебных блокад, массажа, мануальной терапии, становится гораздо более эффективным. Поэтому лечение в нашей клинике начинается с выяснения причины и места повреждения нерва.
Основные задачи лечения при сдавлении нерва:
- Устранить сдавление нерва. Для этого мы применяем мощную рассасывающую терапию: используем ферменты, рассасывающие и размягчающие рубцовую ткань, костные и хрящевые наросты (фермент Карипазим и т.п.), массаж, инъекционное введение лекарств непосредственно в место сдавления нерва. Иногда для освобождения нерва достаточно мануальной терапии и массажа мест сдавления локтевого, срединного и лучевого нервов (шейного отдела позвоночника, локтевого, лучезапястного суставов и др.).
- Ускорить заживление и восстановление нерва. Для этого мы используем современные лекарства, способствующие восстановлению освобожденного от сдавления и рубцов нерва
- Восстановить функцию и объем мышц. Здесь используются специальные упражнения, электростимуляция мышц, физиотерапия. Реабилитолог подробно расскажет и покажет, как выполнять восстановительные процедуры в домашних условиях.
Диагностика
Как правило, диагноз устанавливается на основании характерных вышеописанных клинических проявлений. Удобными для клинициста является использование ряда клинических тестов, которые позволяют дифференцировать различные виды туннельных синдромов. В некоторых случаях необходимо проведение электронейромиографии (скорости проведения импульса по нерву) для уточнения уровня поражения нерва. Повреждение нерва, объемные образования или другие патологические изменения, вызывающие туннельный синдром, можно определить также с помощью ультразвукового исследования, тепловизиографии, МРТ [Horch R.E. и др.,1997].
Диагностика туннельных синдромов
Диагностика туннельного синдрома начинается со сбора медицинского анамнеза и осмотра врачом пациента. Для фиксации локализации парестезий пациент заполняет диаграмму руки, на которой схематически отмечает зоны, в которых есть ощущения покалывания, онемения или боли.
Существуют достаточно информативные тесты, которые позволяют диагностировать КТС: тест Тинеля, тест Дуркана, тест Фалена, оппозиционная проба [3]. Для оценки нервной проводимости назначают электромиографию. Ультразвуковое исследование помогает определить размеры срединного нерва, наличие и характер патологических изменений в тканях вокруг нерва. При отеке срединного нерва, сужении канала запястья, нарушении циркуляции крови пациенту показана МРТ. Для оценки общего состояния организма, наличия хронических заболеваний врач может назначить анализы крови, обследование других органов и систем.
Прекратить воздействие патогенного фактора. Иммобилизация
Первое, что нужно сделать – прекратить физическое воздействие в области поражения. Поэтому необходима иммобилизация в области поражения. В последнее время в нашей стране появились специальные приспособления – ортезы, бандажи, лангеты, позволяющие добиться иммобилизации именно в зоне повреждения. При этом они очень удобны в использовании, их можно очень легко одевать, снимать, что позволяет пациенту сохранять свою социальную активность (рис. 1). За рубежом эти средства широко и успешно используются. Появились исследования эффективности шинирования, убедительно показавшие, что она вполне сопоставима с эффективностью инъекций гормонов и хирургических операций . В нашей стране эти приспособления уже применяют травматологи; в неврологическую практику они внедрены пока явно недостаточно.
Изменить привычный локомоторный стереотип и образ жизни
Туннельные синдромы часто являются результатом не только монотонной деятельности, но и нарушения эргономики (неправильная поза, неудобное положение конечности во время работы). Разработаны специальные упражнения и рекомендации по оптимальной организации рабочего места. Для купирования боли и предотвращения рецидива используются ортезы и лангеты, использующие принцип шинирования. В редких случаях приходится менять профессию. Обучение специальным упражнениям и лечебная физкультура являются важным компонентом лечения туннельных нейропатий на заключительном этапе терапии.
Противоболевая терапия
Физические воздействия (холод, тепло). При легких случаях уменьшению боли могут помочь компрессы со льдом, иногда «горячие» компрессы. К врачу обычно обращаются, когда эти или другие «домашние» способы «не помогают».
• Противовоспалительная терапия. Традиционно при туннельных синдромах используются НПВП с более выраженным противоболевым и противовоспалительным эффектом (диклофенак, ибупрофен). Следует помнить, что при длительном применении препаратов этой группы возникает риск желудочно–кишечных и сердечно–сосудистых осложнений. В связи с этим при умеренной или сильной боли целесообразно использовать комбинацию невысоких доз опиоидного анальгетика трамадола (37,5 мг) и самого безопасного анальгетика/антипиретика парацетамола (325 мг). Благодаря такому сочетанию достигается многократное усиление общего обезболивающего действия при меньшем риске развития побочных эффектов.
• Воздействие на нейропатический компонент боли. Нередко при туннельных синдромах применение анальгетиков и НПВП является неэффективным (как раз в этих случаях пациенты и обращаются к врачу). Это может быть обусловлено тем, что в формирования боли доминирующую роль играет не ноцицептивный, а нейропатический механизм. Когда боль является результатом нейропатических изменений, необходимо назначение препаратов рекомендованных для лечения нейропатической боли: антиконвульсантов (прегабалин, габапентин), антидепрессантов (венлафаксин, дулоксетин), пластины с 5% с лидокаином. Выбор того или иного препарата должен быть сделан с учетом клинических проявлений и индивидуальных особенностей пациента (возможность развития побочных эффектов). Важно проинформировать пациента, что применяемые при нейропатической боли препараты в отличие от «классических обезболивающих» начинают действовать не сразу (необходимо титровать дозу, эффект наступает через несколько дней или даже недель после начала приема препарата).
• Инъекции анестетика + гормонов. Весьма эффективным и приемлемым для большинства видов туннельных нейропатий методом лечения является блокада с введением анастетика (новокаина) и гормона (гидрокортизоном) в область ущемления. В специальных руководствах описаны техники и дозы препаратов для различных туннельных синдромов [Жулев Н.М., 2005]. К этой процедуре обычно прибегают, если оказываются неэффективными другие меры (холодовые компрессы, применение анальгетиков, НПВП), но в некоторых случаях, если пациент обращается на более развернутой стадии заболевания и испытывает сильную боль, целесообразно сразу предложить такому пациенту эту манипуляцию.
• Другие методы обезболивания. В настоящее время имеются сообщения о высокой эффективности инъекционного введения мелоксикама с гидрокортизоном в область туннеля. Эффективным способом уменьшения боли и воспаления является электрофорез, фонофорез с димексидом и другими анастетиками. Их можно проводить в условиях поликлиники. Симптоматическое лечение. При туннельных синдромах также применяются противоотечные препараты, антиоксиданты, миорелаксанты, препараты, улучшающие трофику и функционирование нерва (ипидакрин, витамины и др.).
Хирургическое вмешательство. К хирургическому лечению обычно прибегают, когда исчерпаны другие возможности оказания помощи пациенту. В то же время по определенным показаниям целесообразно сразу предложить пациенту хирургическое вмешательство. Хирургическое вмешательство обычно заключается в освобождении нерва от сдавления, «реконструкции туннеля». По статистике, эффективность хирургического и консервативного лечения достоверно не различается спустя год (после начала лечения или операции). Поэтому после успешной хирургической операции важно помнить о других мероприятиях, которые необходимо соблюдать для достижения полного выздоровления (профилактики рецидивов): изменение локомоторных стереотипов, применение приспособлений, защищающих от нагрузки (ортезы, шины, бандажи), выполнение специальных упражнений .
Туннельный синдром — как уменьшить боль?
Class Clinic
Кто больше подвержен туннельному синдрому — женщины или мужчины, молодые или пожилые люди? Какие профессии попадают в группу риска? Какие из современных методов лечения наиболее эффективны? О туннельных синдромах и особенностях применения локальных инъекций при их лечении рассказала практикующий врач-невролог калининградского медицинского центра Class Clinic Авдеева Татьяна Борисовна.
Что представляет собой туннельный синдром и как он проявляется?
Туннельные синдромы — это группа заболеваний, возникающих при сдавлении нервов костями, мышцами и сухожилиями. Самые частые симптомы — онемение области, которую иннервирует сдавленный нерв, и длительные периодически возникающие боли. Часто под туннельным синдромом понимают лишь синдром запястного канала (карпальный синдром), когда происходит сдавление срединного нерва между костями, сухожилиями запястья и поперечной кистевой связкой. Это не совсем верно, так как это лишь частный случай заболевания.
Действительно ли туннельный синдром — болезнь программистов, офисных работников, или это мнение ошибочно?
В группе риска практически все, так как туннельных синдромов огромное множество, но карпальный синдром, о котором говорят в этом случае, чаще действительно возникает от работы за компьютером. Между тем, он не реже проявляется у спортсменов, водителей, доярок и представителей любых других специальностей, где возможна хроническая травма в области лучезапястного сустава.
В моей практике был случай, когда туннельный (карпальный) синдром развился у пациента, который по роду деятельности постоянно носил воду в двадцатилитровых бутылках и при этом практически не работал за клавиатурой. Можно сказать, что в группе риска представители любых специальностей, где нужно регулярно повторять однотипные действия.
Применяется ли локальная инъекционная терапия (блокады) при этом заболевании?
Основные проявления туннельного синдрома — это боли и онемения, а в тяжёлых далеко зашедших случаях – параличи и атрофии мышц. Нерв при этом заболевании сдавливается в канале, как правило, к этому приводит местный отек тканей при хронической травме. При таких механизмах и симптомах действительно эффективно использовать локальные инъекционные блокады в качестве одного из методов комплексной терапии.
В каких случаях при туннельных синдромах показана именно локальная инъекционная терапия и какие препараты при этом применяются?
Практически во всех, если нет противопоказаний — сопутствующих инфекционных или онкологических процессов. При туннельных синдромах блокады могут использоваться не только как симптоматический способ купирования интенсивных болей, но и как патогенетическое лечение, так как, снимая отёк, мы освобождаем нервы от сдавления. Таким образом, при помощи локальной инъекционной терапии мы можем повлиять на механизм развития заболевания, при этом получить длительный и достаточно стабильный результат.
Используются также глюкокортикостероидные гормональные препараты, которые в сочетании с местными анестетиками или без них приводят к уменьшению отёка и прекращают сдавление нерва. Также могут применяться нестероидные противовоспалительные средства. В подобных случаях мы быстро получаем результат, эффекты от применения локальной инъекционной терапии появляются уже на следующий день: исчезают боли, позже восстанавливается чувствительность и нормальная подвижность.
Можно ли лечить туннельный синдром исключительно при помощи блокад?
Гарантировать полное выздоровление, применяя только блокады, сложно. Всегда необходимо участие пациента в лечении, соблюдение определенного режима труда, положения пораженной конечности, снижения нагрузок и других рекомендаций невролога. Иногда локальную инъекционную терапию используют как экстренный метод для восстановления работоспособности. Также он может использоваться как способ малоинвазивного патогенетического лечения, но только в тех случаях, когда степень болезненности процесса этого позволяет. Бывают случаи, когда иначе как хирургическим путем справиться с туннельным синдромом нельзя.
Следует помнить, что результат (особенно на ранних стадиях развития этого заболевания) во многом зависит от выполнения рекомендаций невролога. Инъекционные блокады, безусловно, принесут облегчение. Но без правильной гигиены труда улучшения будут временными и процесс повторной травматизации будет опять приводить к ухудшению. Именно поэтому не стоит рассматривать локальную инъекционную терапию как гарантированный метод избавления от туннельного синдрома. Этот недуг необходимо лечить комплексно.
Запишитесь на приём к Татьяна Борисовне Авдеевой на сайте или по телефону (4012) 33-44-55. При записи на сайте действует скидка 20% на первичный приём.
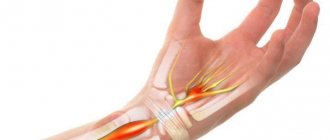
Синдром карпального канала
Синдром карпального канала (запястный туннельный синдром) является наиболее распространенной формой компрессионо–ишемической невропатии, встречающейся в клинической практике. В популяции синдром карпального канала встречается у 3% женщин и 2% мужчин [Берзиньш Ю.Э., 1989]. Этот синдром обусловлен сдавливанием срединного нерва в том месте, где он проходит через запястный канал под поперечной связкой запястья. Точная причина развития синдрома карпального канала не известна. Сдавлению срединного нерва в обасти запастья чаще всего способствуют следующие факторы: • Травма (сопровождающаяся местным отеком, растяжением сухожилий). • Эргономические факторы. Хроническая микротравматизация (часто встречается у строительных рабочих), микротравматизация, связанная с частыми повторными движениями (у машинисток, при постоянной длительной работе с компьютером). • Заболевания и состояния, сопровождающиеся нарушениями метаболизма, отеками, деформациями сухожилий, костей (ревматоидный артрит, сахарный диабет, гипотиреоз, акромегалия, амилоидоз, беременность). • Объемные образования самого срединного нерва (нейрофиброма, шваннома) или вне его в области запястья (гемангиома, липома).
Клинические проявления
Синдром карпального канала проявляется болью, онемением, парестезиями и слабостью в руке, кисти. Боль и онемение распространяются на ладонную поверхность большого, указательного, среднего и 1/2 безымянного пальца, а также на тыльную поверхность указательного и среднего пальца. Вначале симптомы возникают при выполнении каких–либо действий с использованием кисти (работа за компьютером, рисование, вождение), затем онемение и боль появляются и в состоянии покоя, иногда возникают ночью.
Для верификации диагноза синдрома карпального канала предлагаются следующие тесты. Тест Тинеля: постукивание неврологическим молоточком по запястью (над местом прохождения срединного нерва) вызывает ощущение покалывания в пальцах или иррадиацию боли (электрический прострел) в пальцы руки (рис. 2). Боль может ощущаться также в области постукивания. Положительный симптом Тинеля обнаруживается у 26–73% пациентов с синдромом карпального канала [Аль Замиль М.Х., 2008]. Тест Дуркана: сдавление запястья в области прохождения срединного нерва вызывает онемение и/или боль в I–III, половине IV пальцах руки (как при симптоме Тинеля). Тест Фалена: сгибание (или разгибание) кисти на 90 градусов приводит к онемению, ощущению покалывания или боли менее чем за 60 секунд (рис. 3). У здорового человека также могут развиться подобные ощущения, но не ранее, чем через 1 минуту. Оппозиционная проба: при выраженной слабости тенара (которая наступает на более поздней стадии) пациент не может соединить большой палец и мизинец (рис. 4); либо врачу (исследователю) удается легко разъединить сомкнутые большой палец и мизинец пациента.
Дифференциальная диагностика
Синдром карпального канала следует дифференцировать с артритом карпо–метакарпального сустава большого пальца, шейной радикулопатией, диабетической полинейропатией. У пациентов с артритом будут обнаружены характерные изменения костей на рентгене. При шейной радикулопатии рефлекторные, сенсорные и двигательные изменения будут связаны с болью в шее, в то время как при синдроме карпального канала указанные изменения ограничиваются дистальными проявлениями. Диабетическая полиневропатия, как правило, является двусторонним, симметричным процессом, вовлекающим и другие нервы (не только срединный). В то же время не исключено сочетание полиневропатии и синдрома карпального канала при сахарном диабете.
Лечение
В легких случаях при синдроме карпального канала помогают компрессы со льдом, уменьшение нагрузки. Если это не помогает, необходимо принять следующие меры: 1. Иммобилизация запястья. Существуют специальные приспособления (шины, ортезы), которые иммобилизуют запястье и являются удобными для использования (рис. 1). Иммобилизацию следует проводить хотя бы на ночь, а лучше – на 24 ч (по крайней мере, в остром периоде). 2. НПВП. Препараты из группы НПВП будут эффективными, если в механизме боли доминирует воспалительный процесс. 3. Если применение НПВП оказалось неэффективным, целесообразно сделать инъекцию новокаина с гидрокортизоном в зону запястья. Как правило, такая процедура весьма эффективна. 4. В поликлинических условиях можно проводить электрофорез с анестетиками и кортикостероидами. 5. Хирургическое лечение. При синдроме карпального канала слабой или средней выраженности более эффективно консервативное лечение. В случае, когда исчерпаны все средства консервативной помощи, прибегают к хирургическому лечению. Хирургическое лечение заключается в частичной или полной резекции поперечной связки и освобождении срединного нерва от компрессии. В последнее время в лечении карпального синдрома успешно применяются эндоскопические методы хирургии .
Лечение симптомов неврита локтевого нерва
При симптомах неврита локтевого нерва врач-невролог назначает лечение, которое может включать медикаментозные препараты, физиопроцедуры, массаж, лечебную физкультуру.
Иногда прибегают к иглоукалыванию
В тяжелых случаях может потребоваться хирургическое вмешательство. Хирург освобождает локтевой нерв от патологически измененных тканей, которые его сдавливают, либо сшивает концы, если нарушена его целостность.
Чем раньше вы обратитесь к компетентному врачу, тем раньше будет назначено правильное лечение, восстановление нарушенных функций произойдет более быстро и полноценно. Запишитесь на прием к специалисту прямо сейчас: +7 (495) 230-00-01.
Материал подготовлен врачом-неврологом международной клиники Медика24, кандидатом медицинских наук Лащ Натальей Юрьевной.
Синдром круглого пронатора (синдром Сейфарта)
Ущемление срединного нерва в проксимальной части предплечья между пучками круглого пронатора называют пронаторным синдромом. Этот синдром обычно начинает проявляться после значительной мышечной нагрузки в течение многих часов с участием пронатора и сгибателя пальцев. Такие виды деятельности часто встречаются у музыкантов (пианистов, скрипачей, флейтистов и особенно часто – у гитаристов), стоматологов, спортсменов [Жулев Н.М., 2005]. Большое значение в развитии синдрома круглого пронатора имеет длительное сдавление ткани. Это может происходить, например, во время глубокого сна при длительном положении головы молодожена на предплечье или плече партнера. В этом случае компремируется срединный нерв в табакерке пронатора, либо сдавливается лучевой нерв в спиральном канале при расположении головы партнера на наружной поверхности плеча (см. синдром компрессии лучевого нерва на уровне средней трети плеча). В связи с этим для обозначения этого синдрома в зарубежной литературе приняты термины «honeymoon paralysis» (паралич медового месяца, паралич новобрачных) и «lovers paralysis» (паралич влюбленных).
Синдром круглого пронатора иногда возникает и у кормящих матерей. У них компрессия нерва в области круглого пронатора происходит тогда, когда головка ребенка лежит на предплечье, его кормят грудью, убаюкивают и спящего надолго оставляют в такой позиции.
Анатомия
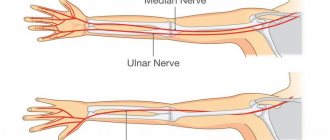
Локтевой нерв берет начало от нижней части плечевого сплетения. Плечевое сплетение начинается в нижней части шеи от передних ветвей спинномозговых нервов на уровне С5 – С8. Спинномозговые нервы выходят из позвоночного канала через небольшие отверстия между шейными позвонками на уровне С5 – Th1.
Считается, что в формировании локтевого нерва участвуют спинномозговые нервы на уровне С7-С8. Нервные волокна, переплетаясь с волокнами других спинномозговых нервов, формируют плечевое сплетение, а затем, выходя из сплетений, формируют нервы. Локтевой нерв является одним из крупных нервов плечевого сплетения. Локтевой нерв выходит из подмышечной впадины, следуя в составе сосудисто-нервного пучка. Примерно в середине плеча нерв отходит от плечевой артерии к внутренней межмышечной перегородке. В нижней части плеча нерв проходит по задней поверхности внутреннего надмыщелка плеча. На задней поверхности внутреннего надмыщелка плеча существует специальная костная борозда для локтевого нерва. Здесь может произойти защемление локтевого нерва. Если выпрямить руку, то эту борозду можно прощупать кнутри от локтевого отростка. Если эта область локтевого сустава травмируется, то чувствуются прострелы, идущие к 4-5 пальцам кисти.
Выходя из борозды, нерв следует в толще мышц внутренней стороны предплечья, отвечая за их иннервацию, иннервирует кожу внутренней стороны предплечья и 4 и 5 пальцев, а также мелкие мышцы кисти. {banner_st-d-1}
Клинические проявления
При развитии синдрома круглого пронатора пациент жалуется на боль и жжение на 4–5 см ниже локтевого сустава, по передней поверхности предплечья и иррадиацию боли в I–IV пальцы и ладонь. Синдром Тинеля. При синдроме круглого пронатора будет положительным симптом Тинеля при постукивании неврологическим молоточком в области табакерки пронатора (на внутренней стороне предплечья).
Пронаторно–флексорный тест. Пронация предплечья с плотно сжатым кулаком при создании сопротивления этому движению (противодействие) приводит к усилению боли. Усиление боли также может наблюдаться при письме (прототип данного теста). При исследовании чувствительности выявляется нарушение чувствительности, захватывающее ладонную поверхность первых трех с половиной пальцев и ладонь. Чувствительная ветвь срединного нерва, иннервирующая ладонную поверхность кисти, обычно проходит выше поперечной связки запястья. Возникновение нарушения чувствительности на ладонной поверхности I пальца, тыльной и ладонной поверхности II–IV пальцев с сохранением чувствительности на ладони позволяет уверенно дифференцировать синдром запястного канала от синдрома круглого пронатора. Атрофия тенара при синдроме круглого пронатора, как правило, не так выражена, как при прогрессирующих синдромах запястного канала.
Синдром супракондилярного отростка плеча (синдром ленты Стразера, синдром Кулона, Лорда и Бедосье)
В популяции в 0,5–1% случаев наблюдается вариант развития плечевой кости, при котором на ее дистальной антеромедиальной поверхности обнаруживается «шпора» или супракондилярный отросток (апофиз). Из–за добавочного отростка срединный нерв смещается и натягивается (как тетива лука). Это делает его уязвимым к поражению. Этот туннельный синдром, описанный в 1963 году Кулоном, Лордом и Бедосье, имеет почти полное сходство с клиническими проявлениями синдрома круглого пронатора: в зоне иннервации срединного нерва определяются боль, парестезии, снижение силы сгибания кисти и пальцев. В отличие от синдрома круглого пронатора при поражении срединного нерва под связкой Стразера возможна механическая компрессия плечевой артерии с соответствующими сосудистыми расстройствами, а также выраженная слабость пронаторов (круглого и малого). В диагностике синдрома супракондилярного отростка полезен следующий тест. При разгибании предплечья и пронации в сочетании с формированным сгибанием пальцев провоцируются болезненные ощущения с характерной для компрессии срединного нерва локализацией. При подозрении на то, что компрессия вызвана «шпорой» плечевой кости, показано рентгенологическое исследование. Лечение заключается в резекции надмыщелкового отростка («шпоры») плечевой кости и связки.
Синдром кубитального канала
Синдром кубитального канала (Sulcus Ulnaris Syndrome) представляет собой сдавление локтевого нерва в кубитальном канале (канал Муше) в области локтевого сустава между внутренним надмыщелком плеча и локтевой костью и занимает второе место по частоте встречаемости после синдрома карпального канала. Синдром кубитального канала развивается по ряду причин. К синдрому кубитального канала могут привести часто повторяющиеся сгибания в локтевом суставе. Поэтому синдром кубитального канала относят к расстройству, называемому аккумулированным травматическим расстройством (синдром чрезмерного использования). Т.е. нарушение может возникать при обычных часто повторяющихся движениях (чаще всего связанных с определенной профессиональной деятельностью) в отсутствие очевидного травматического повреждения. Прямая травма также может способствовать развитию синдрома кубитального канала, например, при опоре на локоть во время сидения. Пациенты, страдающие сахарным диабетом и алкоголизмом, подвержены большему риску развития синдрома кубитального канала.
Цены на лечения туннельного синдрома локтевого нерва
Консультации специалистов
| Прием (осмотр, консультация) врача-хирурга первичный | 1 500₽ |
| Прием (осмотр, консультация) врача-хирурга повторный | 1 500₽ |
У Романютиной Н.С. консультация бесплатно до 30.09.2021г.
Туннельный синдром локтевого нерва
| Лигаментотомия при синдроме кубитального канала | 150 000₽ |
| Невролиз, декомпрессия нервов при туннельном синдроме | 130 000₽ |
| Перемещение локтевого нерва при синдроме кубитального канала с повышенной мобильностью локтевого нерва | 180 000₽ |
Анестезия
| Местная анестезия | 5 000₽ |
| Внутривенная анестезия (ТВВА) | 20 000₽ |
| Общая анестезия (КЭТН). Стоимость зависит от продолжительности операции (от 2 до 8 часов) | от 30 000₽ до 40 000₽ |
Пребывание в стационаре
| Пребывание пациентов в палате после общей анестезии (1 сутки) | 10 000₽ |
| Пребывание пациентов в палате после внутривенной анестезии (день) | 5 000₽ |
Смотреть полный прайс-лист
Клинические проявления
Основными проявлениями локтевого туннельного синдрома являются боль, онемение и/или покалывание. Боль и парестезии ощущаются в латеральной части плеча и иррадиируют в мизинец и половину четвертого пальца. Вначале неприятные ощущения и боль возникают только при давлении на локоть или после продолжительного его сгибания. В более выраженной стадии боль и онемение чувствуются постоянно. Другим признаком заболевания является слабость в руке. Она проявляется потерей «уверенности» в руке: вдруг из нее начинают выпадать предметы при каких–то привычных действиях. Например, человеку трудно становится налить воду из чайника. В запущенных стадиях кисть на больной руке начинает худеть, появляются ямки между костями из–за атрофии мышц.
Диагностика
На ранних стадиях заболевания единственным проявлением (помимо слабости мышц предплечья) может быть потеря чувствительности на локтевой стороне мизинца. При стертой клинической картине верификации диагноза Синдрома кубитального канала могут помочь следующие тесты: Тест Тинеля – возникновение боли в латеральной части плеча, иррадиирующей в безымянный палец и мизинец при поколачивании молоточком над областью прохождения нерва в области медиального надмыщелка. Эквивалент симптома Фалена – резкое сгибание локтя вызовет парестезии в безымянном пальце и мизинце. Тест Фромена. Из–за слабости abductor policis brevis и flexor policis brevis можно обнаружить чрезмерное сгибание в межфаланговом суставе большого пальца на пораженной руке в ответ на просьбу удержать бумагу между большим и указательным пальцем (рис. 5). Тест Вартенберга. Пациенты с более выраженной мышечной слабостью могут жаловаться на то, что при засовывании руки в карман мизинец отводится в сторону (не заходит в карман) (рис. 6).
Кубитальный и радиальный туннельный синдром
Израильские врачи — Консультация | Диагностика | Лечение > Кубитальный и радиальный туннельный синдром
Ущемление локтевого нерва (локтевой туннельный синдром) возникает, когда локтевой нерв в руке оказывается сжат или его что-то раздражает.
Локтевой нерв является одним из трех главных нервов руки. Он проходит от шеи вниз к руке и может быть сужен в нескольких местах, например, под ключицей или на запястье. Наиболее распространенным местом сжатия нерва является задняя или внутренняя части локтя.
Общими симптомами туннельный локтевого синдрома являются онемение и покалывание в руках и пальцах. В большинстве случаев, симптомы можно контролировать с помощью консервативных методов лечения, таких как изменение деятельности. Если консервативные методы не устраняют симптомы или сжатие нерва вызывает мышечную слабость или повреждения руки, врач может рекомендовать операцию.
Локтевой нерв проходит через туннель в ткани (локтевой туннель), и следует под бугорок кости на внутренней стороне локтя. Этот костный бугорок называется медиальный надмыщелок. Место, где нерв проходит под медиальный надмыщелок обычно называют как «смешная кость.» В этом месте нерв проходит очень близко к коже, и при прикосновении, возникает очень болезненное ощущение, похожее на шок.
Локтевой нерв обеспечивает чувствительность мизинцу и половине безымянного пальца. Он также контролирует большинство маленьких мышц в руке, которые помогают выполнять мелкие движения.
Причины
Во многих случаях, точная причина локтевого туннельного синдрома не известна. Локтевой нерв особенно уязвим для сжатия в локтевом суставе, поскольку он должен пройти через узкое пространство с очень небольшим количеством мягкой ткани, защищающей его. Локтевой нерв проходит позади медиального надмыщелка на внутренней стороне локтя.
Есть несколько факторов, которые могут вызвать давление на нерв в локте:
В согнутом положении локтя, локтевой нерв растягивается вокруг хребта медиального надмыщелка. Поскольку это растяжение может вызвать раздражение нерва, удержание локтя в согнутом положении в течение длительного времени или повторное сгибание локтя может вызвать болезненные симптомы. Например, многие люди спят с согнутыми локтями. Это может усугубить симптомы компрессии локтевого нерва и заставить пациента просыпаться ночью. У некоторых людей, нерв выскальзывает из-за медиального надмыщелка, когда локоть согнут. Со временем это скольжения вперед и назад может раздражать нерв. Опирание на локоть в течение длительного периода времени может оказать давление на нерв. Накопление жидкости в локте может вызвать опухоль, которая может сжать нерв. Прямой удар по внутренней стороне локтя может вызвать боль, поражение электрическим током ощущение, и онемение в маленьком и безымянном пальцах.
Сон с согнутыми локтями может усугубить симптомы.
Факторы риска
Некоторые факторы поставить вас более подвержены риску развития синдрома локтевой тоннеля. К ним относятся:
♦ Перелом или вывих локтя ♦ Костные шпоры / артрит локтя ♦ Отек локтевого сустава ♦ Кисты возле локтевого сустава ♦ Повторные или длительные действия, которые требуют согнутого положения локтя
Симптомы Синдром локтевого туннеля может привести к ноющим болям во внутренней стороне локтя. Большинство симптомов, однако, проявляются в руке.
Онемение и покалывание в безымянном пальце и мизинце являются общими симптомами ущемления локтевого нерва. Часто эти симптомы приходят и уходят. Они проявляются чаще, когда локоть согнут, например, при управлении автомобилем или при держании телефона в руках. Некоторые люди просыпаются по ночам от онемения пальцев. Чувство «засыпания» в безымянном пальце и мизинце, особенно когда локоть согнут. В некоторых случаях может быть труднее двигать пальцами или манипулировать объектами. Ослабление сцепления и трудности с координацией пальца (например при играена музыкальном инструменте). Эти симптомы обычно наблюдаются в более тяжелых случаях компрессии нерва. Если нерв очень сжат или сжат в течение длительного времени, в руке может произойти истончение мышц, что приводит к потере мышечной массы. По этой причине очень важно обратиться к врачу, если симптомы тяжелые или если они являются менее серьезными, но присутствовали в течение более 6 недель.
Диагностика Врач, в первую очередь, обсуждает с пациентом историю его болезни, а также общее состояние здоровья. Он может расспросить пациента о его работе, деятельности, и лекарствах, которые возможно принимает пациент.
После обсуждения симптомов и истории болезни, врач обследует руку, чтобы определить, какой нерв пережат и где. Некоторые из физического осмотра проверяет ваш врач может сделать, включают: Тесты ♦ Рентгеновские лучи. Эти тесты обеспечивают детальные снимки плотных костных структур. Большинство причин компрессии локтевого нерва может быть не видно на рентгене. Тем не менее, врач может принять рентген локтя или запястья, чтобы обнаружить костные шпоры, артрит, или свидетельство того, что кость может сжимать нерв.
♦ Исследования нервной проводимости. Эти тесты могут определить, насколько хорошо нерв функционирует, а также помочь определить, где он сжимается. Исследования нервной проводимости измеряют сигналы, распространяющиеся по нервам руки и кисти. Нервы, как «электрические кабели», которые проходят через тело, несут сообщения между мозгом и мышцами. Когда нерв не выполняет свою функцию должным образом, проводимость занимает долгое время.
Во время испытания проводимости нерва, нерв стимулируется в одном месте и, таким образом замеряется его реакция. Там где показания говорят о замедленной реакции, вероятно, и есть место, где пережииается нерв. Исследование нервной проводимости может также определить, вызывает ли сжатие также повреждение мышц. Во время теста в некоторые из мышц помещаются маленькие иглы. Повреждение мышц является признаком более серьезного сжатия нерва.
Лечение Если сжатие нерва не вызывает атрофию мышц, врач, скорее всего, в первую очередь, порекомендуют нехирургическое лечение. Нестероидные противовоспалительные препараты. Если симптомы только начались, врач может порекомендовать противовоспалительные лекарства, чтобы помочь уменьшить отек вокруг нерва.
Несмотря на то, стероиды, такие как кортизон, являются очень эффективными противовоспалительными лекарствами, стероидные инъекции, как правило, не используются, так как существует риск повреждения нерва.
Фиксация. Врач может назначить фиксацию локтя в выпрямленном положении во время сна.
Упражнения. Некоторые врачи считают, что упражнения, которые помогают локтевому нерву проскользнуть через локтевой туннель и канал Гийона в запястье может устранить симптомы. Эти упражнения могут также помочь предотвратить жесткость в руке и запястье.
Хирургическое вмешательство. Врач может рекомендовать операцию, чтобы снять давление нерва, если:
♦ Нехирургические методы не привели к улучшению состояния ♦ Локтевой нерв сжат в значительной степени ♦ Сжатие нерва вызвало мышечную слабость или повреждение
Существует несколько хирургических процедур, которые снижают давление на локтевой нерв. Хирург-ортопед обсуждает с пациентом наиболее подходящий для него вариант.
Эти процедуры чаще всего выполняются в амбулаторных условиях, но некоторым пациентам, возможно, лучше остаться на 1 ночь госпитализации.
Высвобождение локтевого нерва. При этой операции, разделяется связка из локтевой туннеля. Это увеличивает размер туннеля и уменьшает давление на нерв.
После процедуры связка начинает заживать и по всему участку начинанает расти новая ткань. Новый рост ткани лечит связки и создает больше пространства для прохождения локтевого нерва. Передняя транспозиция локтевого нерва. При такой процедуре нерв перемещается со своего места позади медиального надмыщелка на новое место перед ним.
Нерв может быть перемещен под кожу и жировую ткань, на верхнюю часть мышцы (подкожная транспозиция), или в мышцу (межмышечное транспонирование), или под мышцу (подмышечная транспозиция).
Медиальная эпикондилэктомия. Другой вариант для освобождения нерва заключается в удалении части медиального надмыщелка. Как и при транспозиции локтевого нерва, этот метод также предотвращает нерв от сдавливания и растяжения, когда локоть согнут. В зависимости от типа операции, пациенту иногда приходится носить фиксатор в течение нескольких недель после операции. Обычно, подмышечная транспозиция под мышцу требует более длительного времени фиксации (от 3 до 6 недель).
Хирург может рекомендовать физические упражнения, чтобы помочь восстановить силы и движения в руке. Врач также говорит пациенту о том, когда будет безопасно вернуться к своей обычной деятельности.
Результаты операции, как правило, хорошие. Каждый метод хирургии имеет аналогичный показатель успеха для обычных случаев компрессии нерва. Если нерв очень сильно пережат, или, если есть атрофия мышц, возможно, что нерв не может быть востановлен и некоторые симптомы могут сохраняться даже после операции. Нервы восстанавливаются медленно, и может потребоваться много времени, чтобы определить, насколько хорошо нерв будет функционировать после операции.
Свяжитесь с нами, если вы не уверены в состоянии вашего здоровья или диагнозе, хотите узнать мнение ведущего израильского врача, нуждаетесь в четком, профессиональном и надежном медицинском заключении и лечении по современным протоколам.Мы оперативно организуем консультацию и лечение в Израиле.
Tel / Whatsapp / Viber +972 54 803 45 32 [email protected]
Лечение
На начальных стадиях заболевания проводится консервативное лечение. Изменение нагрузки на локоть, максимальное исключение сгибания в локтевом суставе могут значительно уменьшить давление на нерв. Рекомендуется фиксировать локтевой сустав в разгибательном положении на ночь с помощью ортезов, держать руль автомобиля разогнутыми в локтях руками, выпрямлять локоть при пользовании мышью компьютера и т.д. Если применение традиционных средств (НПВП, ингибиторов ЦОГ–2, шинирование) в течение 1 недели не оказали положительного влияния, рекомендуется проведение инъекции анестетика с гидрокортизоном.
Если эффективность указанных мероприятий оказалась недостаточной, то выполняется операция. Существует несколько методик хирургического освобождения нерва, но все они так или иначе подразумевают перемещение нерва кпереди от внутреннего надмыщелка. После операции назначают лечение, направленное на скорейшее восстановление проводимости по нерву. Туннельный синдром канала Гийона Туннельный синдром канала Гийона развивается вследствие сдавления глубокой ветви локтевого нерва в канале, образованном гороховидной костью, крючком крючковидной кости, ладонной пястной связкой и короткой ладонной мышцей. Отмечаются жгучие боли и расстройства чувствительности в IV–V пальцах, затруднения щипковых движений, приведения и разведения пальцев.
Туннельный ульнарный синдром очень часто является результатом длительного давления рабочих инструментов, например, вибрирующих инструментов, отверток, щипцов, поэтому встречается чаще у представителей определенных профессий (садовники, резчики кожи, портные, скрипачи, лица, работающие с отбойным молотком). Иногда синдром развивается после пользования тростью или костылем. К патологическим факторам, которые могут вызвать компрессию, также относятся увеличенные лимфатические ганглии, переломы, артрозы, артриты, аневризма локтевой артерии, опухоли и анатомические образования вокруг канала Гийона. Дифференциальный диагноз. На отличие синдрома канала Гийона от синдрома локтевого канала указывает то, что при поражении нерва в области кисти боль возникает в области гипотенара и основания кисти, также как и усиление и иррадиация в дистальном направлении при провоцирующих тестах. Расстройства чувствительности при этом занимают только ладонную поверхность IV–V пальцев. На тыле кисти чувствительность не нарушена, так как она обеспечивается дорсальной ветвью локтевого нерва, отходящего от основного ствола на уровне дистальной трети предплечья.
При дифференциальном диагнозе с корешковым синдромом (С8) следует учесть, что парестезии и расстройства чувствительности могут также проявиться по ульнарному краю кисти. Возможны парез и гипотрофия мышц гипотенара. Но при корешковом синдроме С8 зона чувствительных расстройств значительно больше, чем при канале Гийона, и при этом отсутствует гипотрофия и парез межкостных мышц. Если диагноз устанавливается на ранних стадиях, то может помочь ограничение активности. Пациентам можно рекомендовать на ночь или днем использование фиксаторов (ортезов, шин) для уменьшения травматизации. В случае неуспеха консервативных мероприятий проводится хирургическое лечение, нацеленное на реконструкцию канала для того, чтобы освободить нерв от сдавления.
Подробнее о процедуре
Причины туннельного синдрома запястья
Локтевая невропатия возникает из-за давления на локтевой нерв. Частыми причинами возникновения этого недуга являются такие факторы:
- систематическая опора на локоть о твердую поверхность;
- локтевой сустав находится в согнутом положении длительное время;
- аномальный рост костной ткани;
- большая или частая физическая нагрузка;
- профессия при которой сустав находится при постоянной нагрузке (работа у компьютера, телефона и т.д.);
- травмы.
Диагностика
Как правило, сбора анамнеза и тщательного физикального осмотра достаточно для того, чтобы заподозрить туннельный синдром локтевого нерва. Лечение во многом зависит от стадии развития недуга и причины его появления, что можно выяснить в процессе диагностики. С этой целью используются следующие методики:
- электронейромиография — исследование, которое дает врачу возможность оценить работу мышц предплечья и кисти, определить скорость передачи импульса по нерву – степень нарушения проводимости (функции нерва).
- рентгенограмма, УЗИ, МРТ также используются в процессе диагностики, особенно если есть подозрение на наличие травмы, перелома, артрита, подагры и прочих заболеваний.
Подготовка к операции
Специальных рекомендаций подготовки к операции нет. В день операции утром не принимайте пищу и не пейте жидкость. Если вы регулярно принимаете лекарства, запейте его одним глотком воды.
Противопоказания
- Заболевания, препятствующие проведению анестезии (обсуждается во время консультации с врачом)
- Гнойно-воспалительные заболевания в области операции
Особенности проведения операции
Операция заключается в освобождении нерва от сдавливающих тканей. При избыточной подвижности нерва его перемещают, укрывая мышцами, чтобы он не натягивался при сгибании руки в локтевом суставе.
Послеоперационный период
- После проведения хирургического операции, обязательно необходимо продолжить лечение с применением медикаментозных препаратов: обезболивающие; витамины; противоотечные; улучшающие проводимость и нервную трофику.
- Обязательно необходимо использовать медикаменты в связке с лечебной физкультурой и физиотерапевтическими методами. Только в этом случае удастся достичь эффекта за 3-6 месяцев. В редких случаях, при запущенной стадии и сильной атрофии мышц, полное восстановление чувствительных и двигательных функций не представляется возможным, поэтому очень важно обратиться к специалисту сразу, как только возникли первые симптомы недуга.
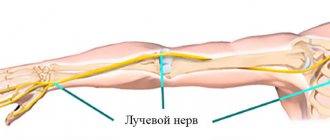
Синдром компрессии лучевого нерва
Можно выделить три варианта компрессионного поражения лучевого нерва: 1. Сдавление в области подмышечной впадины. Встречается редко. Возникает вследствие использования костыля («костыльный паралич»), при этом развивается паралич разгибателей предплечья, кисти, основных фаланг пальцев, мышцы, отводящей большой палец, супинатора. Ослаблено сгибание предплечья, угасает рефлекс с трехглавой мышцы. Чувствительность выпадает на дорсальной поверхности плеча, предплечья, отчасти кисти и пальцев. 2. Компрессия на уровне средней трети плеча (синдром спирального канала, синдром «ночного субботнего паралича», «парковой скамейки», «лавочки»). Встречается значительно чаще. Лучевой нерв, выходящий из подмышечной области, огибает плечевую кость, где располагается в костной спиральной борозде (желобке), которая становится костно–мышечным туннелем, поскольку к этой борозде прикрепляются две головки трехглавой мышцы. В период сокращения этой мышцы нерв смещается вдоль плечевой кости и за счет этого может травмироваться при форсированных повторных движениях в плечевом и локетвом суставах. Но чаще всего компрессия возникает вследствие прижатия нерва на наружно–задней поверхности плеча. Это происходит, как правило, во время глубокого сна (часто крепкий сон возникает после употребления алкоголя, поэтому получил название «синдром субботней ночи»), при отсутствии мягкой постели («синдром парковой скамейки»). Прижатие нерва может быть обусловлено расположением головы партнера на наружной поверхности плеча. 3. Компрессионная невропатия глубокой (задней) ветви лучевого нерва в подлоктевой области (синдром супинатора, синдром Фрозе, синдром Томсона–Копелля, синдром «локтя теннисиста»). Теннисный локоть, локоть теннисиста или эпикондиллит наружного надмыщелка плечевой кости – это хроническое заболевание, вызванное дистрофическим процессом в области прикрепления мышц к наружному надмыщелку плечевой кости. Синдром компрессии задней (глубокой) ветви лучевого нерва под апоневротическим краем короткого лучевого разгибателя кисти или в туннеле между поверхностным и глубоким пучками мышцы–супинатора предплечья может быть обусловлен мышечными перегрузками с развитием миофасциопатий или патологическими изменениями периневральных тканей. Проявляется болью в мышцах–разгибателях предплечья, их слабостью и гипотрофией. Тыльная флексия и супинация кисти, активная экстензия пальцев против сопротивления провоцирует боль. Активное разгибание III пальца при его прижатии и одновременном выпрямлении руки в локтевом суставе вызывает интенсивную боль в локте и верхней части предплечья.
Лечение включает общую этиотропную терапию и местные воздействия. Учитывают возможную связь туннельного синдрома с ревматизмом, бруцеллезом, артрозоартритами обменного происхождения, гормональными нарушениями и другими состояниями, способствующими компримированию нерва окружающими тканями. Местно, в область ущемления нерва, вводят анестетики и глюкокортикоиды. Комплексное лечение включает физиотерапию, назначение вазоактивных, противоотечных и ноотропных препаратов, антигипоксантов и антиоксидантов, миорелаксантов, ганглиоблокаторов и др. Хирургическая декомпрессия с рассечением сдавливающих нерв тканей показана при безуспешности консервативного лечения. Таким образом, туннельные синдромы на руке представляют собой разновидность повреждений периферической нервной системы, обусловленных как эндогенными, так и экзогенными воздействиями. Исход зависит от своевременности и адекватности лечения, правильных профилактических рекомендаций, ориентации больного в выборе или изменении профессии, предраспологающей к развитию туннельной невропатии.
В статье использованы рисунки из книги S. Waldman. Atlas of commom pain syndromes. – Saunders Elsevier. – 2008.
Реабилитация
При консервативном лечении
Консервативное лечение можно считать успешным, если видны улучшения через 5-6 недель. На первом этапе все упражнения выполняются совместно с инструктором или врачом по лечебной физкультуре. Специальные упражнения помогают избегать постоянно повторяющегося натяжения локтевого нерва и ущемления его в борозде. По мере появления улучшения упражнения усложняются, добавляются упражнения, которые укрепляют мышцы, а также упражнения, имитирующие ежедневную деятельность. Возможно, придется носить шину, фиксирующую локтевой сустав, на ночь. Попробуйте делать все повседневные занятия, используя другую руку или поражённую конечность, удерживая её в выпрямленном положении. Избегайте деятельности, которая требует многократно повторяющихся сгибаний – разгибании в локтевом суставе, особенно удерживая тяжёлые предметы. Также недопустимо длительно держать руку согнутой в локтевом суставе.