Демиелинизирующее заболевание представляет собой патологический процесс разрушения миелиновой оболочки, при котором поражаются нейроны головного и спинного мозга. При этом ухудшается проводимость импульсов в нервной системе. Болезнь характеризуется уничтожением миелина мозга. Это опасное состояние влияет на функционирование всего организма. Заболевание встречается с одинаковой частотой как у взрослых, так и детей. Современная медицина не обладает средствами для полного излечения от этого заболевания. Его можно лишь ослабить и замедлить течение.
Демиелинизация
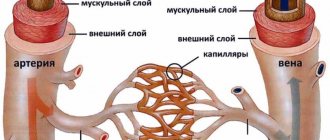
Демиелинизирующее заболевание головного мозга по МКБ-10 имеет коды G35, G36 и G77. Процесс, вызванный поражением нервной ткани, негативно сказывается на функционировании всего организма в целом. Определенные нервные окончания покрыты миелиновой оболочкой, которая выполняет в организме важные функции. Например, миелин обеспечивает быструю передачу электрических импульсов и соответственно при нарушении этого процесса страдает вся система. Миелин состоит из липидов и белковых соединений в пропорции 70/30.
Мнение эксперта
Автор: Дарья Олеговна Громова
Врач-невролог
Наиболее распространенное демиелинизирующее заболевание головного мозга – рассеянный склероз. Симптомы его очень разнообразны, поэтому пациент редко сразу приходит к неврологу. Снижение зрения, онемение конечностей, проблемы с моторикой – разные врачи дают разные рекомендации, хотя достаточно просто отправить пациента на МРТ и лабораторные исследования, которые подтвердят опасения или исключат заболевания мозга.
Демиелинизирующее заболевание — это не только рассеянный склероз, это еще и оптиконевромиелит и острый диссеминированный энцефаломиелит. Эти болезни не лечатся, но развитие их можно замедлить. В целом медики дают благоприятный прогноз при лечении этих патологий. Диагноз «рассеянный склероз» сейчас ставят чаще, но само заболевание протекает легче, чем 30-40 лет назад.
Благодаря современным методам терапии и исследований доброкачественное течение наблюдается примерно в половине случаев — больные полностью сохраняют трудоспособность, заводят семьи, рожают детей. Есть некоторые ограничения, например, запрещено посещение бань и саун, длительное нахождение на солнце, но в остальном образ жизни сохраняется, никаких специальных диет не нужно.
Механизмы развития
Нервная система состоит из центрального и периферического отделов. Механизм регуляции между ними работает следующим образом: импульсы от рецепторов периферической системы передаются в нервные центры спинного мозга, а оттуда в головной мозг. Расстройство этого сложного механизма становится причиной демиелинизации.
Нервные волокна покрыты миелиновой оболочкой. В результате рассматриваемого патологического процесса эта оболочка разрушается и на ее месте формируется фиброзная ткань. Она в свою очередь не может проводить нервные импульсы. В условии отсутствия нервных импульсов нарушается работа всех органов, поскольку мозг не может отдавать команды.
1) Рассеянный склероз (РС)
Это самая часто встречаемая патология среди демиелинизирующих заболеваний ЦНС; в мире приблизительно 2.1 миллиона человек больны рассеянным склерозом. Заболеваемость рассеянным склерозом лежит в границах от 2 до 150 больных на 10000 человек, в зависимости от региона.
Этиопатогенез
Считается что РС автоиммунное заболевание, которым страдают люди с генетической предрасположенностью, под действием внешних факторов. Повреждение образуется в результате того, что иммунная система организма атакует структуры собственной нервной системы. Обычно очаги повреждения локализованы в белом веществе головного мозга, перивентрикулярно, в стволе, базальных ганглиях и спинном мозге, а так же, не редко поражают зрительные нервы.
При РС поражены олигодендроциты – клетки, которые образуют миелин. Параллельно демиелинизирующему процессу, происходит воспалительная реакция, в которой участвуют Т лимфоциты, пересекая гематоэнцефалический барьер. Т лимфоциты атакуют миелин – это является триггером, запускающим воспалительную реакцию, в которую вступает множество цитокинов и антител. Доказано, что параллельно с Т лимфоцитами, в патологической реакции участвуют Б лимфоцыты.
Диагностика
Диагностика болезни сравнительно затруднительна ввиду того, что симптоматика похожа на другие заболевания. Разработаны диагностические критерии (McDonald criteria), которые были пересмотрены в 2010 году. Критерии основаны на клинической картине, лабораторных и радиологических данных.
Радиологические критерии заболевания, основаны на распространении процесса в пространстве и динамике, следовательно, в один момент диагноз установить не всегда возможно, иногда даже приходится проводить повторные МРТ. В пунктате спинномозговой жидкости можно обнаружить олигоклональные антитела (IgG) которые указывают на хронический воспалительный процесс. У 85% пациентов с РС в крови находят олигоклональные антитела.
Клиническая картина
Симптоматика при РС зависит от локализации очагов повреждения в ЦНС. Классическими симптомами считается межъядерная офтальмоплегия, симптом Лермитта, нарушения чувствительности проводникового типа, пирамидальная симптоматика, нейрогенный мочевой пузырь, оптический нейрит. Появление симптомов не прогнозируемо и в основном колеблется в диапазоне от 24 часов и более. Обычно симптоматика редуцируется медленно, ремиссии могут быть не полными. Любая инфекция, может спровоцировать псевдорецидив.
Существует клиническая классификация течения рассеянного склероза. Основываясь на нее, назначают лечение.
РС подразделяют на:
- рецидивирующее ремитирующее течение – обострения с полной/частичной ремиссией, между обострениями стабильное течение (50% в течении 10 лет переходят в вторично прогрессирующую форму);
- Вторично прогрессирующее течение – вначале рецидивирующее ремитирующее течение, за которой следует стабильно прогрессирующее ухудшение симптоматики, на фоне, или без обострений;
- Первично прогрессирующее течение – до 15% пациентов, без ремиссий, начиная с первого симптома;
Лечение
РС не является излечимым заболеванием.
Различают лечение острых эпизодов, иммуномодулирующую терапию, симптоматическое лечение и реабилитацию.
Лечение направленно на уменьшение воспалительного и демиелинизрующего процессов, на отдаление следующего рецидива и замедления прогрессирования инвалидности.
Для лечения обострений используют метилпреднизолон 1000мг / 3-5 дневным курсом в зависимости от тяжести обострения. В некоторых случаях, когда метилпреднизолон не даёт терапевтического эффекта, применяется плазмаферез.
В целях иммуномодулирующей терапии применяются медикаменты, которые снижают частоту рецидивов в случае рецидивирующе ремитирующего течения заболевания. К этой группе медикаментов пренадлежат: Interferon beta 1a (Avonex, Rebif); Interferon beta 1b (Betaferon, Extavia); glatiramer acetate (Copaxone); В целях иммуносупресивной терапии применяются: Natalizumab (Tysabri); Mitoxantrone.
Существую определённые критерии, соответствуя которым, по решению консилиума пациент может получить оплаченное государством медикаментозное лечение.
Как и у всех других, у этих медикаментов есть свои побочные эффекты, из-за которых пациент может отказаться принимать их.
Лечение РС – это командная работа, в которой следует принимать участие неврологу, нейрорадиологу, нейроофтальмологу и реабилитологу.
a
Причины
Демиелинизирующие заболевания головного мозга характеризуются поражением периферической и центральной нервной системы. Они чаще всего возникают на фоне генетической предрасположенности. Случается и так, что сочетание определенных генов провоцирует нарушения в функционировании иммунной системы. Выделяются и иные причины возникновения демиелинизирующих заболеваний:
- состояние хронической или острой интоксикации;
- солнечная радиация;
- ионизирующее облучение;
- аутоиммунные процессы в организме и генетические патологии;
- осложнение бактериальной и вирусной инфекции;
- неправильное питание.
Наиболее подверженной этой патологии считается европеоидная раса, особенно те ее представители, которые проживают в северных географических широтах. Такой тип заболевания может провоцироваться травмой головы или позвоночника, депрессией, вредными привычками. Некоторые типы вакцин также могут стать пусковым механизмом для начала развития таких патологий. Это относятся к прививкам против кори, оспы, дифтерии, гриппа, коклюша, гепатита В.
Классификация
Демиелинизирующее заболевание нервной системы классифицируется на различные типы, в основе которых лежит разрушение миелиновой оболочки. В связи с этим рассматриваемая патология подразделяется соответствующим образом на рассеянный склероз, болезнь Марбурга, болезнь Девика, прогрессирующую мультифокальную лейкоэнцефалопатию и синдром Гийена-Барре.
Рассеянный склероз
Рассеянный склероз характеризуется как тяжелое хроническое и дезиммуно- нейродегенеративное заболевание ЦНС, склонное к прогрессированию. В большинстве случаев заболевание встречается в молодом возрасте и почти всегда приводит к инвалидности. Этому демиелинизирующему заболеванию ЦНС по МКБ-10 присвоен код G35.
В настоящее время причины развития рассеянного склероза до конца не изучены. Большинство ученых склоняются к мультифакторной теории развития этого заболевания, когда сочетается генетическая предрасположенность и внешние факторы. К числу последних относятся:
- инфекционные заболевания;
- состояние хронической интоксикации;
- прием некоторых лекарственных средств;
- смена места жительства с резкой сменой климата;
- недостаток клетчатки и высококалорийная диета.
Не всегда прослеживается взаимосвязь симптоматики рассеянного склероза со стадией заболевания. Патология может иметь волнообразное течение. Обострения и ремиссии могут повторяться с различным интервалом. Особенностью рассеянного склероза является то, что каждое новое обострение имеет более тяжелое течение по сравнению с предыдущим.
Прогрессирование рассеянного склероза характеризуется развитием следующей симптоматики:
- нарушения чувствительности (мурашки по коже, онемение, покалывание, жжение, зуд);
- расстройство зрения (нарушение цветопередачи, снижение остроты зрения, размытость картинки);
- дрожание конечностей или туловища;
- головные боли;
- нарушения речи и затруднение глотания;
- мышечные спазмы;
- изменения походки;
- когнитивные нарушения;
- непереносимость тепла;
- головокружение;
- хроническая усталость;
- нарушение либидо;
- тревожность и депрессия;
- нестабильность стула;
- бессонница;
- вегетативные расстройства.
Выделяют также вторичные симптомы рассеянного склероза. Они подразумевают осложнения болезни. Очаги демиелинизации в головном мозге определяются с помощью магнитно-резонансной томографии, в том числе с введением контрастного вещества.
Лечение рассеянного склероза осуществляется с помощью таких методов, как:
- плазмаферез;
- прием цитостатиков;
- назначение иммуносупрессоров;
- применение иммуномодуляторов;
- прием бета интерферонов;
- гормональная терапия.
- симптоматическая терапия с назначением антиоксидантов, ноотропных препаратов и витаминов.
В период ремиссии пациентам показано санаторно-курортное лечение, массаж, лечебная физкультура. При этом должны быть исключены все тепловые процедуры. Для облегчения симптомов заболевания назначаются препараты: снижающие мышечный тонус, устраняющие тремор, нормализующие мочеиспускание, стабилизирующие эмоциональный фон, противосудорожные средства.
Рассеянный склероз относится к категории неизлечимых заболеваний. Поэтому указанные методы лечения направлены на уменьшение проявлений и улучшение качества жизни больного. Длительность жизни больных с таким заболеванием зависит от характера течения патологии.
Виды очагов на МРТ головы
Цвет получаемого изображения нормальных мозговых структур и патологических изменений зависит от используемой программы. При сканировании в ангиорежиме, в том числе с применением контраста, на снимках появляется разветвленная сеть артерий и вен. Очаговые изменения бывают нескольких типов, по их характеристикам врач может предположить природу фокусов.
При патологии мозгового вещества нарушаются свойства пораженных фокусов, что проявляется резким изменением МР-сигнала по сравнению со здоровыми областями. Применение определенных последовательностей (диффузионно-взвешенных, FLAIR и пр.) или контрастирования позволяет более четко визуализировать локальные изменения. То есть, если рентгенолог видит на результатах МРТ единичный очаг, для более подробного его изучения будут применены разные режимы сканирования либо контрастирование.
При сравнении изменений со здоровыми участками мозга выделяют гипер-, гипо- и изоинтенсивные зоны (соответственно яркие, темные и такие же по своему цвету, как рядом расположенные структуры).
Абсцесс головного мозга на МРТ (указан стрелкой)
Гиперинтенсивные очаги
Выявление гиперинтенсивных, т.е. ярко выделяющихся на МР-сканах, очагов заставляет специалиста подозревать опухоль головного мозга, в том числе метастатического происхождения, гематому (в определенный момент от начала кровоизлияния), ишемию, отек, патологии сосудов (каверномы, артерио-венозные мальформации и пр.), абсцессы, обменные нарушения и т.п.
Опухоль головного мозга на МРТ (указана стрелкой)
Субкортикальные очаги
Поражение белого вещества головного мозга обычно характеризуют, как изменения подкорковых структур. Выявленные при МРТ субкортикальные очаги говорят о локализации повреждения сразу под корой. Если обнаруживают множественные юкстакортикальные зоны поражения, есть смысл подозревать демиелинизирующий процесс (например, рассеянный склероз). При указанной патологии деструктивные изменения происходят в различных участках белого вещества, в том числе прямо под корой головного мозга. Перивентрикулярные и лакунарные очаги обычно выявляют при ишемических процессах.
Очаги глиоза
При повреждении мозговой ткани включаются компенсаторные механизмы. Разрушенные клетки замещаются структурами глии. Последняя обеспечивает передачу нервных импульсов и участвует в метаболических процессах. За счет описываемых структур мозг восстанавливается после травм.
Выявление глиозных очагов указывает на предшествующее разрушение церебрального вещества вследствие:
- родовой травмы;
- гипоксических процессов;
- наследственных патологий;
- гипертонии;
- эпилепсии;
- энцефалита;
- интоксикации организма;
- склеротических изменений и др.
По количеству и размерам измененных участков можно судить о масштабах повреждения мозга. Динамическое наблюдение позволяет оценить скорость прогрессирования патологии. Однако изучая зоны глиоза нельзя точно установить причину разрушения нервных клеток.
Очаги демиелинизации
Некоторые заболевания нервной системы сопровождаются повреждением глиальной оболочки длинных отростков нейронов. В результате патологических изменений нарушается проведение импульсов. Подобное состояние сопровождается неврологической симптоматикой различной степени интенсивности. Демиелинизация нервных волокон может быть вызвана:
- мультифокальной лейкоэнцефалопатией;
- рассеянным склерозом;
- диссимулирующим энцефаломиелитом;
- болезнью Марбурга, Девика и многими другими.
Обычно очаги демиелинизации выглядят как множественные мелкие участки гиперинтенсивного МР-сигнала, расположенные в одном или нескольких отделах головного мозга. По степени их распространенности, давности и одновременности возникновения врач судит о масштабах развития заболевания.
Очаг демиелинизации на МРТ
Очаг сосудистого генеза
Недостаточность мозгового кровообращения являются причиной ишемии церебрального вещества, что ведет к изменению структуры и потере функций последнего. Ранняя диагностика сосудистых патологий способна предотвратить инсульт. Очаговые изменения дисциркуляторного происхождения обнаруживают у большинства пациентов старше 50 лет. В последующем такие зоны могут стать причиной дистрофических процессов в мозговой ткани.
Лакунарный инфаркт головного мозга на МРТ (указан стрелкой)
Заподозрить нарушения церебрального кровообращения можно по очаговым изменениям периваскулярных пространств Вирхова-Робина. Последние представляет собой небольшие полости вокруг мозговых сосудов, заполненные жидкостью, через которые осуществляется трофика тканей и иммунорегулирующие процессы (гематоэнцефалический барьер). Появление гиперинтенсивного МР-сигнала указывает на расширение периваскулярных пространств, поскольку в норме они не видны.
Иногда при МРТ мозга обнаруживаются множественные очаги в лобной доле или в глубоких отделах полушарий, что может указывать на поражение церебральных сосудов. Ситуацию часто проясняет МР-сканирование в ангиорежиме.
Очаги ишемии на МРТ
Очаги ишемии
Нарушения мозгового кровообращения приводят к кислородному голоданию тканей, что может спровоцировать их некроз (инфаркт). Ишемические очаги при Т2 взвешенных последовательностях выглядят как зоны с умеренно гиперинтенсивным сигналом неправильной формы. На более поздних сроках при проведении в Т2 ВИ или FLAIR режиме МРТ единичный очаг приобретает вид светлого пятна, что указывает на усугубление деструктивных процессов.
Болезнь Марбурга
Геморрагическая лихорадка или болезнь Марбурга представляет собой острую инфекционную патологию, вызванную марбургским вирусом. Он проникает в организм через поврежденную кожу и слизистую оболочку глаз и полости рта.
Инфицирование происходит воздушно-капельным и половым путем. Кроме того, заразиться можно через кровь и другие выделения больного. После того как человек переболеет этим заболеванием, у него формируется стойкий и длительный иммунитет. Повторное заражение в практике не встречалось. У переболевшего геморрагической лихорадкой Марбурга наблюдается образование некрозов и очагов кровоизлияний в печени, миокарде, легких, надпочечниках, почках, селезенке и других органах.
Симптоматика заболевания зависит от стадии патологического процесса. Инкубационный период длится от 2 до 16 дней. Болезнь имеет острое начало и характеризуется повышением температуры тела до высоких показателей. Наряду с температурой может появиться озноб. Нарастают признаки интоксикации, такие как разбитость, головная боль, боль в мышцах и суставах, интоксикация и обезвоживание. Через 2-3 дня после этого присоединяются расстройство функционирования ЖКТ и геморрагический синдром. В области груди появляется колющая боль, которая усиливается во время дыхания. Кроме того, у больного может появиться сухой кашель и загрудинные колющие боли. Боль может перейти на область горла. Слизистая оболочка глотки сильно краснеет. Почти у всех больных наблюдался понос, который длился почти 7 дней. Характерным признаком этого заболевания является появление сыпи на туловище по подобию кори.
Все симптомы усиливаются к концу первой недели. Также могут наблюдаться кровотечения, из носа, желудочно-кишечного тракта, половых путей. К началу 2 недели все признаки интоксикации достигает своего максимума. При этом возможны судороги и потеря сознания. По анализу крови происходят специфические изменения: тромбоцитопения, пойкилоцитоз, анизоцитоз, зернистость эритроцитов.
При подозрении у человека болезни Марбурга он экстренно госпитализируется в инфекционное отделение и должен находиться в изолированном боксе. Период выздоровления может затянуться до 21-28 дней.
Болезнь Девика
Оптикомиелит или болезнь Девика по хронической картине похож на рассеянный склероз. Это аутоиммунное заболевание, причины возникновения которого до сих пор не выяснены. В качестве одной из причин его развития отмечается увеличение проницаемости барьера между мозговой оболочкой и сосудом.
Некоторые аутоиммунные заболевания способны спровоцировать прогресс болезни Девика:
- ревматоидный артрит;
- системная красная волчанка;
- синдром Шегрена;
- дерматомиозит;
- тромбоцитопеническая пурпура.
Болезнь имеет специфическую симптоматику. Клинические проявления обусловлены нарушением проводящих импульсов. Кроме того, поражается зрительный нерв и ткань спинного мозга. В большинстве случаев болезнь заявляет о себе нарушением зрения:
- пелена перед глазами;
- боль в глазницах;
- размытость зрения.
При прогрессировании заболевания и отсутствии адекватного лечения больной рискует полностью потерять зрение. В некоторых случаях возможен регресс симптоматики с частичным восстановлением функций глаз. Иногда случается так, что миелит предшествует невриту.
Оптиконевромиелит имеет два варианта течения: поступательное нарастание симптоматики с одновременным поражением ЦНС. В редких случаях встречается монофазное течение болезни. Оно характеризуется устойчивым прогрессом и усугублением симптоматики. В этом случае повышен риск летального исхода. При правильно подобранном лечении патологический процесс замедляется, но при этом полное выздоровление не гарантируется.
Второй вариант, наиболее распространенный, характеризуется поочередной сменой ремиссии и обострения и обозначается понятием «рецидивирующее течение». Также сопровождается зрительными нарушениями и расстройством функции спинного мозга. В период ремиссии человек ощущает себя здоровым.
Для выявления болезни Девика проводится комплекс мероприятий. Помимо стандартных диагностических процедур проводится люмбальная пункция с анализом ликвора, офтальмоскопия и МРТ позвоночника и головного мозга.
Лечение болезни Девика длительное и непростое. Главной задачей становится замедление прогрессирования заболевания и улучшение качества жизни больного. В рамках медикаментозной терапии применяются глюкокортикостероиды миорелаксанты, антидепрессанты, обезболивающие средства центрального действия. При тяжелом течении болезни пациент может столкнуться с такими осложнениями, как паралич ног, слепота или стойкое нарушение функций органов таза. При своевременном и правильном лечении гарантируется полное выздоровление.
2) Оптиконевромиелит Девика
Оптиконевромиелит Девика(NMO от англ. neuromyelitis optica) обычно выражается клинически, монофазной воспалительной демиелинизацией ЦНС, которая в основном поражает зрительные нервы (ON англ. optic neuritis) и спинной мозг(LETM англ. longitudinally extensive transverse myelitis – Продольный трансверсальный миелит). Болезнь более распространена среди азиатов и женщин.
Патогенез
Аквапорин 4 (AQP4)– это трансмембранальный белок, который регулирует приток и отток воды из клеток ЦНС. AQP4экспрессируется в головном и спинном мозге, оптических нервах на мембранах астроцитов. Самая высокая плотность AQP4 обнаружена в гипоталамусе, перивентрикулярно вблизи 3 и 4 желудочка мозга, гиппокампе и мозжечке.
В ЦНС есть регионы, где взаимодействие между астроцитами и эндотелием не такое плотное и проницаемость гематоэнцефалического барьера (ГЭБ) выше. Диск зрительного нерва как раз является регионом с высокой проницаемостью ГЭБ, что доказано с помощью имунгистохимической окраски.Есть наблюдения, что ON и LETM могут развиться одновременно, однако чаще LETM присоединяется во время диссеминации болезни, а на ранних стадиях у пациентов клиника ON. Диссеминация с развитием LETM обычно происходит через несколько недель или месяцев с начала заболевания.
Диагностические критерии
Оптический неврит и миелит + 2 из 3:
- AQP4 + Av
- LEMT (длиной от и больше 3 позвонков)
- Изменения головного мозга на МРТ, которые не попадают под критерии РС
Болезни спектра оптиконевромиелита(ОНМ):
- NMO ограниченные формы – идиопатические рекуррентные продольные LEMT длиной от и больше 3 позвонков + AQP4 + Av;
- Азиатский оптикоспинальный вариант РС;
- ON или LEMT ассоциированный с системным автоиммунным заболеванием;
- ON или LEMT связанные с повреждениями головного мозга характерными для NMO (локализованные в гипоталамусе, перивентрикулярно, в стволе мозга);
Диагностика
Для диагностики NMO необходимы МРТ, консультация нейроофтальмолога и лабораторные анализы.
На ранних стадиях, обследование МРТ не выявляет никаких изменений или можно наблюдать не специфические поражения белого вещества, которые не соответствуют критериям РС. Повреждения обычно наблюдаются в областях мозга с высокой AQP4 экспрессией – в гипоталамусе, вблизи 3 или 4 желудочка мозга. Исключением является повреждение белого вещества в зоне ствола мозга, которое может быть изолированным или как распространение миелита с шейной части спинного мозга. Повреждение спинного мозга может быть размеров от 3 и больше сегментов шейных позвонков.
Офтальмоскопически диагностицируется атрофия зрительного нерва.
Данные лабораторной диагностики: AQP4 в сыворотке крови (70-75% чувствительность, 85-99% специфичность). Значения титров антител до сих пор не выяснено, ведутся исследования. Анализы спинномозговой жидкости выявляю плеоцитоз, у 30% могут быть позитивные олигоклональные антитела.
Лечение
I Острый период
1) Стероиды (первый эпизод или рецидив)
- Метилпреднизолон 1г i/v 3-5 дней, далее p/o, постепенно снижая дозу
- Перед началом процедуры обмена плазмы, следует рассмотреть повторный курс стероидов в высокой дозе, если на фоне происходят рецидивы.
2) Плазмаферез – если терапия стероидами не эффективна
- Всего, 7 сеансов, каждый второй день как при РС, исследований этого терапевтического режима для NMO не проводилось.
3) Интравенозный иммуноглобулин (IVIG)
- Исследований изучавших применение IVIG для лечения ON/LETM рецидивов при NMO или заболеваниях NMO спектра не проводилось
II Профилактика рецидивов
Препараты первой линии:
- Азатиоприн 2.5-3 мг/кг/день п/о + Преднизолон 1мг/кг/день п/о уменьшая дозу после достижения терапевтического эффекта от Азатиоприна (после 2-3 месяца применения);
- Ритуксимаб
a) и/в 375 мг/м2 каждую неделю на протяжении месяца (Протокол для лечения лимфомы) b) 1000 мг и/в 2х с 2 недельным интервалом между инфузиями (Протокол для лечения ревматоидного артрита). c) А и Б: реинфузии после 6-12 месяцев; оптимальная длительность терапии не известна;
Препараты второй линии:
- Циклофосфамид и/в 7-25 мг/кг раз в месяц, полгода; особенно если NMO ассоциирован с SLE/SS;
- Митоксантрон и/в 12 мг/м2 раз в месяц, полгода, затем 12 мг/м2 каждые 3 месяца, 9 месяцев;
- Микофенолята Мофеитил п/о 1-3 г каждый день;
- IVIG, Метотрексат;
- Интермитирующие плазмаферезы.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Люди с иммунным дефицитом могут столкнуться с прогрессирующей многоочаговой мультифокальной лейкоэнцефалопатией. Это инфекционное заболевание, спровоцированное проникновением в организм вируса JC, относящегося к семейству Полиомавирусов. Особенностью патологии является то, что происходит несимметричное и многоочаговое поражение головного мозга. Вирусом поражаются оболочки нервных окончаний, состоящие из миелина. Поэтому данное заболевание принадлежит к группе демиелинизирующих патологий.
Почти 85% пациентов с таким диагнозом являются больными СПИДом или ВИЧ инфицированными. В группу риска входят пациенты со злокачественными опухолями.
Основные симптомы заболевания:
- перепады настроения;
- зрительные нарушения;
- парестезия и паралич;
- нарушение памяти.
Синдром Гийена-Барре
Острое воспалительное заболевание, характеризующееся «демиелинизирующей полирадикулоневропатией». В ее основе лежат аутоиммунные процессы. Болезнь проявляется сенсорными расстройствами, мышечной слабостью и болью. Для нее характерны гипотония и расстройство сухожильных рефлексов. Также может наблюдаться дыхательная недостаточность.
Все пациенты с таким диагнозом должны госпитализироваться в отделение интенсивной терапии. Поскольку существует риск развития дыхательной недостаточности и может потребоваться подключение к ИВЛ, в отделении должна быть реанимация. Также пациентам необходим должный уход с профилактикой пролежней и тромбоэмболии. Также необходимо купировать аутоиммунный процесс. С этой целью применяется плазмаферез и пульс-терапия иммуноглобулинами. Полное восстановление пациентов с таким диагнозом следует ожидать в течение 6-12 месяцев. Летальные исходы происходят из-за пневмонии, дыхательной недостаточности и тромбоэмболии легочной артерии.
Симптомы
Демиелинизация всегда проявляется неврологическим дефицитом. Этот признак свидетельствует о начале процесса разрушения миелина. В него вовлекается и иммунная система. Атрофируются ткани мозга — спинного и головного, а также наблюдается расширение желудочков.
Проявления демиелинизации находятся в зависимости от вида заболевания, причинных факторов и локализации очага. Симптоматика может отсутствовать, когда поражение мозгового вещества незначительное, до 20%. Это обусловлено компенсаторной функцией: здоровые ткани мозга выполняют задачи пораженных очагов. Неврологическая симптоматика проявляется редко — только при повреждении более 50% нервной ткани.
В качестве общих признаков демиелинизирующих заболеваний головного мозга отмечаются следующие:
- параличи;
- ограниченная подвижность мышц;
- тонические спазмы конечностей;
- нарушение функционирования кишечника и мочевого пузыря;
- псевдобульбарный синдром (нарушение произношения звуков, затруднение глотания, изменение голоса);
- нарушение мелкой моторики рук;
- онемение кожи и покалывание;
- зрительная дисфункция (снижение остроты зрения, размытость картинки, колебания глазных яблок, искажения цвета).
Нейропсихологические нарушения, характерные для рассматриваемой патологии, вызваны ухудшением памяти и снижением мыслительной деятельности, а также изменениями поведения и личностных качеств. Это проявляется развитием неврозов, депрессии, слабоумием органического генеза, эмоциональными перепадами, выраженной слабостью и снижением работоспособности.
Что означают белые и черные пятна на снимках МРТ?
Зоны измененного МР-сигнала могут означать:
- ишемию тканей;
- отек;
- некроз;
- гнойное расплавление;
- опухолевую трансформацию;
- метастатическое поражение;
- глиоз;
- демиелинизацию;
- дегенерацию и др.
Врач-рентгенолог описывает интенсивность сигнала, размеры и локализацию очага. С учетом полученных сведений, жалоб пациента и данных предыдущих обследований специалист может предположить природу патологических изменений.
Острый рассеянный энцефаломиелит на МРТ
Диагностика
Ранняя стадия течения патологии с отсутствием характерной симптоматики случайно обнаруживается во время диагностического обследования по другому поводу. Для подтверждения диагноза проводится нейровизуализация, а также невролог определяет степень нарушения проводящей функции мозга. Основным методом диагностики является магнитно-резонансная томография. На снимках можно отчетливо увидеть участки пораженной ткани. Если сделать ангиографию, то можно определить степень повреждения сосудов.
Очаги на МРТ головного мозга: что значит?
Результатом магнитно-резонансной томографии является серия послойных снимков исследуемой области. На изображениях здоровые ткани выглядят как чередующиеся светлые и темные участки, что зависит от концентрации в них жидкости и применяемой импульсной последовательности. По срезам врач-рентгенолог оценивает:
- развитость и положение отдельных структур;
- соответствие интенсивности МР-сигнала норме;
- состояние извилин и борозд;
- размеры и строение желудочковой системы и подпаутинного пространства;
- параметры слуховых проходов, глазниц, придаточных синусов;
- структуру сосудистого русла;
- строение черепных нервов и церебральных оболочек;
- наличие признаков патологии (очаговые изменения, отек, воспаление, повреждения стенок артерий и вен).
Липома четверохолмной цистерны на МРТ (обведена кругом)
МРТ назначают, если у пациента наблюдаются неврологические отклонения, обусловленные поражением мозговой ткани. Симптомами могут быть:
- головные боли;
- нарушения координации движений;
- дисфункции органов слуха или зрения;
- нарушения концентрации внимания;
- расстройства памяти;
- проблемы со сном;
- психоэмоциональные расстройства;
- парезы/параличи конечностей и/или мышц лица;
- чувствительные нарушения;
- судороги и пр.
Магнитно-резонансная томография головы позволяет врачу точно определить локализацию очаговых изменений и выяснить природу плохого самочувствия у пациента. В ДЦ «Магнит» на вооружении специалистов новейшие аппараты для МР-сканирования, которые позволяют с высокой достоверностью провести исследование.