Автор: Созинова А.В., акушер-гинеколог, ведет непрерывную практику с 2001 года.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Клинический случай неиммунной водянки плода при врожденном сифилисе у недоношенного новорожденного
- Харламова Наталья Валерьевна
- Межинский Семен Сергеевич
- Ананьева Мария Александровна
- Чаша Татьяна Валентиновна
- Андреев Артем Владимирович
- Шилова Наталия Александровна
РезюмеОписан случай неиммунной водянки у недоношенного ребенка, вызванной Treponema pallidum, с клиническими проявлениями в виде врожденной пневмонии, плеврита, менингита, гепатоспленомегалии, тромбоцитопении.
Ключевые слова:недоношенный новорожденный, врожденный сифилис, неиммунная водянка плода, гепато-спленомегалия, тромбоцитопения
Неонатология: новости, мнения, обучение. 2021. Т. 7. № 1. С. 77-82. DOI: 10.24411/2308-2402-2018-00010
Неиммунная водянка плода (НВП) — это гетерогенная патология, являющаяся, как правило, заключительным этапом развития некоторых внутриутробных заболеваний плода и клинически характеризующаяся признаками выраженной общей гидратации, обусловленной внеклеточным скоплением жидкости в тканях и серозных полостях при отсутствии признаков иммунной сенсибилизации [1, 2].
НВП в настоящее время остается патологией, характеризующейся достаточно высокой смертностью, достигающей, по некоторым данным, 80-90% [1-3]. Распространенность НВП варьирует от 1:1500 до 1:4000 [4].
НВП может возникнуть на разных этапах развития плода [1]. На ранних сроках беременности чаще всего причиной НВП становятся хромосомные аберрации и генные болезни (дефицит глюкозо-6-фосфатдегидрогеназы, гомозиготная α-талассемия, синдромы Пена-Шокея, Нунан, синдром множественных птеригиумов, ахондрогенез, ахондроплазия, танатофорная карликовость и др.) [5, 6], врожденные пороки развития (пороки сердца, диафрагамальные грыжи, кистозно-аденоматозный порок легких, пороки развития лимфатической системы) [1, 2]. На более поздних сроках беременности этиологическим фактором НВП в большинстве случаев являются инфекции [1, 2, 7-11]. До 20% случаев НВП связано с развитием парвовирусной инфекции B19 [12]. Кроме того, причинно-значимыми микроорганизмами в отношении НВП являются также вирус простого герпеса [13], цитомегаловирус [14], а также возбудитель сифилиса — бледная трепонема [10, 15-17]. Клиническая картина врожденного сифилиса может варьировать от бессимптомного течения до ярких клинических проявлений заболевания, включая НВП, тяжелую анемию, гепатоспленомегалию, тромбоцитопению, сифилитический ринит, воспаление внутренних органов, скелетные повреждения и нейросифилис [10, 15-18].
Приводим клинический случай НВП при раннем врожденном сифилисе у недоношенного ребенка.
Ребенок
М., мужского пола, от матери 30 лет, жительницы Узбекистана, родился в родовом блоке акушерской клиники ФГБУ «Ивановский научно-исследовательский институт им. В.Н. Городкова» Минздрава России на сроке гестации 35 нед. У женщины настоящая беременность вторая. На учет в женскую консультацию по данной беременности женщина встала в 27 нед (по месту жительства в Узбекистане). Из анамнеза: среди хронических заболеваний — хронический ринит, хронический бронхит. Течение настоящей беременности было осложнено острой респираторной инфекцией в 14 нед с катаральными явлениями без повышения температуры тела, анемией I степени. В 28 нед у женщины была отмечена положительная реакция крови на сифилис (реакция Вассермана ++) без сопутствующих клинических признаков, женщина лечение не получала. С 32 нед пациентка наблюдалась в женской консультации Ивановской области, с этого же срока было начато лечение по поводу сифилиса. В 33 нед диагностировано многоводие, по УЗИ выявлены признаки острого плацентита, внутриутробная водянка плода. С 34 нед отмечено нарастающее многоводие, внутриутробное страдание плода, в 35 нед излились околоплодные воды. Ввиду дородового излития околоплодных вод, внутриутробного страдания плода в 35 нед выполнена операция кесарева сечения, извлечен мальчик массой 3500 г, длиной 48 см, окружностью головы 32 см, окружностью груди 36 см. Оценка по шкале Апгар — 3/5/6 баллов.
При рождении состояние ребенка было расценено как крайне тяжелое по степени выраженности дыхательной недостаточности, отечного синдрома, угнетения центральной нервной системы. Проводились первичные реанимационные мероприятия: лучистое тепло, санация верхних дыхательных путей, интубация трахеи на 2-й минуте жизни, начата искусственная вентиляция легких (ИВЛ) в режиме управляемой принудительной вентиляции. Ребенок был переведен в отделение реанимации и интенсивной терапии новорожденных (ОРИТН) в условиях ИВЛ и аппаратного мониторинга. Оценка физического развития ребенка по центильному методу показала крупную массу тела (масса тела превышала 90-й перцентиль по шкале Интергроус). Показатели роста и окружности головы находились в пределах нормальных значений.
При переводе в ОРИТН состояние расценено как крайне тяжелое, обусловленное выраженной дыхательной недостаточностью, гемодинамической нестабильностью. Резко выражен отечный синдром до степени анасарки. Отмечаются выраженные индуративные отеки подкожно-жировой клетчатки, подкожные мелкоочаговые кровоизлияния в области живота и нижних конечностей. Общая реакция ребенка на осмотр минимальная, мышечный тонус значительно снижен, двигательная активность минимальная. АДср. 30 мм рт.ст. Пальпация большого родничка затруднена. Глаза закрыты. Дыхание на фоне проводимой ИВЛ резко ослаблено в обеих половинах грудной клетки, аускультативно практически не выслушивается. Тоны сердца глухие ритмичные с тенденцией к брадикардии (90-120 в 1 мин). Живот резко увеличен в объеме, напряжен. Пальпация печени и селезенки затруднена (рис. 1).
В ОРИТН с 1-х суток назначена стартовая антибактериальная терапия с учетом рекомендаций дерматовенеролога: цефтриаксон + нетромицин. С кардиотонической целью назначен дофамин. После консультации детского хирурга в условиях аналгезии (фентанил) выполнены пункция и дренирование брюшной полости, получено содержимое темно- желтого цвета в объеме 250 мл. При пункции плевральных полостей получено содержимое в незначительном количестве (рис. 2, А, Б).
Находкой при выполнении нейросонографии было обнаружение внутримозговой гематомы в левой лобной доле.
После проведенного клинико-инструментального обследования выставлен клинический диагноз: внутриутробная инфекция. Врожденный сифилис (?). Неиммунная водянка плода (гидроторакс, асцит, отечный синдром). Перинатальное поражение центральной нервной системы (ЦНС) смешанной этиологии. Церебральная ишемия III степени. Внутримозговая гематома в левой лобной доле. Врожденная пневмония, тяжелая, дыхательная недостаточность III степени, плеврит. Функционирующий артериальный проток (1,5 мм), сброс переменный. Открытое овальное окно. Гепатоспленомегалия. Недоношенность 35 нед.
В ОРИТН были выполнены общеклинические анализы крови (табл. 1, 2). Особенностями течения первых дней жизни были выраженная анемия, лейкоцитоз и тромбоцитопения. Нейтрофильный индекс в первые 2 дня жизни варьировал от 0,2 до 0,3. Количество тромбоцитов не превышало 50 г/л.
На 2-е сутки жизни состояние ребенка оставалось прежним, все еще нестабильным. Проводилась ИВЛ с прежними параметрами. Показатели рН и газового состава крови компенсированы. Продолжена кардиотоническая поддержка дофамином. Учитывая снижение концентрационных показателей плазмы крови (Hb 79 г/л), проведена трансфузия эритроцитной массы. По данным биохимического анализа крови наблюдалось повышение уровней трансаминаз, мочевины и креатинина, билирубина и его прямой фракции (см. табл. 2). В связи с нарастанием гипербилирубинемии назначена фототерапия. В общем анализе мочи патологических изменений не выявлено. На 3-е сутки жизни состояние ребенка стабилизировано. В связи с сохраняющейся выраженной гипопротеинемией (гипоальбуминемией) проводилась инфузия раствором альбумина. Учитывая прогрессирующую тромбоцитопению, назначена трансфузия тромбоцитного концентрата. В дальнейшем состояние с тенденцией к стабилизации, на 7-е сутки жизни мальчик переведен на вспомогательный режим ИВЛ. На 10-е сутки жизни в связи с появлением у ребенка самостоятельного адекватного дыхания экстубирован, переведен на спонтанное дыхание в условиях кислородотерапии через кислородную маску.
С диагностической целью было выполнено магнитно-резонансное томографическое исследование головного мозга (рис. 3), подтверждена внутримозговая гематома в левой лобной доле и глубинном веществе левого полушария мозга с небольшим подоболочечным кровоизлиянием в левой лобной области (вероятно, кровоизлияние с формированием гематомы в зоне ишемического поражения). Проведена консультация нейрохирурга — показаний к проведению оперативного вмешательства нет.
Исследование ликвора (люмбальная пункция) показало наличие антител к
Treponemapallidum
(результат положительный), признаки воспалительных изменений (цитоз 7,2; белок 1,2 г/л). На основании полученных данных выставлен диагноз: менингит. Проведена ПЦР-диагностика (ДНК) ликвора: ВПГ I и II — результат отрицательный, ЦМВ -результат отрицательный; ПЦР-диагностика мочи: ВПГ I и II -результат отрицательный, ЦМВ — результат отрицательный. Получено заключение серологического исследования крови методом ИФА: гепатит HBsAg — результат отрицательный, анти-HCV — результат отрицательный. Ребенок консультирован венерологом, выставлен диагноз: ранний врожденный сифилис с симптомами. Выполнено плановое рентгенологическое исследование трубчатых костей нижних конечностей: костно-патологических изменений не выявлено.
Дальнейшее ведение новорожденного в ОРИТН сопровождалось ослаблением режимов ИВЛ, сменой курса антибактериальной терапии, расширением объемов энтерального питания.
В возрасте 1 мес жизни мальчик в тяжелом стабильном состоянии с массой 2960 г переведен в отделение патологии новорожденных и недоношенных детей (ОПННД) ФГБУ «Ивановский научно-исследовательский институт им. В.Н. Городкова» Минздрава России с диагнозом: внутриутробная инфекция. Ранний врожденный сифилис с симптомами (висцеральный). Неиммунная водянка плода. Полисерозит: двусторонний выпотной плеврит, выпот в брюшную полость. Состояние после лапароцентеза, дренирования брюшной полости, пункции плевральных полостей. Врожденная пневмония неустановленной этиологии, тяжелое течение. Дыхательная недостаточность III степени. Гепатоспленомегалия. Неонатальный холестаз. Тяжелая анемия смешанной этиологии. Тромбоцитопения. Церебральная ишемия III степени. Внутримозговая гематома в левой лобной доле и глубинном веществе левого полушария мозга. Паховая грыжа справа. Недоношенность 35 нед.
В отделении патологии новорожденных и недоношенных детей продолжено лечение, в том числе с использованием эубиотиков (линекс), антигеморрагических препаратов (викасол 1%), гепатопротекторов с желчегонным действием (галстена, урсофальк), иммунных препаратов (виферон 1). На фоне проведенного лечения состояние мальчика оставалось стабильным тяжелым. Двигательная активность умеренно снижена. Крик громкий, раздраженный. Менингеальных симптомов нет. Большой родничок 3×3 см, не напряжен. Мышечная гипотония, гипорефлексия. Кормился из соски, сосание вялое, норму питания не высасывал, поэтому докармливался через зонд, назначенный объем питания усваивал. Кожа бледно-розовая с землистым оттенком, желтуха в динамике уменьшилась, сохранялся цианоз носогубного треугольника. Кислородонезависим. Дыхание с участием вспомогательной мускулатуры, аускультативно проводится лучше, хрипы в небольшом количестве. Тоны сердца приглушены, ритмичные, систолический шум. Живот увеличен в размерах, мягкий, безболезненный. Печень +5 см, селезенка +7,5 см. Паховая грыжа справа, без признаков ущемления. Стул желтый. Моча соломенно-желтая.
В ОПННД ребенок находился до возраста 45 дней жизни, после чего в связи с плановым закрытием клиники института для дальнейшего лечения переведен в ОБУЗ «Ивановская областная детская клиническая больница». В возрасте 2 мес ребенок был оперирован по поводу ущемления паховой грыжи, операция прошла без осложнений.
В настоящее время мальчик амбулаторно наблюдается в детской поликлинике по месту временного проживания (Ивановская область). Динамика состояния ребенка положительная.
Таким образом, клиническая картина врожденного сифилиса в классическом описании встречается довольно редко. Симптомы данной инфекции у новорожденных многообразны и зачастую неспецифичны, могут встречаться и при других заболеваниях. При рождении ребенка с НВП в первую очередь необходимо подозревать хромосомные или генные болезни, врожденные пороки развития, а также внутриутробные инфекции, среди возбудителей которых наиболее значимыми являются парвовирус B19, цитомегаловирус, вирус простого герпеса, а также бледная трепонема. Большое внимание необходимо уделять профилактике внутриутробных инфекций, своевременному выявлению и лечению инфицированных беременных, поскольку клинические проявления внутриутробной инфекции у новорожденного, особенно НВП, могут определять неблагоприятный исход заболевания.
ЛИТЕРАТУРА
1. Курцер М.А., Гнетецкая В.А., Мальмберг О.Л., Белковская М.Э. и др. Неиммунная водянка плода: диагностика и тактика // Акуш. и гин. 2009. № 2. С. 37-40.
2. Кузнецов П.А., Козлов П.В., Джохадзе Л.С., Константинова К.И. Неиммунная водянка одного плода из двойни (клиническое наблюдение) // Вестн. Рос. гос. мед. ун-та. 2014. № 4. С. 42-44.
3. Воробьёва О.В., Левченко Л.А., Маркосян К.А., Подоляка В.Л. и др. Неиммунная водянка плода (клинический случай) // Украiнський медичний альманах. 2011. Т. 14, № 1. С. 49-51.
4. Henrich W., Heeger J., Schmider A. et aL. CompLete spontaneous resoLution of severe nonimmunoLogicaL hydrops fetaLis with unknown etioLogy in the second trimester — a case report // J. Perinat. Med. 2005. VoL. 30, N 6. P. 522-527.
5. Sohan K., CarroLL S.G., De La Fuente S., SoothiLL P. et aL. AnaLysis of outcome in hydrops fetaLis in reLation to gestationaL age at diagnosis, cause and treatment // Acta Obstet. GynecoL. Scand. 2001. VoL. 80. P. 726-730.
6. Crow Y., Hayward B., Parmar R. et aL. Mutations in the gene encoding the 3′-5′ DNA exonucLease TREX1 cause Aicardi-Goutieres syndrome at the AGS1 Locus // Nat. Genet. 2006. VoL. 38, N 8. P. 917-920.
7. Колобов А.В., Карев В.Е., Воробцова И.Н., Орёл В.И. Неиммунный отек плода при внутриутробной инфекции // Журн. инфектологии. 2013. Т. 5, № 2. С. 109-112.
8. Syridou G., Skevaki C., Kafetzis D.A. Intrauterine infection with parvovirus B19 and CMV: impLications in earLy and Late gestation fetaL demise // Expert Rev. Anti Infect. Ther. 2005. VoL. 3, N 4. P. 651-661.
9. KuhL P.G., ULmer H.E., Schmidt W., WiLLe L. Non-immunoLogic hydrops fetaLis report of 14 cases and Literature review // KLin. Padiatr. 1985. VoL. 197, N 4. P. 282-287.
10. McCauLey M., van den Broek N. ELiminating congenitaL syphiLis-Lessons Learnt in the United Kingdom shouLd inform gLobaL strategy // BJOG. 2021. VoL. 124, N 1. P. 78.
11. Сырнева Т.А., Малишевская Н.П., Макаренко А.В. Клинико-эпидемиологические аспекты врожденного сифилиса в России // Рос. журн. кож. и вен. бол. 2015. Т. 18, № 2. С. 57-60.
12. Essary L.R. et aL. Frequency of parvovirus B19 infection in nonimmune hydrops fetaLis and utiLity of three diagnostic methods // Hum. PathoL. 1998. VoL. 29, N 7. P. 696-701.
13. Dubois-Lebbe C., HouffLin-Debarge V., DewiLde A., Devisme L. et aL. Nonimmune hydrops fetaLis due to herpes simpLex virus type 1 // Prenat. Diagn. 2007. VoL. 27. P. 188-189.
14. Матыскина Н.В., Таранушенко Т.Е., Прохоренков В.И. Ранний врожденный сифилис: клинико-лабораторные особенности в неонатальном периоде // Детские инфекции. 2015. Т. 14, № 1. С. 43-46.
15. Асхаков М. С. Врожденный сифилис // Вестн. молодого ученого. 2021. Т. 15, № 4. С. 46-52.
16. Малинникова Е.Ю., Амон Е.П., Ракова Н.Г. Проблемы диагностики внутриутробных и врожденных инфекций с позиций врачей-клиницистов и врачей клинико-диагностических лабораторий // Мед. алфавит. 2021. Т. 2, № 13. С. 53-57.
17. Okeke T.C., Egbugara M.N., Ezenyeaku C.C., Ikeako L.C. Non-immunehydropsfetaLis // Niger. J. Med. 2013. VoL. 22, N 4. P. 266-273.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
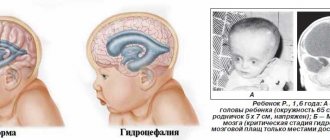
Можно ли вылечить гидроцефалию
Современные методы позволяет нормализовать отток спинномозговой жидкости из переполненного головного или спинного мозга путем установки шунтов – трубочек, отводящим ликвор. Иногда при слабовыраженной форме заболевания этого бывает достаточно, чтобы сохранить интеллект ребенка. Однако такой малыш должен будет находиться на домашнем обучении, т.к. небольшая травма головы, которую он легко получить в школе, может стать фатальной. Дошкольные учреждения такие дети тоже не посещают.
Но при тяжелых формах болезни, проявляющихся значительным увеличением размера головы, особенно сочетающихся с другими пороками развития, физическое и умственное развитие ребенка неминуемо страдают.
Рост головы после рождения прогрессирует, и она становится очень большой с выпирающими наружными подкожными венами. Такие дети часто имеют глубокую инвалидность и даже не могут обслуживать себя.
Опаснее всего ситуация, когда уже внутриутробно ребенок получает сильные повреждения мозга, вызванные повышенным внутримозговым делением. Дети часто страдают нарушениями зрения, слуха, ДЦП, судорожными припадками, эпилепсией приступами неукротимой головной боли, сопровождающейся рвотой. Большинство малышей, кроме страдающих легкой формой гидроцефалии и вовремя получивших лечение, умирают в возрасте до 10 лет.
Безусловно, вопрос, оставлять или нет ребенка с гидроцефалией, зависит от степени проявления патологии, поэтому врач во время УЗИ плода расскажет, какие проблемы могут возникнуть и есть ли шанс на лечение и реабилитацию.
В дальнейшем все зависит от принципов и материальных возможностей семьи, ведь лечение и восстановлении такого ребенка — дорогостоящее и не всегда перспективное дело. Если врач настаивает на прерывании беременности, лучше с ним согласиться.
Нередки случаи, когда рождение такого ребенка разрушило семью. В результате к 6-10 годам больной ребенок все равно погибал, но при этом страдали другие дети, лишённые заботы и внимания родителей, всецело занятых уходом за малышом с высокой степенью инвалидности.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Как часто нужно проходить УЗИ во время беременности?
Стандартное количество процедур – 2-3, однако в некоторых случаях посещать кабинет диагностики пациентке приходится несколько раз в месяц. Это женщины, которые входят в группу риска в связи с высокой вероятностью развития аномалий у плода. К данной категории относятся люди:
- старше 35 лет;
- имеющие детей с врожденными патологиями;
- с отягощенной наследственностью;
- подвергавшиеся воздействию радиации, контактирующие с ядовитыми веществами;
- имеющие в анамнезе преждевременные роды, случаи мертворождения либо гибели плода в утробе, выкидыши.
Не стоит пугаться, если врач назначает дополнительное УЗИ – тщательный контроль за состоянием плода позволяет избежать врожденных патологий, заметить отклонения от нормы на ранних стадиях.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Причины врожденной патологии плода
Какие же факторы могут плохо повлиять на плод? Причинами появления различных патологий являются:
- отягощенная наследственность;
- возраст мамы старше 35 лет, папы — старше 40;
- неблагоприятные условия окружающей среды;
- работа с токсическими веществами;
- вредные привычки — злоупотребление алкоголем, курение, употребление наркотиков;
- вирусные и бактериальные заболевания, особенно в первом триместре — грипп, краснуха, токсоплазмоз, гепатит В, заболевания, передающиеся половым путем;
- прием некоторых медикаментов;
- чрезмерные психоэмоциональные нагрузки.
Чем больше факторов имеют место, тем больше вероятность появления патологий плода. Именно поэтому планировать рождение ребенка нужно начинать заранее, минимум за полгода до зачатия. Этого времени достаточно, чтобы пройти комплексное обследование, выявить и излечить болезни, подготовиться к зачатию здорового малыша. Чтобы подчеркнуть влияние вредных привычек на плод, приведем некоторые цифры.
При алкоголизме матери у 26% случаев наблюдается токсикозы, в 12% — антенатальная гибель и асфиксия, в 22% — выкидыши, в 34% — преждевременные роды, в 8% — родовые травмы, в 19% — задержка внутриутробного развития.