Что такое люмбалгия
Боль при люмбалгии может быть хронической или острой/подострой, но в любом случае она обусловлена патологией позвоночника. Синдром люмбалгии относят к признакам остеохондроза поясничной зоны позвоночного столба, хотя нередко при данном диагнозе вообще может не возникать боли. Степень выраженности боли может выть разной и зависит от индивидуального совокупного ряда факторов. Встречается в основном у людей трудоспособного возраста (25-45 лет).
Поясничная боль может локализоваться только с одной стороны или с обеих (правосторонняя, левосторонняя, симметричная). Беспокоит она чаще всего в нижнем отделе поясницы и может иррадиировать в ягодичную область (одну или обе ягодицы).
Виды
Вертеброгенная люмбалгия является основным проявлением хронической формы остеохондроза (поясничной зоны) и чаще характерна для мужчин. Может иметь любую продолжительность (длиться от нескольких недель/месяцев до нескольких лет). Если причиной болей являются болезни межпозвонкового диска (грыжа, протрузия), то люмбалгия называется дискогенной.
Помимо вышеуказанной, «классической», бывают и другие ее виды. Она может сочетаться с тянущей болью в одной или обеих ногах (ишиасом), и в этом случае она носит название люмбоишиалгия. (левосторонняя или правосторонняя). В зависимости от распространения (на одну или обе конечности). Сопровождает некорешковую фазу поясничного остеохондроза.
Когда боль усиливают не только движения, но даже малейшая активность, такая как разговор, чихание, наклон, то данная разновидность имеет название люмбалгия с мышечно-тоническим синдромом. Часто при этом имеет место искривление позвоночника умеренной степени, вызывающее выраженное рефлекторное напряжение мышц поясницы (двустороннее или одностороннее), которое и провоцирует возникновение боли.
Люмбалгия может перейти в радикулит (радикулопатию)
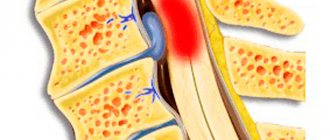
Через какое-то время люмбалгия, если не принимаются меры, может смениться следующей, корешковой стадией остеохондроза позвоночника — радикулитом (радикулопатией). Как правило, радикулит обусловлен сдавлением нервного корешка увеличившейся грыжей межпозвонкового диска. По латыни корешок — radicula (радикула).
Возникает выраженная, стойкая люмбалгия справа или люмбалгия слева, в зависимости от того, с какой стороны нервный корешок сдавлен. Радикулопатию лечить сложнее и дольше. Нередко требуется помощь нейрохирурга.
Причины люмбалгии
Боль в пояснице (люмбалгия), как хроническая, так и острая, чаще всего обусловлена патологическими процессами (дегенеративно-дистрофическими) в позвоночнике, особенно в поясничном отделе. Помимо остеохондроза люмбалгию вызывают его осложнения, такие как протрузия, спондилолистез, межпозвоночная грыжа, спондилоартроз, спондилез.
Механизм возникновения люмбалгии основан на раздражении нервов (особенно синувертебрального). Особенно выражена боль при трещинах фиброзного кольца. Также причиной являются аномалии развития поясничного отдела позвоночника.
Боль может возникнуть после однократной физической перегрузки, травм поясницы, переохлаждения, стресса резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной или однообразной позе. Причем проявиться люмбалгия может не только через несколько дней или недель, но даже через несколько месяцев после провоцирующего фактора.
В группу риска также входят обладатели лишнего веса, некоторых хронических заболеваний, имеющие инфекционные болезни, работники вредных производств, те, кто испытывает повышенные нагрузки, ведет адинамический образ жизни, долго находится в неудобном или одном и том же положении тела.
Как протекает хроническая вертеброгенная люмбалгия
Боль в пояснице при остеохондрозе характеризуется периодами ремиссий и обострений. Иногда ремиссии бывают довольно длительными, по нескольку лет. Может показаться, что наступило выздоровление. Однако, реальное выздоровление при этом отмечается далеко не всегда. Если позвоночник продолжает работать неправильно, с перегрузкой в поясничном отделе, то перегруженный межпозвонковый диск продолжает разрушаться. И если не было протрузий и грыж, то они вполне могут появиться. А если они уже были, то размеры их могут увеличиться. И боли в пояснице в таких ситуациях, как правило, усиливаются.
Причины обострения вертеброгенной люмбалгии
Усиление или повторное возникновение болей происходит под влиянием различных механических и травматических факторов, переохлаждения, стресса. Удельный вес переохлаждения как фактора, провоцирующего обострения люмбалгии, значительно больше, чем причин первичного возникновения.
Патологические процессы, происходящие вне позвоночника, могут влиять, как на реактивность организма вообще, так и на течение поясничного остеохондроза в частности. Хронически протекающие соматические заболевания, очаги локальной инфекции отягощают проявления, как люмбалгии, так и других клинических синдромов поясничного остеохондроза.
При развитии остеохондроза, формировании протрузий и грыж дисков позвоночника большую роль играет эндокринная патология. Это — заболевания щитовидной и паращитовидной желёз, надпочечников и прогрессирующий сахарный диабет.
Симптомы
При позвоночном остеохондрозе люмбалгия имеет ноющий характер и больше выражена утром. Может иметь разную продолжительность, уменьшаться или увеличиваться в течение суток. Имеются провоцирующие факторы, усиливающие или снижающие интенсивность люмбалгии. У одних ее вызывает активность, а у других ее отсутствие, соответственно ослабляют боль противоположные действия. Может иметь место сочетание данных проявлений у одного и того же человека.
Надавливание на позвонки и околопозвоночные участки в поясничной зоне обычно болезненно. Кроме того, наклоны и многие другие движения даются с трудом и чаще всего сопровождаются болью. Больные с трудом наклоняются, особенно вперед, угол наклона туловища становится ограниченным. Может иметь место резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро.
Стихание боли в положении лежа медики объясняют снижением нагрузки на поясничные межпозвонковые диски. Больные интуитивно или осознанно находят наиболее комфортную позу (при которой боль наименее выражена). Чаще всего, это поза лежа на боку с согнутыми ногами.
Вначале имеет место умеренная люмбалгия, постепенно боль усиливается, но не достигает такой степени выраженности, как при поясничном простреле (люмбаго), называемом еще острой люмбалгией. Больные могут передвигаться, выполнять работу, но качество жизни существенно снижается.
Лечение
Лечить данное заболевание должен врач-невролог. Следует применять медикаментозные способы воздействия в комплексе с местными, мануальными, физиотерапевтическими способами лечения и лечебной физкультурой.
Первостепенной задачей является снятие воспалительного процесса, уменьшения болевого синдрома. Для этого чаще всего прибегают к нестероидным противовоспалительным средствам (диклофенак, мелоксикам и др.). В первые дни предпочтительней пользоваться инъекционными формами препаратов. Обычно противовоспалительная терапия длится 5-15 дней, при дальнейшем сохранении болей прибегают к средствам центрального обезболивания (используют препараты катадолон, тебантин, противоэпилептические средства, такие как финлепсин, лирика).
Также следует уменьшать степень напряжения мышц, либо при помощи препаратов миорелаксантов, либо, при слабой и средней выраженности проявлений – местными средствами, массажем и упражнениями ЛФК. В качестве местных средств используются различные противовоспалительные и разогревающие мази и гели, пластыри. Можно также делать компрессы с жидкими лекарственными формами (например, компрессы с димексидом).
Массаж при вертеброгенной люмбалгии следует выполнять курсами не менее чем по 7-10 процедур. Первые три-четыре сеанса могут быть болезненными, в последующем, а также при выраженной болезненности, массаж проводить не стоит. Начинают массаж с поглаживающих движений, которыми в дальнейшем чередуют другие приемы массажа – такие как растирание, вибрация, разминание. Массаж противопоказан при наличии гинекологической патологии, онкопатологии (в том числе и в анамнезе), кожных заболеваниях.
Из физиовоздействий, как и при других проблемах с позвоночником, следует использовать диадинамические токи, а также электрофорез в остром периоде, а в качестве профилактического лечения магнитные поля и лазерные излучения.
Упражнения ЛФК при вертеброгенной люмбалгии играют важнейшую роль. Помимо снятия и отвлечения болевого синдрома в острый период посредством упражнений на растяжение они приводят к ряду терапевтических воздействий. Во-первых, это касается укрепления мышечного корсета и снижения тем самым нагрузки непосредственно на позвонки. Во-вторых, улучшается питание межпозвонковых структур, микроциркуляция по связочному аппарату. Упражнения следует выполнять регулярно, в идеале – на протяжении всей жизни.
Диагностика люмбалгии
Люмбалгию можно диагностировать разными способами. Диагностикой данного заболевания занимается врач-невролог. Самым распространенным является клинический осмотр и опрос больного, сочетанный со статическим и динамическим исследованием позвоночника, а также с мануальной диагностикой. Дополнительно исследуются органы тазовой и брюшной полости, чтобы исключить болезни, которые выступающие источником отраженной боли. Помимо этого не лишним будет диагностика МРТ, рентгенография, УЗИ. При обследовании проводят дифференцировку люмбалгии от миозита спинных мышц и патологий тазобедренного сустава.
ВАЖНО! Люмбалгия — серьезный симптом, который может говорить человеку о существенных проблемах в поясничном отделе позвоночника, начиная от воспалительных явлений, заканчивая деструктивными заболеваниями. Именно поэтому при наличии люмбалгии нельзя заниматься самолечением, а обязательно нужно обратиться к специалисту!
Опытные врачи Кунцевского лечебно-реабилитационного центра проведут тщательную диагностику и разберутся в причинах возникновения симптома. Затем будет составлен план лечения пациента. Запишитесь на прием к нашему врачу и сделайте шаг к избавлению от люмбалгии!
Записаться
Профилактика
Профилактика люмбалгии заключается в соблюдении следующих правил:
- правильная организация рабочего места;
- ведение активного образа жизни, занятия спортом;
- исключение переохлаждений;
- сон на боку с правильно подобранной подушкой;
- регулярные занятия плаванием;
- правильное распределение нагрузки при поднятии и переноске тяжестей;
- отказ от обуви на высоких каблуках;
- сбалансированное питание;
- своевременное обращение за врачебной помощью при появлении первых признаков люмбалгии.
Лечение люмбалгии в Клинике боли ЦЭЛТ возвращает нашим пациентам свободу движения!
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Лечение с помощью мануальной терапии
Избавиться от люмбалгии можно только устранив причины, вызвавшие ее. Именно такое лечение можно считать полноценным. В остальных случаях помощь окажет временный эффект и через некоторое время люмбалгия появится снова, а если лечение было неадекватным, она будет усиливаться или рецидивировать. Важно найти хорошего мануального специалиста, иначе можно не только не вылечиться, но и даже сделать еще хуже.
Так как основной причиной люмбалгии считается позвоночный остеохондроз, причиной которого, в свою очередь, является неправильная работа позвоночника, следует лечить не люмбалгию, а именно остеохондроз. К тому же, избавившись от остеохондроза, обезопасит себя от появления его осложнений, таких как грыжи и протрузии дисков.
Одним из самых эффективных способов устранения неполадок в работе позвоночника считается мануальная терапия. Особенно эффективна она в сочетании с последующим выполнением комплекса лечебной физкультуры (ЛФК). Все это не только улучшает состояние, но и стимулирует восстановительные процессы, благодаря чему течение заболевания можно иногда даже не только остановить, но и повернуть вспять.
Количество процедур назначается индивидуально, исходя из особенностей здоровья больного, стадии процесса, осложнений, сопутствующих заболеваний. Также необходимо выполнять ЛФК, чтобы закрепить достигнутый результат и поддерживать его после лечения.
Механизмы формирования болевого синдрома в поясничном отделе позвоночника
Анатомические структуры, формирующие позвоночно-двигательный сегмент, по-разному могут участвовать в болевом синдроме, патологические процессы проявляют себя порознь или в совокупности.
Позвонок
Его наиболее чувствительной частью является надкостница. С другой стороны внутренняя костная ткань дает менее точную информацию о боли, поэтому внутрикостные опухоли могут быть бессимптомными или давать нечеткую симптоматику.
Суставы
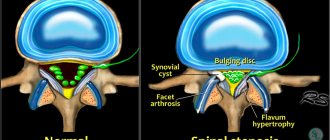
Межпозвонковая боль в суставах происходит только тогда, когда механическое напряжение передается на соседние структуры. Деформации и трещины непосредственно межпозвонкового диска не вызывают боль, т.к. в нем нет нервных окончаний, но позвонки, связочный аппарат позвонкового сегмента, иннервированы веточками спинномозгового корешка и любое давление деформированного или смещенного диска неизбежно спровоцирует боль.
Деформированный диск (например, из-за остеохондроза) в меньшей степени способен поглощать механические напряжения, действующие на него, увеличивая нагрузки на богато иннервированные фасеточные суставы. Таким образом, боль может быть вызвана воспалением механического происхождения — от перегрузки или повышенного давления на эти суставы, или их смещения, несоостности, когда фасеточные суставы перестают быть параллельными. Гиперлордоз, искривления позвоночника из-за спондилоартрита и остеоартрит фасеточных суставов вызывают боль по тому же принципу.
Связки
Давление на заднюю продольную связку производит боль, часто из-за грыжи или протрузии, обычно центрального или центрально-бокового типа, обращенных выпуклостью назад.
Нервные корешки
Составляют пояснично-крестцовое сплетение и седалищный нерв, (L4-L5-S1-S2-S3). Его сжатие может привести к сильной боли — ишиалгии. Боль «излучается», проходит вдоль седалищного нерва, через ягодицы и бедра (признаки раздражения корешков), иногда появляются парестезии. Когда сжатие значительно или постоянно, возникают симптомы неврологического дефицита, гипо-или арефлексия и парез.
Мышцы и фасции
способны вызвать сильные тупые боли. Боль от суставов позвоночника и пояснично-крестцовых связок вызывает рефлекторный спазм задних мышц позвоночника, который, в свою очередь, усугубляет состояние суставов.