Онемение левой ноги
Ощущение онемения в левой ноге при отсутствии других симптомов – опасный признак, возможная предпосылка инсульта или приступа ишемии. Онемение пальцев, одного или нескольких, указывает на невропатию большеберцового и малоберцового нервов, наличие межпозвоночной грыжи. При дислокации в районе пятого позвонка грыжа может кроме онемения вызывать покалывание, ватность и легкую болезненность по внешней части голени. Если симптоматика дополняется покраснением, отечностью, ограничением подвижности конечности – необходимо обследование кардиологического или ревматологического толка.
Бедренная часть левой ноги немеет при дегенеративно-дистрофических процессах, связанных с ущемлением нервных волокон. Онемение нижней части ноги указывает на поражение позвоночника, особенно, если оно усиливается при физической нагрузке.
Заболевания
Самые распространенные болезни и условия, которые приводят пациентов в клинику к неврологу с симптомом «онемение и покалывание»: невралгия, радикулопатия, периферийная невропатия, кистевой туннельный синдром, диабетическая невропатия, шейный спондилез, паралич локтевого нерва, шейный спондилез, паническое расстройство, стеноз позвоночного канала, злоупотребление алкоголя, нейропатия подмышечного нерва, ревматоидный артрит, атеросклероз, мигрень, спортивная травма, рассеянный склероз, стеноз, авитаминоз и т.п.
Неотложная помощь пациенту с онемением требуется, если он также проявляет симптомы одного из следующих заболеваний:
- повреждение спинного мозга,
- мини-инсульт,
- инсульт,
- внутримозговое кровотечение,
- синдром Гийена-Барре,
- обморожение,
- абсцессы головного и спинного мозга,
- гиповолемический шок,
- отравление ядом,
- алкалоз и т.п.
Онемение ноги ниже колена
Данная часть конечности крайне уязвима перед нарушениями кровеносных сосудов, а также нервных корешков. Вызвать патологию может пассивный образ жизни, сидячая работа. Сосудистые проблемы дополнительно дают чувство жжения, утрату чувствительности, холод ног, покалывание онемевшей области.
Онемение правой голени – один из важнейших сигналов невропатии седалищного нерва, причиной которого является грыжевое образование. Симптом усиливается при ходьбе, в сидячем положении, часто сопровождаются судорогами.
Те же патологии на левой ноге говорят о левостороннем выпячивании межпозвоночного диска. Сопутствует пронзающая неожиданная боль.
В чем особенности инсульта правого полушария
Правое полушарие контролирует работу левой половины тела. То же верно и для противоположной стороны — левая часть мозга контролирует правую половину тела. Исключение составляет глубокая бессознательная чувствительность — понимание положения тела в пространстве. Такая чувствительность сохраняется и после инсульта, так как имеются определённые особенности проведения этого вида чувствительности до головного мозга.
Система такой перекрестной работы актуальна для физического функционирования человека, например, если локализация инсульта – правое полушарие головного мозга, то у человека случится паралич (в виде выраженной слабости или наоборот — высокого тонуса мышц руки и ноги) левой половины тела.
Также важно, что правая сторона мозга отвечает за психологическое состояние, эмоции, воображение и ориентацию в пространстве. Из-за нарушения работы правого полушария у человека нарушается пространственное мышление, понимание предметов, теряются творческие способности, становится сложно контролировать эмоции и подключать воображение.
Инсульт правого полушария так серьезен, что его последствия могут разрушить жизнь человека, поэтому важно как можно скорее начать реабилитацию, чтобы максимально восстановиться.
Онемение ноги с внешней стороны
Подобная патология имеет особое медицинское название – парестезия, имеет опухолевую, инфекционную, нейродегенеративную или аутоиммунную природу. Сопровождается покалыванием, жжением, а также болями различной интенсивности.
Ощущения могут быть непродолжительными или длительными, приступообразного характера. Наиболее опасны длительные нарушения чувствительности, причиной которых является течение хронических патологий: артритов, остеохондрозов, диабетов и других. Нарушения клеточного метаболизма приводит к стойкому нарушению нервной импульсной проводимости.
Сопровождающие симптомы
Зачастую парестезия сопровождается другими симптомами, которые свойственны определенным патологиям.
- Болевые ощущения. Боль всегда настораживает. Неприятные ощущения могут охватывать область конечностей, лопаток, шеи, ребер. В сочетании с онемением – предвестники инфаркта или инсульта.
- Мурашки. После продолжительного нахождения в неудобной позе, в левой кисти может появиться легкое покалывание. Если ощущение появляется регулярно, оно является симптомом обезвоживания, гормонального дисбаланса, сердечного приступа, дефицита витамина В, синдрома Рейно, грыжи или опухоли в позвоночнике.
- Жжение. Онемение, сопровождающееся этим неприятным симптомом, характерно для остеохондроза, фибромиалгии, межреберной невралгии, полиневропатии, отравления токсичными веществами.
Осложнения и последствия онемения ног
Последствия онемения ног весьма разнообразны, приводят к осложнениям самого широкого спектра. Зависят они от причины, приведшей к недомоганию. Главное, что необходимо усвоить пациенту: наличие частых онемений не является нормой, это весьма опасный симптом, требующий немедленной консультации врача. Своевременное обследование поможет уберечься от серьезных последствий.
Осложнения, которым предшествуют онемения ног:
- потеря чувствительности тканей, частичная или полная;
- утеря подвижности конечности;
- нарушение функциональности органов малого таза;
- деформация ног;
- гангрена;
- некротизация межпозвонковой грыжи.
Какой случай опаснее: правосторонний или левосторонний?
Инсульт левого полушария мозга встречается на 57% чаще, чем правостороннее заболевание. Он отличается более яркими симптомами, поэтому его легче распознать. Это позволяет своевременно обратиться к врачу и получить необходимую медицинскую помощь. Для него характерно нарушение речи и адекватного мышления. Однако, в отличие от инсульта правой стороны, левополушарный тяжелее поддается лечению и приносит пациенту больше дискомфорта. В любом случае, реабилитация после мозгового кровоизлияния требует значительных временных затрат.
Диагностика
Первичный прием врача будет заключаться в выслушивании жалоб пациента и проведении осмотра, на основании которых специалист спланирует дальнейшие диагностические мероприятия. Для постановки достоверного диагноза и начала лечения необходимы:
- лабораторные анализы, выясняющие общий, биохимический анализ крови с вычислением уровня глюкозы, содержания липопротеидов, триглицеридов и холестерина. При подозрениях на артрит необходим анализ мочи;
- рентгенография – доступное исследование, исключающее травмы, воспаления, образование опухолей, костных разрастаний;
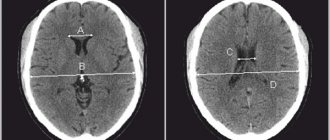
- КТ, МРТ. Высокоинформативные методики, дающие полную картину размеров, расположения и характера патологии;
- электрофизиологические диагностические процедуры, уточняющие особенности поражения нервов;
- УЗИ, сонография, дуплексное сканирование. Исследования, показанные в ходе исследования поражений артерий, варикозного заболевания. Дается оценка кровотока, его характер. Измеряются размеры сосудов.
Синдром ущемления переднего кожного нерва как причина болей в животе
Боль в животе или абдоминальная боль ― частая причина обращения пациента за медицинской помощью. За 5-летний период наблюдения до половины лиц испытывают боли в животе.
Выделяют несколько типов болей в животе:
1) висцеральная ― связанная с поражением внутренних органов, чаще органов пищеварения. Для нее характерна неотчетливая локализация, т.е. зона боли лишь приблизительно соответствует зоне поражения. Эта боль нередко связана с приемом пищи, актом дефекации и т.д.
2) париетальная ― возникает при вовлечении в процесс воспаления париетальной брюшины. Боль обычно четко локализована, острая, режущая, колющая, и сопровождается симптомами раздражения брюшины.
3) отраженная боль ― возникает в том случае, когда несколько зон иннервированы одним сегментом спинного мозга. Например, боль в животе может наблюдаться при инфаркте миокарда.
4) проекционная боль ― возникает при поражении нервов, а место восприятия боли соответствует зоне, которую иннервирует этот нерв.
В этой статье речь пойдет об одном из заболеваний, для которого характерна проекционная боль, а именно о синдроме ущемления переднего кожного нерва. Его также называют синдром прямой мышцы живота. В англоязычной медицинской литературе используется термин ACNES (anterior cutaneous nerve entrapment syndrome, что в переводе на русский и означает синдром ущемления переднего кожного нерва), который мы далее будем использовать в этой статье.
ACNES ― одна из частых причин болей в животе, которая остается нераспознанной. В среднем распространенность этого синдрома составляет 1:1800-2000. У подростков один случай хронической боли в животе из восьми обусловлен синдромом ущемления переднего кожного нерва. До 2% случаев обращения пациентов в приемный покой стационара с острой болью в животе вызваны именно ACNES.
Патогенез ACNES.
При ACNES в патологический процесс вовлечены нижние торако-абдоминальные межреберные нервы (Th8-Th12). Они проходят между внутренней косой и поперечной мышцами живота до точки, где достигают прямых мышц живота. Здесь нервы делают поворот, чтобы войти в каналы прямых мышц живота. Предполагается, что сдавление нервов в зоне поворота и является ведущим механизмом развития ACNES. Ущемление происходит вследствие сокращения мышц, что может вызвать дополнительное сдавливание нерва, его ишемию, и, как следствие, приводит к сильной боли.
Клиническая картина ACNES.
Боль (тупая или острая) обычно локализована в определенной зоне ― по краю прямой мышцы живота в околопупочной области или в правом подреберье. Боль обычно носит хронический характер, она постоянная или частая, реже в виде отдельных эпизодов. Зона боли в большинстве случаев может быть легко идентифицирована путем пальпации в болезненном месте. В редких случаях при ущемлении подвздошно-пахового и подвздошно-подчревного нервов (Th12-L1) боль может иметь нетипичную локализацию: в подвздошной области и паху. Локализация боли в правом подреберье может имитировать приступ желчной колики.
Боль может меняться в зависимости от позы человека, усиливаясь при нахождении в положении лежа на стороне боли или сидя. Уменьшаются болевые ощущения в положении лежа на спине. Кашель, смех, тряская езда, бег, ношение тугих поясов и корсетов, а также физические упражнения приводят к усилению боли в животе.
Диагностика ACNES.
Диагностические критерии синдрома ущемления переднего кожного нерва включают в себя следующие положения:
1) Односторонняя локализованная боль в брюшной стенке продолжительностью не менее 1 месяца;
2) Наличие одностороннего болезненного участка («триггерная точка») на передней брюшной стенке размером около 2 см2, выявляемого нажатием указательным пальцем по боковой границе прямой мышцы живота;
3) Положительный симптом Карнетта. Симптом Карнетта, названный в честь ученого, описавшего его в 1926 году, заключается в следующем: исследователь определяет точное место максимальной болезненности на брюшной стенке и просит пациента поднять голову и/или туловище, скрестив руки на груди. Усиление боли или постоянная боль во время этого движения указывает на то, что причина боли находится именно в брюшной стенке (положительный симптом Карнетта). Напротив, отрицательный симптом Карнетта указывает на другую причину боли (например, на патологию внутренних органов);
4) Положительный тест «щипка»: при захвате пальцами складки кожи и подкожной клетчатки выявляется локальная болезненность;
5) Изменение тактильной чувствительности кожи в ответ на легкое прикосновение и/или изменение температурной чувствительности кожи со снижением восприятия холода в области наиболее сильной боли;
6) Нормальные лабораторные данные (нет признаков воспаления или инфекции) при отсутствии хирургической причины боли;
7) Отсутствие патологии по данным визуализирующих методов исследования (в т.ч. УЗИ, компьютерной томографии);
 Временное снижение выраженности боли, по крайней мере, на 50% после инъекции местного анестетика (обычно лидокаина) в «триггерной точке».
Временное снижение выраженности боли, по крайней мере, на 50% после инъекции местного анестетика (обычно лидокаина) в «триггерной точке».
Дифференциальная диагностика ACNES
Дифференциальный диагноз включает в себя различные заболевания с целью исключения других причин хронической боли в животе. При обследовании могут быть выявлены рубцовые изменения кожи, вызывающие раздражение и ущемление нервов, а также грыжи передней брюшной стенки (в т.ч. с признаками ущемления).
В большинстве случаев для исключения патологии органов брюшной полости требуется тщательное клиническое и лабораторное обследование.
Более сложной представляется дифференциальная диагностика с функциональными заболеваниями органов пищеварения, например, с синдромом раздраженного кишечника (СРК) и функциональной абдоминальной болью. Поскольку не существует специальных методов исследования, позволяющих поставить диагноз этих заболеваний, врачу приходится ориентироваться на типичные клинические проявления. Не помогает даже диагностика ex juvantibus (диагноз, основанный на оценке результатов проведённого лечения), поскольку терапия эффективна далеко не у всех пациентов с СРК. Для облечения разделения функциональной боли в кишечнике и боли, вызванной синдромом ущемления переднего кожного нерва, был разработан опросник ACNES Questionnaire. Значение индекса более 10 баллов делает диагноз функциональной боли в животе маловероятным.
Терапия ACNES.
Лечение синдрома ущемления переднего кожного нерва включает в себя несколько подходов:
1) Системная терапия ― применение нестероидных противовоспалительных препаратов, слабых опиоидных анальгетиков (трамадол), парацетамола, противоэпилептических препаратов (габапентин) и антидепрессантов (амитриптилин). Увы, терапия этими средствами, которая часто помогает при других видах нейропатической боли, в случае ACNES обычно малоэффективна.
2) Местная терапия:
А. Инъекции в триггерную точку. Триггерная точка при ACNES представляет собой место защемления нерва, поэтому введение в эту зону местного анестетика оказывает и лечебный и (в сложных случаях) диагностический эффект. В качестве анестетика используют обычно 1% раствор лидокаина (10 мл) с добавлением стероидных гормонов или без них. Эффект от лечения определяется как снижение выраженности боли на 50% и более, а длительность эффекта обычно превышает период полувыведения препарата. Добавление стероидных горомнов может привести к более стойкому облегчению боли, возможно, из-за их противовоспалительного действия и ослабления возбуждения нервов. Однако их использование часто связано с побочными эффектами, в основном с атрофией мышц живота и системными побочными реакциями.
Слепой метод введения анестетика может привести к неверной зоне введения, вследствие чего в последнее время рекомендуется использовать ультразвуковой контроль. Использование аппарата УЗИ позволяет ввести лидокаин точно в зону поражения, избежать осложнений (попадания в брюшную полость).
Б. Химический невролиз. В литературе описано воздействие 96% этилового спирта или 5-6% раствора фенола для химического разрушения волокон защемленного нерва. Однако отсутствуют данные о долгосрочной эффективности и безопасности этого метода.
В. Радиочастотная абляция представляет собой обработку нервов или нервных ганглиев электроимпульсами высокой частоты.
Г. В качестве альтернативной методики исследовалось введение ботулинического токсина в триггерную зону под контролем УЗИ, однако отсутствуют данные о долгосрочной эффективности этого метода.
3) Хирургическое лечение:
А. Лапароскопическая передняя неврэктомия ― удаление участка защемленного нерва.
Б. Использование укрепляющей политетрафторэтиленовой сетки на проблемную область для предотвращения сжатия нерва.
Лечение патологии
На основании проведенной диагностики выявляется причина, вызвавшая онемение. Специалист, ведущий лечение, составит курс терапии с применением медикаментозных или немедикаментозных методов. Полный курс может включать:
- Прием медикаментов. Эффективно устраняют онемение НПВС, а также стероиды. Комплексная лекарственная терапия задействует обезболивающие средства, хондропротекторы, миорелаксанты, витаминно-минеральные комплексы, препараты, активизирующие кровообращение;
- Мази, гели, кремы. Область поражения растирается с элементами массажа, а затем наносятся лекарственные составы. Средства применяются один, реже два раза в сутки;
- Диета. Рацион обогащается продуктами, содержащими витамины группы В.
- Физиотерапия. Используются методы, активизирующие кровообращение, обменные и регенерационные процессы в тканях. Широко применяются токи, магнитотерапия, ультразвук и низкоинтенсивное лазерное излучение.
- Народные методы. Применяются только с разрешения лечащего врача. Показаны обертывания с медом и камфорным спиртом, растирания, ванночки на основе лекарственных отваров;
- ЛФК. Комплекс упражнений подбирается специалистом по лечебной физкультуре индивидуально, с учетом сопутствующих заболеваний, возраста и актуального состояния пациента. Занятия необходимо проводить ежедневно, желательно 2 раза по 40-50 минут;
- Хирургическое вмешательство. Выполняются манипуляции по выявленному диагнозу. Оперативно корректируются травматические повреждения, невропатия, поражения нервной системы, сосудистые аномалии.
Причины
Онемения часто возникают в результате сдавливания нервных волокон или ухудшения кровообращения в тканях. Это бывает, когда человек долго не меняет позу.
Аналогичным способом проявляются расстройства ЦНС. Односторонняя парестезия считается тревожным признаком. Для устранения такого состояния нужно проводить диагностические процедуры, определять, что конкретно их спровоцировало.
Полезные советы
Несколько рекомендаций лицам, ухаживающим за больным после правостороннего инсульта:
- Подходите к пострадавшему с левой стороны. Это делает человека более восприимчивым к размещенным слева объектам.
- Старайтесь замедлить активность человека, если он двигается слишком быстро. Чрезмерно быстрое движение может привести к травме.
- Чтобы остановить или ограничить неподобающее поведение, сядьте рядом с больным, положите свою руку на его, разговаривайте в медленном темпе тихим, но уверенным голосом.
- Обеспечьте строгое соблюдение распорядка дня, поддерживайте ежедневное рутинное выполнение одинаковых действий. Многократное повторение поможет восстановить функцию памяти.
- Давайте пострадавшему напоминания и простые указания, чтобы закончить начатую задачу. Настаивайте на завершении задания. Обращайте внимание больного на мелких деталях проводимой работы.
- Укажите реально существующие последствия инсульта и имеющиеся ограничения. Однако не преувеличивайте их катастрофичность. Реалистичная оценка ситуации повышает осознанность человека, не позволяя переоценивать способности.
Профилактика
В основе предупреждения левостороннего инсульта лежит коррекция образа жизни. Чтобы не испытать на себе последствия этого тяжелого заболевания, вам необходимо:
- Следить за своим весом. Лишний вес приводит к повышению артериального давления и провоцирует сердечно-сосудистые заболевания.
- Отказаться от жирных продуктов и умерить приём пищи животного происхождения. Добавьте в свой рацион больше овощей и фруктов.
- Бросить курить. Сигареты разрушительно действуют на сосуды, ссужая их и препятствуя нормальному кровообращению.
- Регулярно заниматься спортом и совершать пешие прогулки. Физическая активность снижает риск развития сосудистых заболеваний.
- Пить умеренное количество алкоголя. Полный отказ от спиртных напитков необязателен, хотя можно ли вам употреблять алкоголь, лучше обсудить с врачом.