Как делают амниоцентез?
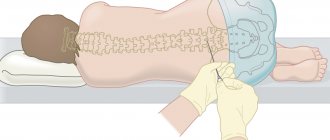
Эта инвазивная процедура осуществляется с помощью шприца, соединенного с длинной полой иглой. Ею осуществляется прокол брюшной стенки, матки и околоплодной оболочки, после чего через нее шприцом “вытягивается” образец амниотической жидкости или, наоборот, впрыскивается медикаментозный раствор.
Процедура проводится двумя способами:
- Методом «свободной руки».
Пункция осуществляется под контролем УЗИ, с помощью которого уточняется область введения иглы. Она выбирается таким образом, чтобы в этом месте отсутствовала плацента или ее стенка имеет минимальную толщину. Это позволяет избежать возможных осложнений и снизить риск нанесения повреждений плоду. - С применением адаптера.
Отличием этого способа является сопряжение иглы с УЗИ-датчиком, с помощью которого сначала рассчитывается траектория ее движения в зависимости от введения в том или ином месте. При этом врач, осуществляющий процедуру, имеет возможность наблюдать саму иглу и ее траекторию, тем самым выбирая наиболее оптимальный маршрут ее продвижения. Однако, даже в этом случае операция требует от хирурга высокой квалификации и опыта.
Общая продолжительность процедуры вместе с подготовкой примерно 5 минут. Из них 1 минута тратится на прокол, а оставшееся время осуществляется забор околоплодных вод и выведение иглы. В течение 2 часов после операции пациентка отдыхает и находится под наблюдением врача во избежание возможных осложнений. Для уменьшения болезненных ощущений во время прокола возможно использование местной анестезии. Однако врачи рекомендуют обходиться без нее — боль от анестезирующего укола ничуть не уступает таковой у самой операции. К тому же анестетик может вызвать индивидуальную непереносимость.
Чтобы узнать подробности, можете проконсультироваться у наших специалистов, заполнив форму: Записаться на прием
В каких случаях после процедуры следует показать ребенка доктору?
Если вы заметили какие-либо проявления или симптомы, то покажите своего ребенка врачу:
- Припадки и судороги: Если ребенок испытывает судороги или был приступ хотя бы раз после операции, то немедленно обратитесь к врачу. Это может быть связано с низким/высоким давлением спинномозговой жидкости или смешиванием крови и жидкости.
- Возникновение рвоты: у некоторых детей рвота возникает сразу после люмбальной пункции, но если она появляется даже через несколько часов или дней после процедуры, то это может быть признаком осложнения.
- Частый крик: если ребенок кричит и много плачет, это может быть из-за боли.
- Отказ от еды или питья: если он не употребляет пищу, в том числе грудное молоко, или питается не более нескольких минут, ему требуется медицинская помощь.
- Сонливость: кажется, что малыш устал и находится в полусознательном состоянии. У него низкий уровень бдительности, он быстро устает.
Оцените
—
Подготовка к амниоцентезу
Для повышения эффективности исследования и уменьшения рисков возможных осложнений пациентка должна осуществить следующие подготовительные мероприятия:
- Пройти консультацию у врача, на которой он подробно расскажет о прохождении процедуры, ее возможных осложнениях, противопоказаниях и т. д.
- Сдать анализы и пройти УЗИ, позволяющие выявить скрытые инфекционные или воспалительные заболевания, наличие новообразований, объем околоплодных вод, подтвердить или опровергнуть многоплодную беременность. Также с их помощью определяется срок беременности, состояние и жизнеспособность плода.
- Примерно за 4-5 дней до проведения амниоцентеза пациентка должна исключить прием ацетилсалициловой кислоты или аналогичных ей препаратов, за 12-24 часа – прекратить употребление препаратов, снижающих свертываемость крови для уменьшения риска кровотечений.
Эти мероприятия необходимо выполнить для того, чтобы повысить безопасность амниоцентеза, снизить риск появления осложнений у самой женщины и ее ребенка, увеличить эффективность диагностики.
Подготовительный этап
Перед процедурой пациентка проходит обследование, которое состоит из общего анализа крови, общего анализа мочи, забора мазка из влагалища и УЗИ. Во время ультразвукового исследования уточняются срок гестации, локализация плаценты и другие показатели.
Если накануне процедуры у беременной ухудшилось самочувствие, поднялась температура или появились другие патологические симптомы, то следует проконсультироваться с гинекологом. Возможно, исследование будет противопоказано, и его придется отложить.
Перед амниоцентезом женщина обязательно дает свое письменное согласие на проведение процедуры. Перед подписанием документа врач обязан проинформировать пациентку об особенностях операции и возможных рисках.
Что делать после проведения амниоцентеза?
Так как эта процедура является инвазивной, существует ряд правил, которые женщина должна соблюдать во избежание вероятных осложнений:
- Необходимо исключить или, насколько это возможно, сократить любые физические нагрузки, особенно поднятие тяжестей.
- Непосредственно после процедуры обеспечить себе отдых в течение нескольких часов.
- Пациенткам с отрицательным резус-фактором, вынашивающей ребенка с положительным резус-фактором, на протяжении 72 часов необходимо проходить курс инъекций антирезусного иммуноглобулина. Это необходимо для того, чтобы исключить резус конфликт из-за попадания амниотической жидкости, содержащей генетический материал плода, за пределы околоплодной оболочки.
Иногда для устранения дискомфортных ощущений после проведения амниоцентеза пациентам назначается прием обезболивающих препаратов. Также с целью исключения воспалительных процессов могут быть прописаны нестероидные противовоспалительные лекарства.
Какой уход необходим после люмбальной пункции?
Вам нужно позаботиться о ребенке, чтобы он восстановился в кратчайшие сроки.
Вот некоторые моменты, которые следует помнить после поясничного прокола у младенца:
- Необходим отдых: ваш ребенок должен хорошо спать в течение следующих 24 часов. Следите за тем, чтобы в его комнате отсутствовало яркое освещение, и поддерживалась тишина.
- Давайте ему жидкость для питья: если ваш ребенок старше шести месяцев, дайте ему небольшие глотки воды один раз в пару часов. Вы можете продолжать грудное вскармливание, как обычно, для обеспечения достаточного количества жидкости. Если ребенку меньше полугода, то единственным источником жидкости является грудное молоко. Вы могли бы дополнительно прикладывать ребенка к груди в течение первых 24 часов после спинномозговой пункции, чтобы пополнить спинномозговую жидкость.
- Не допускайте энергичных игр: дети могут быть довольно активными и игривыми, но вы должны избегать этого в течение одной недели после люмбальной пункции. Отверстие на месте прокола еще не затянулось, и может капать спинномозговая жидкость во время активного движения и игры, тем самым усложняя процесс заживления.
- Перевязать область инъекции новыми повязками: необходимо наложить свежие повязки на место прокола, как предписано врачом. Замена повязки через регулярные промежутки времени сохранит асептику и ускорит процесс заживления.
Спинномозговая пункция у младенцев не имеет каких-либо долгосрочных последствий, и ваш ребенок может вести нормальную жизнь сразу после процедуры. Забота — это все, что необходимо для скорейшего выздоровления.
Однако процесс не исключает побочных эффектов, и ваш ребенок может получить их сразу после процедуры.
На каком сроке делают амниоцентез?
Данная процедура может быть проведена на различных сроках беременности, но не ранее 10 недели после зачатия. Именно тогда происходит формирование основных систем и органов плода, поэтому амниоцентез будет эффективен в качестве диагностической процедуры. Оптимальный срок для проведения этой операции — с 15 до 20 неделю. Обусловлено это тем, что в данный период существенно уменьшается риск нанесения плоду повреждений, увеличивается объем околоплодных вод, что облегчает взятие пробы на анализ.
Оптимальный срок для амниоцентеза определяется исходя из ее целей:
- для выявления генетических нарушений плода пункция выполняется на 15 неделе;
- для проверки формирования дыхательной системы эмбриона оптимальный срок — 3 триместр;
- для определения состояния плода в случае резус-конфликта амниоцентез осуществляется в последние месяцы беременности.
Если по каким-либо медицинским причинам (зачастую это патологии плода, несовместимые с жизнью) женщине предписан аборт, то посредством проведения амниоцентеза в мочевой пузырь вводят инъекционные абортивные препараты для прерывания беременности.
Что такое люмбальная пункция – преимущества исследования
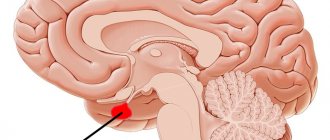
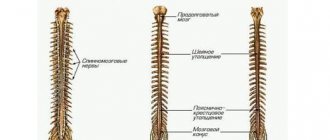
Люмбальная пункция, также называемая спинномозговой пункцией, представляет собой процесс введения специальной иглы в нижнюю часть позвоночника для извлечения образца спинномозговой жидкости. Это -прозрачная жидкость, которая циркулирует вокруг органов центральной нервной системы, от головного мозга до нижней части позвоночника. Образец извлекается из субарахноидального пространства, которое представляет собой полость со спинномозговой жидкостью, омывающей всю нервную систему.
Видео: Тренажер для практики люмбальной пункции у младенцев
Цереброспинальная жидкость является жизненно значимым веществом, поскольку она смягчает сотрясения позвоночника, защищает головной и спинной мозг от физического воздействия и несет жизненно важные питательные вещества для нервных клеток. Поэтому она может дать ценную информацию о здоровье нервной системы и показывает наличие возбудителей в случае нейроинфекции.
Люмбальная пункция: преимущества манипуляции
В то время как многие родители не уверены в необходимости инвазивного теста – такого, как поясничная пункция, чтобы обнаружить наличие инфекции, исследования показали, что люмбальная пункция — лучший способ подтвердить наличие некоторых заболеваний.
Она настолько безопасна и точна, что проводится и у недоношенных детей.
Преимущества люмбальной пункции, безусловно, перевешивают риски, что делает ее эффективным способом диагностики опасных для жизни заболеваний у ребенка.
Применение амниоцентеза
Амниоцентез при беременности используется прежде всего как диагностическая процедура для выявления некоторых генетических нарушений у плода — например:
- Синдрома Дауна
, характеризующегося отклонениями в умственном развитии, пороками внутренних органов и аномальными особенностями внешности; - Синдрома Патау
, для которого характерны внешние аномалии, нарушения развития ЦНС и мозга, несовместимые с жизнью (новорожденный умирает спустя несколько дней); - Синдрома Эдвардса
, сопровождающегося нарушениями в строении внутренних органов (чаще всего сердца), задержкой умственного развития, ранней смертностью (средняя продолжительность жизни таких детей — несколько месяцев); - Синдрома Тернера
, проявляющегося исключительно у девочек в виде пороков развития внутренних органов, бесплодием, низкорослостью (хотя люди с такой патологией не имеют отклонений в интеллектуальном развитии и могут вести полноценную жизнь); - Синдрома Клайнфельтера
, характерного только для мужчин и сопровождающегося удлинением конечностей, высоким расположением талии, гинекоматией, замедленным половым созреванием, атрофией яичек, бесплодием.
Помимо выявления генетических аномалий у плода, амниоцентез при беременности применяется для контроля общего развития органов и систем ребенка у женщин, входящих в группы риска.
Показаниями к амниоцентезу являются:
- Наличие у беременной женщины или ее родственников генетических аномалий;
- Возраст женщины, превышающий 35-летнюю отметку (после нее повышается риск образования в яичниках лишней 21 хромосомной пары);
- Результаты ультразвукового обследования — например, выявление увеличенного просвета между шейной костью и кожей плода, характерного для синдрома Дауна;
- Результаты биохимического скрининга — превышение нормального уровня ХГЧ или аномально низкая концентрация РАРР-А (специфического белка, содержащегося в плазме крови).
Еще одной областью использования этой методики является искусственное прерывание беременности. В этом случае с помощью пункционной иглы в амниотическую жидкость вносятся растворы препаратов, убивающих плод и способствующих его отторжению и изгнанию из матки.
Введение
На сегодняшний день ультразвуковой (УЗ) аппарат стал незаменим в отделениях реанимации и интенсивной терапии у постели самых тяжелых пациентов. Врачи анестезиологи-реаниматологи используют УЗИ для визуального контроля процедур центрального венозного доступа, периферических нервных блокад, перикардиоцентеза и плевральной пункции [1]. УЗ-контроль повышает безопасность проводимых манипуляций за счет непосредственной визуализации анатомических особенностей области интереса, а также прямого контроля проведения иглы в режиме реального времени. И хотя большая часть коллег без труда и с высоким процентом успеха проводят люмбальные пункции пациентам любого возраста, существует категория пациентов, у которых эта стандартная процедура осложняется и может потребовать нескольких попыток. Это пациенты с нарушением анатомии позвоночника — со сколиозом или спастическим тетрапарезом. У пациентов этой группы вероятность успешной люмбальной пункции с первой попытки не превышает 80% даже при условии выполнения манипуляции опытным врачом [2]. Еще одним неблагоприятным прогностическим признаком для проведения люмбальной пункции является повышенная масса тела (ИМТ>35) [3, 4]. Мы считаем, что при помощи ультразвука можно решить эту проблему, т. к. УЗ-аппарат позволяет получить важную анатомическую информацию (глубина желтой связки, ширина межпозвонкового пространства и оптимальный угол для введения иглы) у каждого пациента из группы риска [5].
Целью настоящей работы
явилась оценка эффективности проведения люмбальной пункции под УЗ-контролем у детей с нарушением анатомии позвоночника.
Противопоказания к проведению амниоцентеза
Данная диагностическая процедура исключается при наличии у пациентки:
- Повышенной температуры;
- Острой стадии хронических заболеваний;
- Инфекционных заболеваний;
- Факторов, угрожающих жизни плода (отслойки плаценты, сокращений матки);
- Кровянистых выделений;
- Врожденных или приобретенных нарушениях строения матки;
- Инфекционных поражений брюшной полости и ее органов;
- Низкой свертываемости крови;v
- Доброкачественных новообразований матки (миом).
Когда метод противопоказан?
Абсолютных противопоказаний к исследованию нет. Относительными противопоказаниями являются:
- угроза отслойки плаценты;
- ·кровяные выделения из шейки матки;
- острые воспалительные процессы или обострение хронических патологий;
- выраженный гипертонус матки.
Онлайн консультация Врача-гинеколога
стоимость консультации: от 500 рублей
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Осложнения при амниоцентезе
Ввиду инвазивного характера данной процедуры при ее проведении существуют определенные риски для здоровья ребенка и самой матери:
- Самопроизвольное прерывание беременности (выкидыш) или преждевременные роды;
- Нарушение целостности плаценты или тканей самого зародыша пункционной иглой;
- Повреждение мочевого пузыря, матки или других органов малого таза;
- Воспаление околоплодной оболочки, заражение амниотической жидкости инфекционными агентами;
- Отслойка плаценты, появление кровотечений, повреждение пуповины и т. д.
Даже при корректном проведении амниоцентеза у пациентки могут наблюдаться дискомфортные и болевые ощущения в области живота, кровянистые выделения, выход небольшого количества околоплодных вод и т. д.
Хотя в условиях медицинского учреждения появление этих осложнений сведено к минимуму, вероятность их все равно остается. Поэтому врачи применяют данную процедуру относительно редко, а используя ее, предварительно предупреждают пациентку о возможных последствиях. Часто для выявления врожденных пороков у плода используются альтернативные амниоцентезу методики — например, генетический анализ ДНК эмбриона, выделенной из плазмы крови женщины. Хотя такой метод показывает менее точные результаты, он не несет никакой угрозы жизни и здоровью ребенка.
Решение о проведении амниоцентеза принимает сама беременная женщина после консультации со специалистом. По ее желанию эта процедура может быть отменена или заменена на более безопасную или эффективную. Тем не менее, амниоцентез остается одним из наиболее действенных способов выявления у плода врожденных отклонений, поэтому продолжает активно применяться в гинекологической практике.
Чтобы узнать подробности, можете проконсультироваться у наших специалистов, заполнив форму: Записаться на прием
Зачем нужно делать прокол?
При синусите в носовых пазухах (особых полостях, расположенных около носа и заполненных воздухом; другое их название «синусы») скапливается большое количество патогенной слизи, которая через некоторое время превращается в гной. Воспалительный процесс, приводит к тому, что нос сильно отекает. Ввиду чего слизистые массы из синусов не могут самостоятельно эвакуироваться наружу естественным путём через носовые ходы. Слизь застаивается — а это самая благоприятная среда для жизнедеятельности бактерий. Слизистые массы превращаются в гной. Симптомы заболевания набирают обороты, и состояние больного сильно ухудшается.
Если отёчность не удаётся снять антибактериальными препаратами и промываниями гайморовых синусов, то против заболевания применяется прокол. Поскольку это единственный способ высвободить нос от гноя и снять неприятные симптомы.