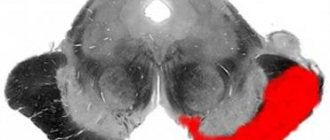
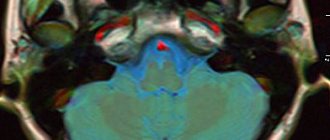
Синдром Бенедикта (син. синдром альтернирующего паралича)
Синдром возникает вследствие патологического процесса в медиально-дорсальном отделе среднего мозга на уровне красного ядра и мозжечково-красноядерного пути при сохранности парамидного пучка.Причинами поражения являются тромбозы и кровоизлияния в бассейне задней мозговой артерии, метастазирование опухолей.
Клинические признаки и симптомы. На стороне поражения возникают экстрапирамидные гиперкинезы в конечностях и мозжечковая атаксия. На стороне противоположной локализации очага развиваются легкий спастический гемипарез и тремор нижних конечностей. На фоне гемипареза наблюдаются повышенные сухожильные рефлексы.
Кроме того, происходит повышение общего мышечного тонуса.Глазные симптомы обусловлены полным или частичным параличом глазодигательного нерва. На стороне патологического очага возникает птоз. Наблюдается отклонение глазного яблока в сторону очага, могут быть нарушения ассоциированных движений глаз при конвергенции и направлении взора вверх или вниз.Проводят дифференциальный диагноз данного синдрома со следующими синдромами: Клода, Вебера—Гюблера—Жандрена, Мийяра—Гюблера, Фовилля, Нотнагеля.
Развитие синдрома связано с патологическим процессом, расположенным непосредственно в области ножек мозга, который возникает как следствие кровоизлияний, нарушения мозгового кровообращения по ишемическому типу, а также новообразований. Кроме того, признаки данного синдрома могут быть обусловлены дислокационным сдавливанием ножек мозга опухолью, расположенной на отдалении.
Клинические признаки и симптомы. Вследствие поражения лицевого и языкового нервов, а также пирамидного пути на противоположной патологическому очагу стороне возникает паралич мышц лица, языка и конечностей по центральному типу.Глазные симптомы обусловлены полным (офтальмоплегия, птоз, мидриаз) или частичным (поражение только интраокулярных мышц или отдельных экстраокулярных мышц) параличом глазодвигательного нерва.
Симптомы паралича возникают на стороне патологического очага. В случае поражения экстраокулярных мышц, иннервируемых глазодвигательным нервом, глазное яблоко отклоняется к виску и «смотрит» в сторону патологического очага, «отворачиваясь» от парализованных конечностей. Если патологический процесс — например, аневризма передней артерии мозга — захватывает зрительный тракт или наружное коленчатое тело, возникает гомонимная гемианопсия.
Одностороннее поражение вентральной части варолиева моста с вовлечением ядра или пучка волокон лицевого нерва, корешка отводящего нерва и нижележащих пирамидных путей приводит к развитию данного синдрома.Патологический процесс в данной зоне может быть связан с нарушением кровообращения в парамедиальных артериях (кровоизлияния, тромбозы).
При развитии опухоли варолиева моста (чаще всего глиомы и значительно реже метастазирования рака, саркомы, солитарными бугорками) наблюдается медленное постепенное развитие синдрома.Клинические признаки и симптомы. На стороне поражения возникают признаки периферического паралича лицевого нерва, при этом на противоположной очагу стороне наблюдаются центральные гемипарезы или гемиплегия.
{module директ4}
Глазные симптомы обусловлены поражением отводящего и лицевого нервов. На стороне, противоположной патологическому очагу, возникают признаки поражения отводящего нерва — паралич наружной прямой мышцы, сходящееся паралитическое косоглазие, диплопия, усиливающаяся при взгляде в сторону пораженной мышцы. Напротив, симптомы поражения лицевого нерва наблюдаются на стороне патологического очага — лагофтальм, слезотечение.
Патологический процесс при данном синдроме расположен у основания ножек и захватывает волокна глазодвигательного нерва. Развитие синдрома обусловлено поражением ветвей задней мозговой артерии — средней и задней артерий красного ядра, которые кровоснабжают нижние отделы красного ядра. Наиболее часто причиной поражения сосудов являются атеросклероз и сифилитический эндартериит.
Альтернирующие симптомы поражения среднего мозга.
Крыша среднего мозга — пластинка крыши, основание — ножки мозга, в средней части расположены ядра среднего мозга.
Дорсальная часть (крыша) среднего мозга имеет по 2 верхних и нижних холмика. Нижние холмики — слух и сложные рефлексы в ответ на слуховые раздражения.
Альтернирующие синдромы среднего мозга. Характерными клиническими проявлениями поражения ствола на уровне среднего мозга являются глазодвигательные расстройсва, нарушения сна, двигательной и психической активности.
Симптом Гертвига-Мажанди
. Заключается в различном стоянии глазных яблок в вертикальной плоскости. На стороне патологического очага глаз отклонен вниз и слегка кнутри, а ни противоположной вверх и кнаружи.
Синдром Парино
. Наблюдается при двустороннем поражении покрышки и крыши среднего мозга в его оральном отделе, на уровне верхнего двухолмия. Проявляется парезом или параличом взора вверх, слабостью или задержкой конвергации, частичным двусторонним птозом, миозом. снижением фотореакций. При этом движения глазных яблок в стороны не нарушаются.
Синдром Нотнагеля.
Клинически проявляется двусторонней офтальмоплегией, отсутствием реакции зрачков на свет, мидриазом, птозом, снижением слуха. Нередки разнообразные мозжечковые расстройств; иногда присоединяются симптомы двустороннего пира-мидного поражения. Синдром Нотнагеля чаще всего возникает при опухолях, в особенности шишковидной железы.
Синдром Вебера
возникает в случае поражения ядер или волокон глазодвигательного нерва. В этом случае развиваются симптомы поражения III пары черепных нервов на стороне очага повреждения, гемиплегия. Синдром Вебера сопровождается одновременным поражением корково-ядерных путей лицевого и подъязычного нервов, что проявляется центральным параличом мышц языка и лица.
Синдром Бенедикта.
В данном случае очаг поражения располагается на том же уровне, что и при синдроме Вебера, но дорсальнее. При этом в патологический процесс вовлекается красное ядро и черная субстанция. Клинически синдром проявляется параличом глазодвигательных мышц периферического характера на стороне поражения и интенционным гемитремором на противоположной стороне. В случае наличия очага поражения более больших размеров происходит одновременное поражение волокон медиальной петли. В этом случае к клиническим проявлениям присоединяется нарушение чувствительности на противоположной стороне (поверхностная и глубокая).
Верхний синдром красного ядра (синдром Фуа)
возникает, если патологический очаг находится в покрышке среднего мозга в зоне расположения верхней части красного ядра, и проявляется на противоположной стороне мозжечковым гемитремором (интенционное дрожание), который может сочетаться с гемиатаксией и хореоатетозом. Глазодвигательные нервы при этом в процесс не вовлекаются. Описал французский невропатолог Ch. Foix (1882-1927).
Нижний синдром красного ядра (синдром Клода)
— альтернирующий синдром, обусловленный поражением нижней части красного ядра, через которую проходит корешок III черепного нерва. На стороне патологического процесса отмечаются признаки поражения глазодвигательного нерва (птоз верхнего века, расширение зрачка, расходяшееся косоглазие), а на противоположной стороне мозжечковые расстройства (интенционное дрожание, гемиатаксия, мышечная гипотония). Описал в 1912 г. французский невропатолог Н. Claude (1869-1946). При данном синдроме нарушается координация движений, развивается гемигиперкинез, а также мышечная гипотония, что связано с поражением верхней ножки мозжечка. Одновременно поражается ядро глазодвигательного нерва с развитием паралича мышц, им иннервируемых, периферического характера.
Миастения
— аутоиммунное заболевание, сопровождающееся слабостью и патологической утомляемостью мышц вследствие блокады аутоантителами постсинаптических ацетилхолиновых рецепторов нервно-мышечных соединений.
Этиология
Миастения не относится к наследственным заболеваниям, ее этиология полностью не установлена. У 60-70% больных находят изменения вилочковой железы в виде опухоли или гиперплазии.
Патогенез.
В основе заболевания лежит нарушение нервно-мышечной передачи. Патологически измененная вилочковая железа вырабатывает специфические антитела против холинорецепторов, что вызывает конкурентный блок синаптической проводимости.
Играют роль нарушение синтеза ацетилхолина в результате дефекта активности ферментов и недостаточная чувствительность холинергических рецепторов концевой пластинки. В сыворотке больных миастенией можно обнаружить антитела к скелетным мышцам и к эпителиальным клеткам вилочковой железы.
Клиника:
мышечная слабость и патологическая мышечная утомляемость, которые могут быть диффузными или ограниченными. После отдыха сила мышц частично или полностью восстанавливается.
Заболевание чаще отмечается у взрослых. Заболевание начинается с глазных мышц. Развиваются птоз верхних век (одно- или двусторонний), косоглазие, диплопия. В дальнейшем может развиваться генерализация патологического процесса: появляются слабость и утомляемость мимических и жевательных мышц, мышц языка, глотки, гортани, шеи, туловища и конечностей. Возможны нарушения дыхания и сердечно-сосудистой деятельности. Глубокие рефлексы при миастении нормальные или снижены, чувствительных нарушений нет.
Тяжелым осложнением миастении является развитие миастенического криза, при котором отмечается резкое ухудшение состояния в виде генерализованной мы-шечной слабости, появления бульбарных симптомов и нарушений дыхания. При отсутствии срочных реанима-ционных мероприятий миастеничсский криз может прг вести к летальному исходу.
Лечение
тимэктомия, лучевая терапия на область вилочковой железы, обменное переливание плазмы, применение иммунодепрессивных препаратов (преднизолон, азатиоприн). К симптоматической терапии относится применение антихолинэстеразных средств (прозерин, оксазил, калимин) Экстренная терапия при миастеническом кризе заключается во внутривенном введении 0,5-1,0 мл 0,05%-го раствора прозерина, а затем — внутримышечно 2-3 мл того же раствора.
ЗАДАЧА
Предварит ДЗ – синкопальное состояние, связанное с перевозбуждением вагуса (диф-ем с опухолью левой височной доли), вторично генерализованные судороги.
Топич ДЗ – повреждение глубоких отделов височной доли.
План – МРТ, если опух – дифенин, постравматич повреждение – депаркин.
БИЛЕТ 19
1. Альтернирующие синдромы мостового уровня:
Содержит сегментар аппарат (серое в-во- ядра), проводниковый (белое в-во). Снизу ограничен продолгов мозгом, сверху переходит в ножки мозга, боковые его отделы образуют средние ножки мозжечка. В веществе моста находятся ядра с V по VIII пары чер-мозг нервов. Ядра VIII: nucl. cochlearis ventralis et dorsalis; nucl. vestibularis sup, later,med,inf; nucl. ventralis et dorsalis corporis trapezoidei; nucl. lemnisci lateralis. (проведение слуховых к подкорковым центрам слуха; и вестибулярных в спинной мозг, мозжечок, медиал продольн пучок импульсов). Ядра VII(лицевой нерв), nucl. solitarius (ядро одиночного пути), nucl. salivatorius superior, nucl. facialis, nucl. lacrimalis.Иннервируют мимическ мышцы, слезоотделение, слюноотделение, восприятие сенсорных раздражений (вкусовых, общей чувст-сти от кожи ушной раковины, наруж слух прохода, барабанной перепонки). VIпара (отводящий нерв): nucl.n.abducens: иннервирует наруж прямую мышцу, поворачивающую глазн яблоко кнаружи. V пара (тройнич): nucl pontinus nervi trigemini, nucl. motorius n. trigemini (двигател). Иннер-т жевател мышцы,а его чувствител ядра проводят в вышележащие области болев и тактильн чувст-ть от кожи лица и слиз оболочки рта и носа, от зубов и конъюктивы глаз. Ядра моста (nucl. pontis), nucl. formatio reticularis.
Клинич синдромы:
Синдром Миняра—Гублера (hemiplegia alternans facialis). Возникает при локализации патологического очага в вентральной част основания моста. При этом страдает ядро, либо волокна лицевого нерва, а также проходящий здесь пирамидный путь. Клинически проявляется периферическим нарезом или параличом (прозопоплегией) мимической мускулатуры на стороне поражения и центральным спастическим парезом руки и ноги противоположной стороны.
Синдром Бриссо—Сикара (hemispasimus facialis alternans). Проявляется лицевым гемиспазмом на стороне очага и центральным парезом мышц конечностей на противоположной стороне. Лицевой гемиспазм является следствием раздражения ядра лицевого нерва.
Синдром Фовилля (hemiplegia alternans abducento-facialis). В клинической картине синдрома периферический парез мимической мускулатуры на стороне очага и парез наружной прямой мышцы одноименного глаза, с противоположной стороны центральный парез руки ноги.
Синдром Гасперини- возникает при одностороннем поражении передней части ромбовидной ямки. Поражаются ядра тройничного, отводящею, лицевого и слухового нервов (V, VI, VII, VIII), а также волокна медиальной петли и частично заднего продольного пучка.
Пирамидный путь при этом синдроме не страдает. Клинически — периферический парез лицевого и отводящего нервов, двигательной порции тройничного, снижением чувствительности на лице и снижением слуха на стороне поражения. Иногда присоединяется нистагм и симптомокомплекс Горнера. На противоположной стороне проводниковая гемигипестезия.
Синдром Раймона—Сестана. Характеризуется поражением моста с вовлечением пирамидного тракта, медиальной петли, заднего продольного пучка, понтоцеребеллярных путей в средней ножке мозжечка. Клинически проявляется мозжечковыми нарушениями на стороне очага (гомолатеральной асинергией), параличом взора в сторону очага, контралатеральными гемиплегией и гемианестезией.
«Синдром изоляции»: отсутствуют все произвол движения (спастическая тетраплегия, псевдобульбарный паралич с анартрией, афонией, дисфагией и неподвижностью языка, отсутсв мимич движений), кроме вертикал движений глазных яблок и мигания. Причины: тромбоз основ артерии, опухоль моста, травма черепа.
Горизонтальный паралич взора: рядом с ядром VI нерва располагается мостовой центр взора, его поражение=> паралич взора в сторону очага=> глаз яблоки отклоняются в сторону сохранного центра.
Центральный понтинный миелинолиз: хар-ся нарастанием спастической тетраплегии и псевдобульбар паралича, быстрое развитие коматозного состояния. Очаг демиелинизации в централ части моста (хронический алкоголизм).
Травмы спинного мозга
Вкл.в себя открытые и закрытые повреждения структур, возникающие в результате прямого и опосредованного воздействия различных травм.агентов.
Этиология, патогенез. Причины: повреждения спины, возникающие в результате автокатастроф, несчастных случаев на пр-во, в быту, при занятиях спортом, ятрогенных воздействий, огнестрельных и колото-резанных ранений позвонков и ближайших к ним областей. Вед.роль в патогенезе играет мех. (морфологические и функциональные изменения в тканях СМ), которые возн. при ранениях с давлением спинальных образований костями, связками, веществом межпозвонковых дисков, инородными телами, гематомами, а также при растяжении, возн. из-за гиперфлексии позваночника и сосудистые факторы, возникающие в зоне травмы и в близлежащих участках нарушения кровообращения и отеки, которые усугубляют тяжесть первичного повреждения СМ.
Классификация: Повреждения СМ и позвоночника делятся на открытые и закрытые. Причинами открытых травм в абсолютном большинстве случаев явл. ранения. Различают проникающие (хар-ся нарушением целостности позвоночного канала с травмированием СМ первичными (пули, шарики) или вторичными (отломки костей позвонков) ранящими снарядами) и непроникающие ранения (целостность стенок позвоночного канала не нарушается, повреждение СМ происходит за счет передачи ударной силы ранящего снаряда от позвонков на спинальные структуры).
Осн.клин.формами закрытых травм СМ явл.: сотрясение, ушиб, гематомиелия (кровоизлияние в вещество мозга) и гематорахис (кровоизлияние в оболочки).
В развитие травматической болезни СМ разл.: острые, промежуточные, или восстановительные, и поздний периоды.
Острый период продолжается в течении 1-2 мес.после травмы и хар-ся некрозом спинальных нейронов и их отростков в местах непосредственного травматического воздействия, а также развитием спинального шока (диашиза).
Восстановительный период (до года от момента травмы), хар-ся началом формирования посттравматического рубца и развитием регенераторно-репаративных процессов. В эти сроки опр-ся истинный объем поражения СМ и возможность восстановления имеющегося морфо-функционального дефекта.
В позднем периоде ТБ СМ на передний план выступает образование вторичных некрозов, кист, отечное расплавление нервной ткани, формируется грубые коллагеновые рубцы, происходит восходящая и нисходящая дегенерация спинальных проводников, развивается инфекционно-трофические осложнения.
Клин.картина. Опр-ся непосредственно после травмы, чаще всего, спинальный шок. Наб-ся паралич конечностей и анестезия ниже ур-ня травмы, задержка мочеиспускания и дефекации. Явление спинального шока отмечается в течение нескольких часов, а иногда и нескольких недель, после чего клин.каритина опр-ся тяжестью повреждения.
Сотрясение СМ – наиб.легкая форма трав.пор., кот. проявл. преимущественно чувств.расстройствами по проводниковому типу ниже ур-ня повреждения, чаще всего в виде гипо-и парастезии. Двиг.нарушения представлены слабостью в руках и/или ногах, в зависимости от травм. Иногда выявл. тазовые расстройства в виде запоров, задержки мочеиспускания или его учащения.
Все клин.проявления регрессируют в течение 2-3 нед., т.к. не происходит массовой гибели нервных клеток и проводников.
Ушиб СМ – травма СМ, при кот. отмечаются переломы тел и дужек позвонков со смещением в позвоночных канал и сдавлением СМ. В невролог.статусе: выраженные двиг.расстройства в виде центр. и периферических (в зависимости от ур-ня повреждения) парезов или параличей. Ниже места травмы наб-ся нарушение чувствительности по проводниковому типу в виде гипо-и анестезии. При повреждении корешков – стреляющие боли в соот.зонах. Через несколько недель в зонах, где мягкие ткани могут сдавливаться костными выступами обр-ся пролежни® инфицирование®сепсис®лет.исх..
Др. осложнения: уросепсис и пневмония.
Гематомиелия — кровоизлияние в вещ-во мозга, чаще всего страдают серое вещ-во СМ в области шейного и поясничного утолщения. В зонах иннервации пораженных сегментов – вялые парез, расстройство поверхностных видов чувств-ти. Исх. травмы зависит от объемов и локализации кровоизлияния, ф-ции восстан-ся не полностью.
Гематорахис – кровоизлияние в оболочки СМ, возн-ся при травмат-их повреждениях позвонков. В месте локализации гематомы опр-ся болезненность при поколачивании по остистым отросткам позвонков, рефлек. напряжение паравертебральных мышц, пат.фиксация близлежащих двиг.сегментов.
Диагностика. Клинико-неврологический осмотр рентгенологичекие методы исследования – КТ, МРТ, спондилография, позитивная миелография и пневмомиелография.
Лечение. Иммобилизация позвоночника, катетеризация моч.пузыря, введение анальгетиков и антибиотиков, а при подозрении на кровоизлияние – растворы коагулянтов. При сдавлении СМ – срочная операция. Затем: кортикостероиды, ферменты, иммуномодуляторы, витамины, антигипоксанты, вазоактивные препараты, рассасывающие ср-ва, ФТ, ЛФК.
ЗАДАЧА
Клинич ДЗ – объемное образование. Опухоль правой лобной доли.
Топич ДЗ – синдром поражения правой лобной доли.
План – КТ, МРТ.
БИЛЕТ 20
Плечевое сплетение
Плечевое сплетение (pl.brachialis) образован передними ветвями C5-T2 смн.
Обр 3 пучка верхний С5-6, средний С7,нижний С8,Т1 ,Т2.Переходя под ключицу и в подкрыльцовую впадину ,первичные пучки сплетения деляться на переднюю и заднюю ветвь. Соединяясь между собой ветви формируют вторичные пучки сплетения:
-наружный (передние ветви С5-7)
-внутренний (передние ветви С8Т1-2)
-задний ( задние ветви трех передних пучков)
наруж. втор. пучок дает начало мышечно-кожному нерву.верхней ножке срединного нерва. Части лучевого нерва.
Внут. втор. пучок формирует локтевой нерв., внут кожный нерв плеча и предплечьяю,нижнюю ножку срединного нерва.
Задний втор. пучок обр .лучевой и подкрыльцовый нерв.
Кроме того плечевое сплетение образует нервы шеи и плечевого пояса (подключичный нерв .передние грудные нервы. задние грудные нервы. тыльный нерв лопатки ,надлопаточный нерв. подлопаточный нерв,тыльный нерв груд. клетки)
Симптомы поражения:
Поражение первичного верх пучка( С5-6)
Выпадение функций подкрыльцового и мышечно -кожного нерва, частично лучевого нерва. развивается проксимальный паралич( параличЭрба-дюшенна):рука висит как плеть ,невозможно поднять руку согнуть её в локтевом суставе, отвести и повернуть кнаружи.
Движения в дистальных отделах руки сохранены. Угасает сгибательно локтевой и ослаблен запястно- лучевой R.чувств. нарушена на наружной поверхности плеча и предплечья. Болезненность в точке Эрба.(Ксади от грудино- ключ-сосцев мы-ы над ключицей )
Поражение первично сред. пучка.
выпадение функции осн . порции лучевого нерва латеральный корешок(верх. ножка)срединного нерва. ослабление разгибания предплечья кисть и пальцев, пронация предплечья, противопоставление большого пальца .исчезают разгибательно локтевой запястно -лучевой R.расстр. чувст. по тыл поверх . предплечья и на тыл кисти по рад. краю.
Пораж.первич.нижнего пучка. (паралич Дежерина –Клюмпке)
выпадение ф-и локтевого нерва , кож внут нервов плеча и предплечья, мед корешк(ниж.ножк) срединного нерва.характер дистального паралича: атрофия в мышцах кисти.невозможно сгибание кисти и пальцев. Чувств наруш на внут поверх плеча, предплечья,ульнарная часть кисти .
При высоком поражение пучка или корешков разв. симптом Клода-Бернара – Горнера
(птоз, миоз, энофтальм), пораж втор наруж.пучка. — выпадение ф-ий мышечно кожн нерва, частично выпадение срединного нерва(пронация плеча)лучевого(супинация предплечья кисти)
пораж.втор внут пучка
— нар ф-ии локтевого нерва ,кож внут нервов плеча предплечья, срединного нерва.
Пораж.втор зад пучка
— нар ф-ий лучевого и подкрыльцового нерва.
Синдр тотального пораж плечевого сплетения
— наруш фунции всех мышц плечевого пояса, сохр пожимание плечами(трапец. мышца инерв добавочным нервом)
2. Ревматическая хорея(«хорея» в переводе с латинского— «пляска»).
Забол-е,возник в детском и юношеск возрасте, основным проявл кот яв-яс хореический гиперкинез, начинающийся остро или подостро, затем спонтанно регрессирующий.
Этиол:
перенесен стрепток инф-и, остр ревматич лихорадка, ревмокардит. МХ яв-ся одной из формой ревматизма. Семейн предраспол.
Патог:
основ звено: Ат, перекрестно реагирующие как с Аг стрептококка, так и с Аг базальных ганглиев. Патоморфол МХ представ собой легкий генерализов энцефалит с неспециф проявлениями, а именно распространенной периваскулярной инфильтрацией, диффузной дегенерацией нейронов, базал ганглиев, коры, мозжечков.
Клиника:
гиперкинезы, мышеч гипотония, дискоординация, псих и вегет наруш. Хореич движения: быстрые, неритмичн, случайно распределенные, наиболее выражены в дистал отделах конечностей и лица. Гиперкинез гортани и языка, что проявл дизартрией и наруш глотания. Сниж глуб рефлексов, феномен Гордона (продленное хореичессокращение 4-хглавой мышцы бедра при вызывании колен рефлекса). При вытянутых руках может выявл тенденция к пронации, а также флексия кистей с гиперэкстензией в метакарпальных суставах и привидением больш пальца («хореич кисть»). Псих измен: аффективная лабильность, тревожность, импульсивность, наруш концентрации внимания, сниж памяти.Длительность заболевания от 1 до 3 месяцев. Болезнь может рецидивировать при обострении ревматического процесса или наличии факторов, аллергизирующих организм (беременность, переохлаждение, гиперинсоляция и др.). Иногда после перенесенной хореи в течение длительного времени могут наблюдаться гиперки-незы в ограниченной группе мышц, усиливающиеся при волнениях. Гиперкинезы нередко возникают в дистальных отделах конечностей и усиливаются при обострении ревматического процесса.
Лечение:
в остр периоде постел режим. При сочетании МХ с остр ревмат лихорадки нестер противовоспал ср. Strept – бициллин 1500000 ЕД 1 раз в3 нед в теч 5 лет. В тяжел случаях (при актив воспал процессе) корот курс преднизололна в дозе 1-1,5 мг/кг в сут, плазмеферез, в/в Ig. Для сниж гиперкинезов барбитураты, бензодиазепиновые пр, при выраж гиперкинезах галоперидол в 1,5-3 мг/сут. Хорея мягкая (паралитическая): вариант малой хореи с резкой мышеч гипотонией, имитирующей параличи. Хорея беременных – малая хорея у беременных вследствие обострения ревматич процесса. Хорея Гентингтона – генетически детерминированное забол-е, кот хар-ют: прогрессирующее течение гиперкинеза, наслед тип болезни, позднее развитие (35-45 лет), нарастающее слабоумие. Старческая хорея – развив в пожилом возрасте, нет наследств ф-ра, в статусе обнаруж симптомы не только экстрапирамидного х-ра.
ЗАДАЧА
Характер – вторично генерализованные эпилептич припадки.
ДЗ – последствия перенесенной открытой ЧМТ, ушиб ГМ с развитием вторичной эпилепсии.
Факторы – несоблюдение режима труда и отдыха, алкоголь.
План – МРТ, КТ, ЭЭГ, противосудорожные.
БИЛЕТ 21
Диагностика и терапия
Как правило, диагностика подобного заболевания производится исходя из анамнеза больного и внешних проявлений. В случае с синдромом Захарченко результат налицо. Помимо осмотра и опроса больного врачу необходимо провести ряд клинических и аппаратных испытаний, для исключения других болезней, с похожими признаками, в том числе к таким исследованиям можно отнести:
- МРТ головного мозга;
- доплероскопия шейных отделов позвоночника;
- КТ головы;
- клинический анализ крови;
- ряд неврологических тестов.
Подтвердить наличие у пациента эпилепсии Джексона крайне трудно, поскольку ее клиническая картина схожа с другими нарушениями. Например, с миоклонической формой болезни и истерическими припадками. Поэтому в ходе диагностики невролог сначала изучает анамнез пациента, выслушивает его жалобы, а только после отправляет на полное обследование организма.
Больному, помимо стандартных анализов, необходимо пройти электроэнцефалографию. С помощью этого метода диагностики выявляются разряды эпилептической активности. Дополнительно назначается МРТ мозга для дифференциации джексоновской эпилепсии с другими патологиями (опухоли, абсцесс, энцефалит).
При подозрениях на джексоновскую эпилепсию человеку нужно обратиться к невропатологу. Он выслушает жалобы пациента, а затем направит на обследования. Людям требуется пройти эхоэнцефалографию, МРТ и КТ, а также сдать кровь на анализ. По результатам исследований будет примерно понятно, с чем именно приходится иметь дело.
Для полного излечения рекомендуют выполнить нейрохирургическое вмешательство, цель которого – удалить патологический очаг. Если восстановление нервной ткани происходит успешно, тогда симптомы постепенно угаснут. При этом придётся осуществлять поддерживающую терапию, чтобы быстрее достичь выздоровления.
При появлении характерных симптомов человек обязан сразу обратиться к врачу и пройти обследование. Даже при помощи медикаментов удастся значительно улучшить самочувствие. При правильном подборе лекарств проявления болезни не только не будут усиливаться, но и значительно ослабнут.
Патогенез
Ядра черепных нервов расположены в церебральном стволе. В этой же части проходит пирамидный путь, через который передаются импульсы от коры к нейронам спинного мозга. Чувствительные и двигательные нервные волокна на уровне спинного мозга пересекаются, поэтому иннервация одной части тела производится нервными путями, которые проходят в другой части ствола. Если происходит стволовое поражение с вовлечением ядер черепно-мозговых нервов, то появляется перекрестная симптоматика. Такие симптомы появляются и при поражении внестволовой части и двигательной коры.
Синдром Нотнагеля (син. синдром четверохолмия)
Синдром возникает при обширных поражениях среднего мозга с вовлечением в процесс крыши, покрышки и частично основания мозга — поражаются пластинка четверохолмия; красные ядра или верхние ножки мозжечка, ядра глазодвигательных нервов, медиальные коленчатые тела, центральное серое вещество в окружности сильвиева водопровода.
Основной причиной патологического процесса являются опухоли гипофиза.Клинические признаки и симптомы. В начале заболевания появляются признаки поражения мозжечка: атаксия, интенционный тремор, хореиформные или атетоидные гиперкинезы; наблюдается снижение слуха с обеих сторон или только на стороне, противоположной локализации очага поражения.
https://www.youtube.com/watch?v=ytoSdJfFgpg
В некоторых случаях развиваются спастические парезы конечностей. Вследствие двустороннего пирамидного поражения возникают центральные парезы лицевого и подъязычного нервов.Глазные симптомы обусловлены поражением глазодвигательных нервов. Наблюдаются двусторонняя офтальмоплегия, мидриаз, птоз. В случае одностороннего поражения симптомы больше выражены на стороне, противоположной очагу.
Причины развития болезни
Причин возникновения такого рода заболевания может быть очень много. Среди наиболее распространенных выделяются:
- Нарушения кровоснабжения. Сюда относятся геморрагические и ишемические инсульты, которые являются самыми частыми причинами возникновения альтернирующих синдромов.
- Новообразования в головном мозге. Если ствол мозга поражается опухолью, происходит сдавливание нервных окончаний, что и провоцирует развитие болезни.
- Воспалительные заболевания, которые локализуются в стволе и выступают толчком к развитию патологии.
- Черепно-мозговая травма. Очень часто заболевание возникает после повреждений черепной коробки.
Осложнения
Альтернирующие синдромы, которые появляются одновременно вместе с спастическим гемипарезом, становятся причиной появления контрактур суставов. Такое осложнение сказывается негативным образом на уже появившихся расстройствах моторики. Парез 7 пары черепных нервов вызывает перекос лица на одну сторону, из-за чего пациент не только испытывает массу неудобств, но у него появляется множество комплексов.
Если поражается слуховой нерв, у больного в скором времени появляется тугоухость, которая может приводить со временем даже к полной потере слуха. Парез 3 и 4 пары вызывает значительное ухудшение зрения, появление двоения в глазах.
Самым серьезным осложнением выступает поражение ствола головного мозга, т.к. именно здесь располагаются все важнейшие центры поддержания жизнедеятельности. Такие больные в большинстве случаев погибают.
Диагностические способы определения болезни
Определить вид и наличие перекрестного синдрома можно уже на приеме у невропатолога. Уже в результате первичного осмотра врач может судить о распространенности патологического процесса и его тяжести. Если первопричиной такого состояния выступают опухоли, то симптомы будут постепенно нарастать с каждым месяцем. Если же подобное состояние вызвано инфекционной природой, пациент будет жаловаться на изменение в самочувствии в худшую сторону. При инсульте альтернирующие симптомы появляются всегда внезапно и всегда стремительно нарастают.
Чтобы выявить первопричины возникновения данной болезни, пациенту может быть назначено прохождение ряда обследований:
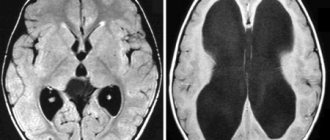
Магнитно-резонансная томография. Исследование позволяет рассмотреть очаг поражения за счет того, что после ее прохождения специалисты могут оценивать объемные изображения в высоком качестве, благодаря чему ошибки при постановке диагноза практически исключаются.- Ультразвуковая диагностика. Один из самых распространенных и доступных методов, который предоставляет подробную информацию о состоянии сосудов и тканей.
- Нейровизуализация сосудов. Если врачи предполагают, что у пациента возник инсульт, вне зависимости от его типа назначается прохождение магнитно-резонансной томографии сосудов. Этот способ диагностики позволяет выявить точное место расположения патологического очага и его тяжесть.
- Исследование цереброспинальной жидкости. Пункцию берут при подозрении на инфекционные заболевания.
Понтинная группа
Синдром Мийяра-Гюблера появляется на фоне поражения 7 ядра черепных нервов и волокон пирамидного тракта. Клинически проявляется в появлении пареза лица и гемипареза с другой стороны. При форме Бриссо-Сикара очаг поражения располагается аналогичным образом, однако в этом случае имеет место быть гемиспазм на лице. Синдром Фовилля предполагает наличие пареза 4 нерва, вследствие чего у пациентов развивается косоглазие. При синдроме Гасперини поражению подвергаются 5-8 нервы. Наблюдается парез лица, тугоухость, косоглазие, в а некоторых случаях и нистагм.
Бульбарная группа
Синдром Джексона появляется при поражении 12 ядра нерва, а также пирамидных путей. У таких пациентов наблюдается частичный паралич языка: в высунутом состоянии он наклоняется в сторону поражения, имеются явные признаки атрофии, нарушается артикуляция отдельных звуков. На противоположных конечностях наблюдается гемипарез, в некоторых случаях даже теряется чувствительность.
Синдром Авеллиса проявляется парезом гортанных мышц, голосовых связок, глотки из-за поражения 10-11 ядер нервов. Такие пациенты очень часто имеют нарушения речи и голоса, снижается чувствительность в противоположных конечностях.
При синдроме Шмидта поражаются 9-12 ядра черепных нервов, из-за чего возникает парез трапециевидной и грудинно-ключично-сосцевидной мышц. У пациентов на той стороне, которая была поражена, сильно опускается плечо, а также больные не могут поднимать руку вверх.
Клиника альтернирующих синдромов
Признаки заболевания у каждого пациента всегда очевидны, что предоставляет возможность невропатологу поставить правильный диагноз уже после первичного осмотра. У пациентов выражены признаки дисфункции черепных нервов на той стороне тела, где они были поражены, имеются различные расстройства: двигательные или сенсорные с другой стороны. Альтернирующие симптомы могут появляться либо постепенно по нарастанию, либо очень резко и сопровождаются при этом повышением внутричерепного давления, ухудшением общего состояния.
Лечение
Лечение направлено на устранение основной патологии и включает в себя множество методик:
- Консервативная терапия. Больным назначаются нейропротекторные, противоотечные и нейропротекторные средства. При ишемических инсультах проводится сосудистая терапия, при геморрагическом – назначаются препараты кальция, аминокапроновой кислоты.
- Нейрохирургическое лечение. В некоторых особо тяжелых случаях проводится при геморрагическом инсульте. Целесообразность проведения такой операции должна быть оценена нейрохирургом.
- Реабилитация. После проведения консервативной терапии, больные должны проходить реабилитационный этап, который включает в себя лечебную физкультуру, массаж и прочие процедуры.