Общие сведения
Сосудистый спазм (син. ангиоспазм) представляет собой патологическое преходящее сужение просвета крупных/мелких артерий и капилляров вследствие продолжительного интенсивного/избыточного сокращения мышц сосудистой стенки, вызывающее нарушение кровообращения/тканевого обмена. Ангиоспазм можно рассматривать, как вариант сосудистого криза (острой сосудистой дистонии).
В норме благодаря эластичности кровеносные сосуды обеспечивают бесперебойный и в нужном объеме приток крови к различным органам, что и обеспечивает их функционирование. При спазме сосудов той или иной степени/локализации соответственно нарушаются параметры локальной/системной гемодинамики.
Поддержание тонуса сосудов осуществляется за счет напряжения сосудистого мышечного слоя, а непосредственно сократительная активность мышечного слоя регулируется посредством нервных импульсов из головного мозга, поступающих по симпатическим нервным волокнам. Именно миогенные реакции сосудов осуществляют поддержку циркуляторного гомеостаза. Кроме мышечной регулировки тонуса его поддержание осуществляется за счет метаболического, гуморально-гормонального и нейрогенного механизмов регуляции сосудов.
Развивающаяся артериальная недостаточность из-за спазма артериальной сети приводит к тканевой ишемии в бассейне спазмированной артерии и развитии гипоксии различных органов и тканей, что проявляется нарушениями их функций. Ранее ангиоспазм относили к заболевания «пожилого возраста», однако в настоящее время прослеживается четкая тенденция к омоложению сосудистых нарушений. Причиной является высокий темп жизни с частыми стрессами и неблагоприятная экологическая обстановка. Следствием ангиоспазма является ишемия.
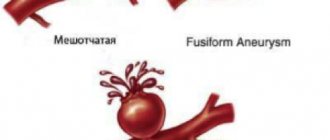
Ангиоспазмы могут отмечаться в разных сосудистых регионах, преимущественно при заболеваниях, для которых характерно поражение артерий/их нервного аппарата (аневризмы, атеросклероз, васкулиты и др.) или расстройства нейрогуморальной регуляции сосудистого тонуса (неврозы, гипертоническая болезнь, патологический климакс, гипоталамический синдром и др.). Ангиоспазм зачастую формирует динамику клинической симптоматики при органических сосудистых заболеваниях, таких как тромбозы, атеросклероз, эмболия и др.), существенно осложняя их течение. Продолжительная хроническая или острая артериальная недостаточность в сердце (коронарный ангиоспазм), головном мозге (церебральный ангиоспазм), в сетчатке глаза (ангиоспазм сетчатки глаза) может стать причиной развития острой сосудистой недостаточности. Как правило, острая артериальная непроходимость является причиной таких тяжелых состояний как инфаркт миокарда, инсульт, нарушения со стороны зрения.
Стеноз сосудов развивается в большинстве случаев и при атеросклеротическом поражении артерий, что обусловлено откладыванием холестериновых бляшек на стенках. Широко распространена и хроническая артериальная недостаточность нижних конечностей. Какие бывают заболевания сосудов ног? На нижних конечностях достаточно часто встречаются так называемые «окклюзионные заболевания сосудов», спровоцированные сужением/закупоркой подвздошных артерий/аорты брюшного отдела в результате отложения на их стенках атеросклеротических бляшек, что существенно нарушает кровоток нижних конечностей. Это облитерирующие заболевания периферических артерий ног (облитерирующий атеросклероз, облитерирующий тромбангиит, облитерирующий эндартериит, диабетическая ангиопатия), характеризующиеся неуклонно прогрессирующим течением с переходом нарастающей перемежающейся хромоты в постоянный болевой синдром. Критическая ишемия ног с переходом в гангрену является чрезвычайно тяжелым исходом длительной артериальной недостаточности.
Патогенез
Патогенез ангиоспазма до настоящего времени не полностью изучен, что во многом обусловлено его не идентичностью для артерий различных сосудистых регионов. Принято считать, что к общему фактору механизма развития ангиоспазма относится функциональные расстройства мембран гладкомышечных клеток сосуда, сутью которого является нарушения обмена ионов калия, кальция, натрия через мембраны, что нарушает чередование мышечных фаз сокращения/расслабления. Усиленная/ускоренная деполяризация мембран, а также повышенный приток свободных ионов кальция в клетки способствуют интенсивному сокращению мышц, а задержка реполяризации мембран (предшествующей расслаблению мышцы) способствует длительному сокращению артериальной стенки.
Нарушения такого рода могут быть обусловлены нарушениями иннервации сосудистых стенок, дисбалансом выработки/разрушением гуморальных регуляторов тонуса, повышенной чувствительностью рецепторов стенки сосудов к влияниям вазоконстрикторов, расстройством гуморальных регуляторов тонуса сосудов. Зачастую стеноз сосудов может развиваться на фоне локальных изменений стенки сосуда в зонах повреждения тромбом, воспаления сосудов, рубцов (например, вблизи зоны тромбоза коронарной артерии/расположения аневризмы или атеросклеротической бляшки).
Основные признаки судорожного синдрома
Во время судорог происходит сокращение или подёргивание определённых групп мышц. Длительность судорожного синдрома варьирует от нескольких секунд до десяти минут. Пациент после перенесенного инсульта чаще всего страдает от краткосрочных судорог по всему телу. Они могут возникать в ногах, руках, на шее или лице. После приступа судорог у пациента отключается сознание или он засыпает в результате пребывания мозга в состоянии шока. Проявляться приступы могут неодинаково. У некоторых пациентов возникает небольшой тремор, а другие страдают от сильных судорожных припадков.
Судороги при инсульте и после него могут проявляться:
- кратковременными сокращениями мышц лица (при этом может перекоситься одна половина лица, возникнуть маскообразное лицо);
- онемением мышц конечностей, полной утратой контроля над ними, возникновение ощущения деревянной руки или ноги;
- сокращением лицевой мускулатуры на фоне онемения конечностей.
Причины
Причины спазмов сосудов изучены недостаточно, однако можно выделить ряд, заболеваний, сопровождающихся ангиоспазмом в разных сосудистых регионах:
- Атеросклероз на стадии выраженных атеросклеротических изменений в сосудистом русле.
- Остеохондроз позвоночника в шейном отделе.
- Гормональные нарушения при заболеваниях эндокринной системы (сахарный диабет).
- Заболевания сердечно-сосудистой системы (гипертоническую болезнь, мерцательная аритмия).
- Дисфункция вегетативной нервной системы.
- Черепно-мозговые травмы.
- Отморожения.
- Стрессы и переутомления.
- Кровоизлияния в мозг.
- Васкулиты — воспаление артерии (сосудистых стенок).
- Опухоли мозга.
- Хронические интоксикации (отравление соединениями свинца/сероуглерода).
Наиболее частыми/значимыми факторами риска развития ангиоспазма являются: артериальная гипертензия, курение, злоупотребление алкогольсодержащими напитками, мужской пол, пожилой возраст, дислипидемия, гиподинамия и избыточная масса тела. Среди них наибольшее значение придают нарушениям жирового обмена и артериальной гипертензии.
Очевидно, что причины ангиоспазма в разных сосудистых регионах различаются, то есть, причины спазмов сосудов головного мозга и причины ангиоспазма сетчатки или нижних конечностей различны.
Лечение судорог после инсульта
То делать, если у пациента после инсульта возникли судороги? Сразу же нужно вызвать скорую помощь. До приезда врачей первую помощь оказывают люди, находящиеся рядом с больным в момент приступа. Необходимо обеспечить пациенту доступ кислорода. Если это произошло в помещении, то следует открыть окна, в другом случае нужно снять с пациента тесную одежду. Под голову больному нужно положить подушку или валик.
При наличии протезов во рту их нужно снять, очистить ротовую полость от остатков пищи. Если пациент начал хрипло дышать, его нужно положить набок и проверить, чтобы ничто не затрудняло дыхание. При развитии болезненных ощущений в мышцах нужно сделать массаж. Желательно перед массажем смазать кожу оливковым маслом.
Лечение судорог проводят в отделении реанимации и интенсивной терапии. Купирование судорог начинается с внутривенного введения противосудорожных препаратов. При неэффективности переходят к комбинации антиконвульсантов – парентерально и через зонд:
- диазепама 0,15 — 0,4 мг/кг внутривенно со скоростью введения 2-2,5 мг/мин, при необходимости повторяют введение 0,1-0,2 мг на 1кг массы тела в час;
- кислоты вальпроевой внутривенно 20-25 мг на 1 кг веса первые 5-10 минут, затем проводят постоянную инфузию препарата со скоростью 1-2 мг на 1кг в час или болюсное введение 4 раза в сутки в суточной дозе 25-30 мг на 1 кг веса в сутки;
- при рефрактерном эпилептическом статусе и при неэффективности диазепама используют тиопентал натрия под контролем функции внешнего дыхания.
Состояние пациента облегчают с помощью финлепсина или карбамазепина. Финлепсин обладает следующими побочными эффектами:
- снижает интеллектуальную активность при употреблении препарата на протяжении длительного срока;
- вызывает бессилие, апатию;
- провоцирует развитие остеопороза или повышенной ломкости костей (устраняют эту проблему с помощью препаратов кальция);
- повышает риска развития кровотечений при сочетании с приёмом антикоагулянтов.
Лечение финлепсином проводят лицам не старше 65 лет. В сутки максимум можно употребить до 400 мг препарата. При развитии у близкого человека, перенесшего инсульт, судорог, вызывайте скорую помощь и звоните по телефону Юсуповской больницы. Врачи клиники окажут профессиональную специализированную медицинскую помощь, направленную на купирование судорожного синдрома, и назначат дальнейшее лечение пациента.
Симптомы
Симптомы спазма сосудов определяются его локализацией и манифестируют проявлениями расстройств функции ишемизированной ткани различных органов. Рассмотрим лишь некоторые из них:
Симптомы заболевания сосудов ног (на примере облитерирующего атеросклероза). В зависимости от выраженности недостаточности артериального кровоснабжения конечности различают несколько стадий клинических проявлений заболевания:
- Стадия функциональной компенсации. На этой стадии характерными являются судороги, зябкость и парестезии нижних конечностей, и реже — жжение/покалывание в кончиках пальцев, усталость ног, повышенная утомляемость. На фоне охлаждении кожа ног приобретают бледную окраску, на ощупь — холодная. Как правило, при ходьбе по ровной местности через 1000 и более метров появляется перемежающая хромота, обусловленная недостаточностью кровоснабжения мышц, накоплением недоокисленных продуктов метаболизма в тканях и нарушением процесса утилизации кислорода.
- Стадия субкомпенсации. Отмечается нарастание интенсивности перемежающей хромоты, которая уже возникает после прохождения расстояния около 200 м. Кожа голеней/стоп становится сухой теряет эластичность и шелушится, а на подошвенной поверхности появляется гиперкератоз. Характерно замедление роста волос (появляются участки облысения) и ногтей, которые, становятся тусклыми, ломкими, утолщёнными и приобретают матовую окраску. Отмечаются начальные признаки атрофия мышц стопы и подкожной жировой клетчатки.
- Стадия декомпенсации. На фоне продолжающегося спазма сосудов ног пораженной конечности появляются боли в состоянии покоя, а пешее передвижение возможно на расстояние, не превышающее 25 метров. Отмечается прогрессирующая атрофия мышц голени/стопы, меняется окраска кожи ног, при этом, кожа бледнеет при подъеме конечности и появляется покраснение при ее опускании. Кожа становится легко ранимой и различного рода незначительные травмы (потертости/ушибы) приводят к образованию незаживающих хронических ран, трещин, болезненных поверхностных язв. Пациент ограничен в трудоспособности. При выраженном болевом синдроме отмечается нарушения ночного сна, больные принимают вынужденное положение – позу «куклы».
- Стадия деструктивных изменений. На этом этапе ангиоспазм нижних конечностей вызывает развитие некробиотических процессов. А скорость их нарастания определяется уровнем разрыва между величиной притока крови к тканям и их потребностью в кислороде. Болевой синдром в пальцах и стопе чрезвычайно интенсивный. Образующиеся язвы располагаются преимущественно в дистальных отделах ног (чаще на пальцах). Дно/края язв покрыты серо-грязным налетом без грануляций, а вокруг них присутствует воспалительная инфильтрация. Развивается отечность стопы/голени. Характерным является развитие влажной гангрены пальцев и стоп. Трудоспособность в этой стадии утрачена полностью.
Симптомы спазмов сосудов головного мозга
Ангиоспазм сосудов головного мозга, способствующий развитию хронической недостаточности кровообращения структур мозга (дисциркуляторная энцефалопатия) может развиваться при поражении магистральных артерий (стеноз позвоночных/сонных артерий), сужении/уплотнение внутримозговых артерий на фоне артериальной гипертонии и из-за сужения просвета за счет утолщения стенок мелких артерий.
Выделяют несколько стадий развития дисциркуляторной энцефалопатии. Начальная симптоматика болезни в течении некоторого времени может протекать латентно. На этой стадии заболевание манифестирует жалобами на шум в голове, головные боли, головокружения, снижение непрофессиональной памяти и работоспособности. Пациенты могут быть слезливыми, рассеянными, раздражительными, подавленными. Они испытывают затруднения при переходе с одного на другой вид деятельности.
На следующей стадии прогрессируют нарушения непрофессиональной/профессиональной памяти, отмечают сужение круга интересов, снижение интеллекта, зацикливание на определенной проблеме. Больные неуживчивы, нарастают изменение личности. Такие пациенты плохо спят ночью и сонливы днем. Нарастает неврологическая симптоматика, отмечаются спазмы в голове, замедляются движения и нарушается их координация, характерны пошатывания при ходьбе/легкие нарушения речи, работоспособность существенно снижена.
В дальнейшем на фоне ишемии происходят грубые изменения ткани тех или иных структур мозга, что усиливает проявления неврологических симптомов, развиваются психические расстройства. Больные перестают узнавать близких, могут потеряться на прогулке, совершают неадекватные действия и практически полностью теряют трудоспособность.
Ангиоспазм сетчатки глаза
Характерен двухсторонний ангиоспазм сетчатки, реже – отмечается односторонний процесс. Пациенты жалуются на появление «тумана» перед глазами и мерцание «мушек». При кратковременном спазме возможно затуманивание зрения, однако он носит переходящий характер. Возможно искажение зрительного восприятия в форме мета/фотоморфопсий. В ряде случаев области глазницы появляется чувство дискомфорта, пациенты могут ощущать пульсацию в области висков, головную боль и головокружение. После завершения приступа состояние больного нормализуется, а зрительная функция восстанавливается. В тяжелых случаях (острая непроходимость центральной артерии сетчатки) может привести к выраженному/необратимому снижению остроты зрения.
Лечение
Неврологи Юсуповской больницы проводят комплексную терапию эпилепсии. Она направлена на снижение частоты появления эпилептических приступов и прекращение приёма лекарств во время ремиссии. Согласно статистике, в 70% случаев адекватно подобранное лечение помогает практически полностью снять пароксизмальную активность у пациентов.
Для достижения оптимального результата в лечении пациентам прописывают препараты от эпилепсии следующего свойства:
- противосудорожные – способствуют расслаблению мускулатуры, их назначают и взрослым и детям;
- транквилизаторы – позволяют снять или снизить возбудимость нервных волокон, средства показали высокую степень эффективности в борьбе с малыми приступами;
- седативные – помогают снять нервное напряжение и предотвратить развитие тяжелых депрессивных отклонений;
- инъекции – используются при сумеречных состояниях и аффективных нарушениях.
Идиопатическая фокальная эпилепсия протекает доброкачественно. Она требует симптоматического лечения. При фокальных формах с припадками, которые появляются сериями 2-3 раза в месяц и сопровождаются нарастанием психических расстройств, нейрохирурги выполняют операцию.
Излечима ли эпилепсия?
Прежде чем начинать лечение, следует определить диагноз, потому что и потеря сознания, и различные судороги могут происходить из-за резкого падения сахара крови, анемии, отравления, высокой температуры, нарушения мозгового кровообращения, дефицита кальция и других состояний. Назначать таким больным сразу противоэпилептические препараты нельзя. Диагноз эпилепсия ставится только тогда, когда эпилептические припадки повторяются.
При адекватном лечении, согласно обобщенным статистическим данным, у 80-85 процентов больных достигается хороший терапевтический эффект, а у 60-70 процентов больных припадки удается устранить полностью. А это является очень веским основанием отменить противоэпилептические препараты.
Процент больных эпилептическими приступами мог быть значительно ниже, если бы больные принимали лекарства регулярно и не прекращали самостоятельно лечение. Решение об отмене лекарственных препаратов может принимать только врач, и не ранее, чем через 5 лет лечения, если за это время у больного не было эпилептических приступов. В Юсуповской больнице врач-эпилептолог всегда контролирует, как развивается болезнь пациента.
Анализы и диагностика
В основе постановки диагноза «ангиоспазм» — наличие характерных симптомов ангиоспазма и их динамика, характерных для развития преходящей ишемии в бассейне спазмированной артерии. С целью установления диагноза проводятся:
- УЗИ сосудов ног (допплеровское/дуплексное сканирование).
- КТ-ангиография (с контрастным веществом) сосудов головного мозга, что позволяет четко определить диаметр просвета сосудов и визуализировать места сужения.
- Доплерография сосудов головного мозга (для оценки скорости кровотока в внутричерепных артериях различных участках).
- МРТ головного мозга/шейного отдела позвоночного столба.
- УЗДГ брахиоцефальных артерий.
- Офтальмоскопия глазного дна.
- Функциональные пробы (Гольдфлама/термометрическая и др.).
Из лабораторных методов — биохимические исследования крови, определение уровня холестерина в крови, коагулограмма. При наличии когнитивных нарушений — нейропсихологическое тестирование.
Способы диагностики
Неврологу
недостаточно опросить и осмотреть пациента для выявления сужения кровеносных сосудов позвоночника, в любом случае будут назначены дополнительные обследования. К таковым относятся:
- Дуплексное сканирование
– несмотря на то, что это достаточно опасный в данной ситуации способ диагностики, он информативен и доступен, позволяет определить степень сужения и его характер. - Ангиография – в процессе применяется контрастное вещество, позволяющее изучить сосуды.
- и МРТ
– позволяют получить послойные 3D-снимки, при помощи которых можно поставить диагноз.
Все это позволит доктору определить не только состояние здоровья пациента, но и причины, которые привели к возникновению стеноза.
Профилактика
Профилактика сосудистых заболеваний в том числе ангиоспазма заключается в поддержании здорового образа жизни, включающего:
- Рациональное питание.
- Активный образ жизни.
- Прекращение курения.
- Контроль массы тела.
- Контроль показателей артериального давления, уровня холестерина/сахара.
- Периодическое прохождение врачебных осмотров.
В основе профилактики тромбозов и сосудистых заболеваний — укрепление сосудов, что достигается регулярной практикой таких процедур, как контрастный душ/обливания, контрастные ванны для ног, банные процедуры, лимфодренажный массаж, хвойные/скипидарные ванны.
Последствия и осложнения
Последствия ангиоспазма определяются продолжительностью/выраженностью ишемии в бассейне спазмированной артерии, чувствительностью тканей/органов к кислородной недостаточности, а также, развитостью коллатерального кровообращения у пораженного органа. Особенно чувствительными к гипоксии являются головной мозг и сердечная мышца, почки, селезенка. Соответственно ишемия этих органов сопровождается высоким риском развития ишемического инсульта, инфаркта миокарда. Продолжительный ангиоспазм артерий нижних конечностей может вызывать развитие облитерирующих заболеваний (облитерирующий атеросклероз, облитерирующий тромбангиит, облитерирующий эндартериит, диабетическая ангиопатия), ангиоспазм сетчатки глаза — расстройства зрения и так далее.
Первая помощь при приступах
Правильно оказанная помощь при эпилептическом припадке снижает риск развития осложнений и травм. Человеку, который оказался рядом с больным, следует его подхватить и не допустить падения. Также необходимо выполнить следующие действия:
- Положить под голову одеяло, подушку или валик из одежды;
- Освободить шею и грудную клетку от сдавливающих предметов и одежды (галстука, рубашки, шарфа);
- Аккуратно перевернуть голову пациента на бок, чтобы свести к минимуму риск вдыхания или пассивного заброса рвотных масс, собственной слюны;
- Открыть рот и вложить в него ткань или платок, чтобы предотвратить прикус больным своего языка;
- Не размыкать насильно рта;
- При остановке дыхания на продолжительное время провести искусственную вентиляцию лёгких изо рта в нос или рот.
Во время приступа у пациента может произойти непроизвольное мочеиспускание или дефекация. Это проявление эпилепсии не должно вызывать страх у окружающих. После приступа больные обычно испытывают сонливость, выраженную слабость.
Список источников
- Крылов В.В., Гусев С.А., Титова Г.П., Гусев A.C. Сосудистый спазм при субарахноидальном кровоизлиянии. М.: Медицина; 2000.
- Авксентьева М. В., Крысанов И. С., Чупин А. В. Фармакоэкономические аспекты терапии облитерирующих заболеваний периферических артерий нижних конечностей // Ангиология и сосудистая хирургия. 2012. Т. 18, № 4. С. 16-21.
- Дрожжин Е. В., Дарвин В. В. Роль реологических расстройств в патогенезе облитерирующего процесса в артериальной системе // Сборник научных трудов Сургутского государственного университета. Вып. 12. Естественные науки. Сургут: Изд-во СурГУ, 2003. С. 67-69.
- Зудин А. М., Засорина М. А., Орлова М. А. Эпидемиологические аспекты хронической критической ишемии нижних конечностей // Хирургия. 2014. № 10. С. 78-82.
- Савельев В.С., Кошкин В.М. Критическая ишемия нижних конечностей̆. М.: Медицина, 1997. — 160 с.