Несиндромальные краниосиностозы (НеКС) часто встречаются среди детей и проявляются многочисленными сочетанными и изолированными функциональными и косметическими дефектами, которые могут влиять на нормальное развитие ребенка. Частота НеКС составляет от 0,3 до 1,4 случая на 1000 новорожденных [1—4]. Считалось, что неврологическая симптоматика при НеКС нехарактерна [5]. В настоящее время накапливается все больше сведений о том, что изменения в неврологическом статусе при НеКС у детей встречаются чаще, чем предполагалось. Результаты современных исследований показали, что они могут проявляться гипертензионно-гидроцефальным синдромом, офтальмологическими нарушениями [6, 7]. Кроме того, НеКС сопровождаются выраженными косметическими дефектами, что в дальнейшем может ухудшить социальную адаптацию ребенка.
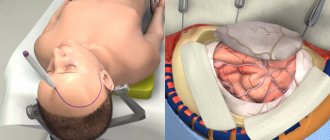
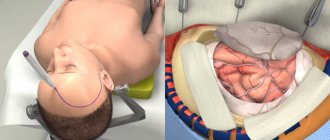
К НеКС относят скафо- (зарастание сагиттального шва) (рис. 1, а), тригоноцефалию (зарастание метопического шва) (рис. 1, б), одностороннее зарастание коронарного (гемикоронарный краниосиностоз — ГКС) (рис. 1, в) или половины лямбдовидного шва (гемилямбдовидный краниосиностоз — ГЛС) (рис. 1, г), что приводит к передней или задней плагиоцефалии соответственно.
Рис. 1. Основные формы НеКС (по данным КТ с 3D-реконструкцией черепа). а — скафоцефалия (1 — отсутствие сагиттального шва); б — тригоноцефалия (2 — килевидная деформация лобной кости); в — ГКС (3 — отсутствие половины коронарного шва); г — ГЛС (4 — отсутствие половины лямбдовидного шва).
Скафоцефалия является самой распространенной формой НеКС — от 40 до 60%. Встречается с частотой от 0,2 до 1 на 1000 новорожденных, чаще (70—90%) у мальчиков [8]. Скафоцефалия — изолированный моносиностоз и не связана с каким-либо клиническим синдромом, от 2 до 6% детей с этим заболеванием являются близкими родственниками [9]. Характеризуется выраженным увеличением лобно-затылочного и уменьшением бипариетального размеров черепа, который ограничен из-за зарастания шва. При данной форме череп становится узким и вытянутым в продольном направлении, что носит компенсаторный характер (рис. 2, а).
Рис. 2. Характерные изменения формы черепа при различных НеКС. а — скафоцефалия; б — тригоноцефалия; в — ГКС; г — ГЛС (значком отмечены области поражения черепных швов.
Тригоноцефалия встречается в 10% случаев [10, 11], чаще (75—85%) у мальчиков [8]. Данный вид краниосиностоза может иметь генетическую природу вследствие аномалий хромосом 3, 9, 11 и сочетаться с другими аномалиями развития нервной системы [12, 13]. Прогнозировать степень повреждения головного мозга при данном заболевании невозможно. Тригоноцефалия чаще остальных НеКС сопровождается когнитивными нарушениями. У больных практически с равной частотой могут отмечаться как хорошая компенсация, так и выраженные нарушения со стороны интеллекта и органа зрения [14]. Проявляется формированием треугольной деформации лба с образованием костного киля, идущего от надпереносья до большого родничка (БР). Обращает внимание четкая треугольная деформация с вершиной в области глабеллы. Верхние и наружные края орбит смещаются кзади, что сопровождается разворотом плоскости орбит кнаружи и уменьшением межорбитального расстояния, возникает гипотелоризм [15]. Деформация настолько своеобразна, что дети с тригоноцефалией часто консультируются генетиками и наблюдаются как носители наследственных неврологических синдромов. С возрастом происходит небольшое исправление деформации лба за счет сглаживания вершины гребня и развития лобных пазух, но сохраняются выраженная кривизна лобной кости, гипотелоризм и разворот надглазничных краев кнаружи (рис. 2, б).
ГКС встречается с частотой 1 на 10 000 новорожденных (17—25% всех НеКС), в 76% — у девочек [16]. Чаще поражается правая половина коронарного шва [17]. При ГКС возникают уплощение верхнего края орбиты и лобной кости на стороне поражения с компенсаторным нависанием противоположной половины лба, ипсилатеральное уплощение скуловой области и искривление носа в ту же сторону. Также ГКС проявляется деформацией прикуса, связанной с увеличением высоты верхней челюсти и, как следствие, смещением нижней челюсти на стороне преждевременно закрывшегося шва. Нарушения черепной иннервации представлены чаще всего односторонним косоглазием у 50—60% пациентов. Его причинами являются смещение укороченной передней черепной ямки, деформация верхней стенки орбиты и блока с вовлечением внутренней косой мышцы [18] (рис. 2, в).
Распространенность ГЛС составляет от 0,9 до 4% [9]. Диагностика его затруднена, так как одностороннее уплощение затылка часто рассматривается как позиционное, обусловленное вынужденным положением головы ребенка на боку. Поэтому данная форма чаще других расценивается как особенность послеродовой конфигурации головы, однако не исчезает в первые недели жизни, а наоборот, с возрастом прогрессирует (рис. 2, г).
Коррекция деформации черепа при НеКС возможна только хирургическим путем. Для достижения максимального функционального и косметического эффектов необходимо раннее хирургическое лечение детей с НеКС. Поэтому раннее выявление детей с данной патологией носит принципиальный характер [19, 20]. Необходимость хирургического лечения детей в таком возрасте диктует целесообразность применения самых малоинвазивных способов. Именно к таким методам относится эндоскопическая коррекция, которая позволяет минимизировать хирургическую агрессию и не имеет ряда недостатков, которыми обладает традиционная хирургия при НеКС. Хирургические аспекты коррекции различных форм НеКС с применением этого метода были изложены нами ранее [21—23].
Длительный период наблюдения за детьми с различными видами НеКС с хорошими функциональными и косметическими результатами после эндоскопической коррекции, а также отсутствие хирургических осложнений позволяют нам сделать вывод о целесообразности и безопасности применения данного метода в клинике. Отмечается увеличение числа детей старшего возраста со сформировавшимися краниосиностозами. Отметим, что все эти пациенты наблюдались у неврологов и педиатров по месту жительства, что позволяет говорить о недостаточном знании клинических проявлений данной патологии специалистами поликлинической службы.
Цель настоящей работы — изучение клинических проявлений НеКС у детей.
О заболевании
Среди деформаций черепа встречаются врожденные и приобретенные. Врожденные появляются еще во время беременности, и ребенок рождается с определенным пороком развития. Приобретенные возникают после родов, чаще всего в результате травмы или определенного вмешательства, например, хирургического.
Краниостеноз у детей может быть как врожденным, так и приобретенным после рождения. Этот дефект представляет собой досрочное сращение или отсутствие швов в костях черепа, которые в норме должны оставаться пластичными для естественного роста и развития мозга ребенка. В результате внутричерепное давление повышается, а форма черепа видоизменяется. Если речь идет о пороке развития, краниостеноз у новорожденных может сопровождаться и другими дефектами, которые затрагивают головной мозг и другие органы тела. В случае с приобретенным заболеванием сращение швов происходит из-за травмы или хирургического вмешательства.
Краниостеноз встречается у одного из 1000 новорожденных.
3242
отправьте SMS с суммой пожертвования на этот номер
Краниостеноз, краниосиностоз и деформации черепа
Краниостеноз, краниосиностоз и деформации черепа – результат преждевременного или неравномерного окостенения черепных швов (греч. kranion – череп; synostos – сращение; stenos – узкий, тесный). Частота краниостеноза составляет 1 на 1000 новорожденных. Непосредственную причину развития краниостеноза усматривают в: а) нарушении обмена веществ, которое влечет ускоренный остеосинтез костей черепа (греч. osteon – кость; synthesis – соединение, сочетание, составление); б) расстройстве кровоснабжения костей и оболочек мозга; в) уменьшении силы, действующей через твердую мозговую оболочку на свод черепа и способствующей его растяжению.
Различают первичный, или идиопатический (греч. idio – особый; pathos – страдание, болезнь), и вторичный краниостеноз. Первичный краниостеноз имеет наследственный характер или связан с наследственным предрасположением. Это, к примеру, симптомокомплекс Терсиля (1942), который включает: 1) башенный череп; 2) экзофтальм; 3) нистагм; 4) умственную отсталость; 5) эпилептические припадки; 6) внутричерепную гипертензию и 7) атрофию зрительных нервов со слепотой. Первичный краниостеноз входит в клиническую картину многих наследственных синдромов умственной отсталости с разным типом наследования. Вторичный краниостеноз развивается по разным внешним причинам, таким как воспалительные процессы, витамин D-дефицитный рахит, дефицит фосфора в крови, передозировка тиреоидного гормона (при лечении гипотиреоза), рентгеновское облучение в первой половине беременности.
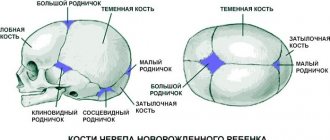
В норме у новорожденных все кости черепа не сращены, передний и задний роднички открыты. Задний родничок закрывается к концу 2-го месяца, передний – в течение 2-го года жизни после родов. К концу 6-го месяца кости свода черепа соединяются между собой плотной фиброзной мембраной (лат. fiber – нить). К концу 1-го года размер головы ребенка составляет 90%, а к 6 годам достигает 95% размера головы взрослого человека. Смыкание швов путем соединения зубчатых краев костей начинается к концу 2-го года и полностью завершается к 12–14-летнему возрасту.
Преждевременное зарастание родничков и черепных швов влечет сужение черепа и уменьшение объема полости черепной коробки. Это препятствует нормальному развитию головного мозга и создает условия для ликвородинамических нарушений. С повышением внутричерепного давления возникает связанная с ним гипертензионная головная боль (греч. hyper + лат. tension – напряжение). Возможны также развитие застойных явлений на глазном дне, концентрическое сужение полей зрения, а в дальнейшем – вторичная атрофия зрительных нервов с прогрессирующим падением зрения вплоть до его утраты. Обычно возникают экзофтальм с обеих сторон, нарушения со стороны глазодвигательного нерва, истончение костей черепа, появление в костях свода черепа пальцевых вдавлений, видных на рентгеновских снимках. Высока вероятность развития умственной отсталости.
При вторичном краниостенозе на ранних этапах его формирования эффективным может быть консервативное лечение основного заболевания. При первичном краниостенозе, а также вторичном в случае уже развившейся значительной внутричерепной гипертензии показаны шунтирование и декомпрессионная терапия: формирование краниоэктомических проходов шириной до 1 см по линии шовного окостенения. Своевременное хирургическое лечение при краниостенозе обеспечивает в дальнейшем нормальное развитие головного мозга.
Преждевременное или неравномерное зарастание родничков и черепных швов приводит также к деформации черепа. Оценка формы черепа проводится с учетом черепного индекса (ЧИ) – соотношения поперечного и продольного размеров черепа. В норме, или мезоцефалии (греч. mesos – средний), ЧИ составляет у мужчин 76–80,0, у женщин – 77–81,9. При преждевременном зарастании сагиттального (лат. sagittal – стрела) шва, разделяющего череп на правую и левую половины, возникает долихоцефалия (греч. dolichos – длинный) с ЧИ менее 75. Вариантом долихоцефалии является скафоцефалия (греч. skaphe – лодка) или цимбалоцефалия (ладьевидная голова), при которой удлинение головы дополняется выступающими лбом и затылком. Может быть также седловидный череп – он удлинен и вдавлен в теменной области.
При преждевременном зарастании венечных швов (коронарный или венечный синостоз) возникает брахицефалия (греч. brachys – короткий) – увеличение поперечного размера головы с ЧИ более 81. При этом лицо детей уплощено, нередко бывает экзофтальм. При преждевременном зарастании венечного шва с одной стороны формируется плагиоцефалия (греч. plagos – косой), или косоголовость: череп асимметричен, лобная кость на стороне синостоза уплощена, на этой же стороне может быть экзофтальм, а также увеличение средней и задней черепных ямок.
Если раньше времени зарастают и сагиттальный, и венечный швы, рост черепа продолжается только в высоту. В результате формируется высокий череп конической формы, несколько уплощенный в переднезаднем направлении, – акрокрания (греч. akron – конечность), или башенный череп. Вариантом акрокрании является остроконечный череп, или оксицефалия (греч. oxis – острый) – череп высокий, суживающийся кверху и со скошенным лбом.
Преждевременное зарастание лобного шва характеризуется узкой лобной и широкой затылочной костями. Лобные кости при этом срастаются под углом, а на месте лобного шва формируется «гребень». Если компенсаторно увеличиваются задние отделы черепа и углубляется его основание, возникает тригонокрания (греч. trigonon – треугольник).
Брахицефалия, скафоцефалия и тригоноцефалия неврологической патологией, как правило, не сопровождаются. Если не возникает повреждения головного мозга, то не бывает и психиатрической патологии.
Вернуться к Содержанию
Чем опасен краниостеноз
Отсутствие подвижных швов в черепе остро ограничивает головной мозг. Поэтому чем раньше приходит помощь при краниостенозе, тем более высока вероятность полного излечения ребенка в будущем. Механизмы компенсации у младенцев до 2 лет очень высоки, реабилитация же после этого возраста оказывается более сложной и продолжительной. Если не пройти лечение своевременно, заболевание может вызывать следующие состояния:
Если же не пройти лечение своевременно, заболевание может вызывать следующие состояния:
- задержка физического, психического, интеллектуального развития;
- нарушение нормальных функций головного мозга;
- недоразвитие скелета;
- сжатие и атрофия зрительного нерва вплоть до полной потери зрения;
- головные боли;
- офтальмологические заболевания;
- смерть.
Материал и методы
Проведен анализ 56 случаев НеКС различных форм у детей, находившихся на лечении в ФГБУ «Федеральный центр нейрохирургии» (Тюмень) в 2012 г. и первом полугодии 2013 г. Среди 56 детей было 45 (80%) мальчиков и 11 (20%) девочек, средний возраст — 9,21±6,73 мес. Соотношение НеКС распределилось следующим образом: у 28 (50%) детей имелась скафоцефалия, у 21 (38%) — тригоноцефалия, у 7 (12%) — различные формы плагиоцефалии. Такое соотношение форм НеКС не является характерным. Как уже упоминалось, тригоноцефалия обычно занимает 3-е место в структуре НеКС. К сожалению, нам не удалось выявить какие-то закономерности такой статистической особенности.
После поступления в клинику всем детям с целью уточнения и верификации диагноза была выполнена КТ с 3D-реконструкцией черепа. Анализу были подвергнуты жалобы, пол, возраст, данные анамнеза, наличие сопутствующей патологии. Совместно с неврологом детально анализировался неврологический статус ребенка на момент поступления в клинику. Обследование включало исследование функций черепных нервов, двигательной и чувствительной сфер, физиологических рефлексов (в том числе возрастные), системы координации.
Статистический анализ полученной информации был выполнен с помощью программы Microsoft Excel 2003 («Microsoft Corporation», США). Для описания количественных данных использовали средние значения изучаемого показателя и среднеквадратическое отклонение. Данные представлены в виде M
±
Sd
, где
M
— среднее значение,
Sd
— среднеквадратическое отклонение.
Каким бывает краниостеноз у детей
В первую очередь зависит от того, есть ли у ребенка другие пороки развития. Иногда патология сопровождает различные синдромы — тогда ее называют синдромальной. Например, она может возникать одновременно со сращением пальцев на руках или ногах, расщелиной нёба или губы, мозговыми грыжами.
Если сращение швов в костях черепа происходит без других дефектов развития, оно считается несиндромальным, то есть самостоятельным.
Врачи классифицируют болезнь на виды исходя из того, какие именно черепные швы срастаются:
- метопический,
- лямбдовидный,
- коронарный,
- сагиттальный.
Синостоз — или сращение швов — может вовлекать в себя от одного до нескольких швов. Существует понятие пансиностоза — полного зарастания всех швов. Такой вид патологии можно считать наиболее тяжелым, он встречается реже остальных.
Как проходит лечение краниостеноза у детей
Способ устранить патологию только один — хирургическая операция. Ее проводят, чтобы восстановить форму костей черепа. После того, как кости принимают естественную форму, их скрепляют мини-шурупами или мини-пластинами, хирургической проволокой, которые удаляют через год. Их удаляют через год. В ходе операции врачи используют современный технологичный биодеградирующий материал, который не нужно удалять хирургически — он постепенно растворяется сам, а на его месте прирастает собственная костная ткань. Это существенно упрощает восстановление пациента.
Наилучших результатов можно ожидать, если операция проводится в возрасте от 3–4 месяцев до 2 лет. Сильные деформации черепа иногда можно заметить только после того, как кости заканчивают свое формирование, то есть в возрасте 5–6 лет. В таких случаях патология проявляет себя сильными головными болями, ухудшением зрения и повышением внутриглазного давления, повышенной утомляемостью и раздражительностью.
Если заболевание возникает как ответ на трепанацию черепа или после травмы, деформированный участок кости удаляют, а на его место устанавливают имплант из современного материала — полимера, металла или керамики.
Деформация черепа у новорожденных
Деформация черепа у новорожденных – довольно часто встречающаяся проблема. Возникает деформация черепа от множества причин. Исправить форму черепа ребенку не только можно, но и необходимо. И, в ряде случаев, помочь в этом может краниальный ортез (специальный шлем). Возраст ребенка в данном случае имеет решающее значение – оптимальные результаты от коррекции формы черепа шлемами могут быть достигнуты при начале лечения в возрасте до 5 месяцев.
Зачастую родители обращаются за помощью, когда время уже упущено, пытаясь следовать различным народным советам: выкладывают ребенка в определенном положении, проводят массаж, используют другие парамедицинские методы (от гомеопатии до остеопатии).
Хотя есть эффективный и безопасный способ изменения формы черепа – коррекция формы головы с применением краниальных ортезов (шлемов).
Метод известен с древних времен. В культуре племен майя, инков, некоторых племенах Африки (например, мангбету) форму черепа у ребенка меняли сооружением специальных колодок. В процессе роста, до 12-15 месяцев, череп приобретал желаемую форму.
В настоящее время эта особенность растущего организма используется докторами по всему миру для коррекции формы головы. “Колодкой” служит краниальный ортез, который изготавливается индивидуально на основе трехмерной модели головы ребенка.
Дорогие родители! Не упустите время! Обращение за консультацией к нейрохирургу поможет избежать множества проблем в дальнейшем. Попытки исправить форму головы методами, далекими от доказательной медицины (остеопатия, гомеопатия, заговоры), затягивают время и не дают результата. В случае, если вашему ребёнку диагностирован краниостеноз, упущенное время может печально отразиться на его здоровье и качестве жизни.
Есть ли повод для беспокойства?
Самый простой тест, который можно провести в домашних условиях и понять, есть ли повод для беспокойства и визита к врачу:
Посмотрите на голову вашего малыша сверху, спереди и сбоку. Отличается ли она от условно принятой нормы?
Проверили? Все в порядке? Выдохните и собирайтесь на прогулку.
Если форма головы ребёнка вызывает вопросы, вам необходимо обратиться за консультацией к врачу – неврологу или нейрохирургу. Врач поможет определить, является ли в вашем случае отклонение от нормы деформацией и назначит лечение.
Само не пройдет! Нет, чудеса, конечно случаются, но, увы, не в случае деформации черепа… История повторяется из раза в раз: бабушки-дедушки, друзья-соседи и даже, что самое печальное, врачи уверяют родителей, которые заметили у своего ребёнка деформацию черепа, что беспокоиться не нужно, что после года все само пройдёт‼
Беспокоиться нужно!
Важно как можно раньше получить консультацию нейрохирурга и пройти назначенные обследования. Если ваш врач не видит деформации, а вы все-таки сомневаетесь, полезно будет узнать мнение специалистов в других клиниках. Лучше волноваться и действовать, чем положиться на «авось» и «само пройдёт», а потом корить себя за бездействие.
Своевременно (в возрасте от 4 до 8 месяцев) начатое лечение шлемом даёт очень хорошие результаты – вы можете видеть их у нас на сайте. В отдельных случаях может потребоваться оперативное лечение, его необходимость определяет нейрохирург.