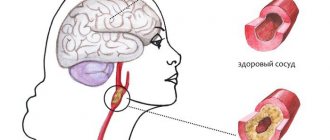
Что такое энцефалопатия головного мозга
Энцефалопатия — невоспалительные заболевания головного мозга. В результате разных болезней и патологий нарушается кровоснабжение головного мозга, возникает кислородное голодание мозговой ткани. Из-за недостатка кислорода гибнут нервные клетки, зоны головного мозга отключаются от работы и возникает энцефалопатия.
Заболевание бывает врождённым и приобретённым:
- Врождённая энцефалопатия сосудов головного мозга возникает из-за родовой внутричерепной травмы, аномалий развития головного мозга, перенесённой во время беременности инфекции.
- Приобретённая энцефалопатия появляется у взрослых в результате болезней и травм.
Гипоксически-ишемическая энцефалопатия (ГИЭ)
Что такое перинатальная энцефалопатия?
Перинатальные поражения нервной системы у новорожденных – ряд состояний и заболеваний головного, спинного мозга и периферических нервов, объединѐнных в общую группу по времени воздействия повреждающих факторов. К перинатальному периоду относятся антенатальный, интранатальный и ранний неонатальный периоды. Антенатальный период начинается с 22 недели внутриутробного развития и оканчивается началом родового акта. Интранатальный период включает в себя акт родов от начала родовой деятельности до рождения ребенка. Неонатальный период подразделяется на ранний неонатальный (соответствует первой неделе жизни ребенка) и поздний неонатальный (от 8-х по 28-е сутки жизни включительно) периоды.
Почему возникает перинатальная энцефалопатия?
Перинатальная энцефалопатия является частым осложнением патологии беременности и родов. Это состояние обусловлено, как правило, кислородным голоданием центральной нервной системы, возникающее при различных отклонениях течения сложного для ребенка перинатального периода. Перинатальные повреждения мозга составляют более 60% всей патологии нервной системы раннего детского возраста, и непосредственно участвуют в развитии таких заболеваний, как детский церебральный паралич, эпилепсия, минимальная мозговая дисфункция. В зависимости от степени повреждения центральной нервной системы, а так же от наличия правильного и своевременного лечения, возможны различные исходы перинатальной энцефалопатии — треть пациентов, как правило, требует минимальной реабилитационной поддержки для выздоровления, треть нуждается в серьезном, в том числе и медикаментозном лечении, а треть даже при грамотно и длительно оказываемой медицинской помощи, все равно в дальнейшем будет иметь те или иные нарушения здоровья.
Среди причин перинатальных поражений мозга ведущее место занимает внутриутробная и интранатальная (в родах) гипоксия плода, второе по значимости место принадлежит фактору механической травматизации ребенка в процессе родов – как правило, в сочетании с той или иной выраженностью, предшествующей внутриутробной гипоксии. Также в структуру этиопатогенетических факторов перинатальной патологии включают инфекционные (в том числе вирусные) и токсико-метаболические варианты поражения нервной системы. Таким образом, среди факторов, обусловливающих перинатальное поражение ЦНС, выделяют следующие:
- Внутриутробная гипоксия (кислородное голодание) плода
- Гипоксия плода в родах
- Механическая травматизация в процессе родов
- Инфекционные (вирусные) факторы
- Токсические факторы
- Наследственные факторы
- Сочетание перечисленных факторов
Среди факторов риска перинатальной энцефалопатии у детей, большой удельный вес принадлежит материнской заболеваемости, которая по данным многочисленных исследований, не только нарушает преконцепционное здоровье, то есть здоровье, отвечающее за рождение здорового потомства, родительской пары, но и оказывает непосредственное негативное влияние на плод.
При изучении структуры общей патологии беременных женщин в динамике последних пяти лет, отмечается значительный рост их заболеваемости, в первую очередь, за счет увеличения частоты сахарного диабета и болезней щитовидной железы. Во время беременности эти заболевания приводят к плацентарной недостаточности и нарушению всасываемости и усвоения питательных веществ через плаценту, а также дефициту транспорта кислорода и углекислоты, что проявляется синдромом задержки развития плода, внутриутробной гипотрофией, незрелостью легких и сурфактанта. Установлено, что снижение маточно-плацентарного кровотока служит объективным показателем гипоксического поражения мозга.
Чем проявляется перинатальная энцефалопатия?
Клинически перинатальная энцефалопатия проявляется несколькими симптомокомплексами, наиболее частыми из которых являются: «задержка моторного и психического развития», «гипертензионно-гидроцефальный синдром», «синдром мышечной дистонии», «судорожный синдром», «синдром поражения ствола мозга».
Что такое задержка психомоторного развития и как ее лечить?
Самый сложный период в жизни ребенка — это период младенчества. Темпы роста и развития младенцев просто стремительны. В то же время, ребенок рождается с далеко еще не законченным развитием всех органов и тканей, которые уже после рождения постепенно совершенствуются и приближаются по своему строению и функциям к органам взрослого человека, поэтому подробное изучение основных сторон развития ребенка первого года жизни является насущной необходимостью для детских врачей всех специальностей. Прослеживая развитие малыша от периода новорожденности до 1 года, специалисты ориентируются на антропометрические данные ребенка, его психомоторное развитие (двигательную активность), речевое развитие, формирование навыков и умений.
Исходя из особенностей психомоторного статуса здорового новорожденного ребенка, внимательно прослеживая во времени угасание врожденных рефлексов и приобретение двигательных и социальных навыков, можно оценить на сколько правильно и гармонично протекает развитие малыша на первом году жизни.
Задержка психомоторного развития и становления двигательных навыков наблюдается при различных наследственных заболеваниях, у детей с патологией центральной нервной системы, приводящей к формированию стойких двигательных нарушений, вплоть до детского церебрального паралича. При этом под задержкой понимается отставание в развитии на 2 и более месяцев. Особое внимание следует уделять детям с регрессом ранее приобретенных двигательных и психоречевых навыков, что может свидетельствовать о дегенеративных заболеваниях нервной системы.
Легкая (темповая) форма задержки развития часто встречается у недоношенных детей, при хронических не неврологических болезнях, рахите. При умеренных и тяжелых задержках рекомендуется провести специальное обследование и лечение.
Немедикаментозная коррекция психомоторных задержек у детей первого года жизни включает:
Физическую реабилитацию: разнообразный лечебный массаж, лечебную гимнастику, лечение «положением» (укладки, туторы, «воротники» и т. д.), Войта-терапию; упражнения в воде и гидромассаж; сухую иммерсию (имитация невесомости); физиотерапию (переменное магнитное поле, синусоидальные модулированные токи, электрофорез, парафинотерапия, лазеротерапия, свето- и цветотерапия)
Психолого-педагогическую коррекцию: коррекционную (кондуктивная) педагогику; психотерапевтическую коррекцию в диаде «мать–дитя» (контакт «кожа-к-коже», «кенгуру»); музыкотерапию, эстетотерапию; тактильно-кинестетическую стимуляцию. Для недоношенных детей особенно рекомендуется сочетание двух-трех «мягких» методов физического воздействия с психоэмоциональной и психосенсорной коррекцией, что помогает моделировать эффект так называемых «сенсорных комнат», применяемых в реабилитации более старших пациентов.
Медикаментозную терапию, которую применяют неврологи с целью коррекции двигательного и психического развития на первом году жизни, в основном, представлена пептидными препаратами, которые запускают эндогенные механизмы компенсации и возвращают ребенка к нормальному развитию.
Что такое синдром мышечной дистонии и как его лечить?
Тонусные нарушения у младенца могут быть локальными (связанными с одной группой мышц) или распространенными (связанными с несколькими мышечными группами). По характеру изменения мышечного тонуса они подразделяются на гипотонию (сниженный тонус), гипертонус (повышенный тонус) и дистонию (неправильное сочетание повышенного и пониженного тонуса).
Типичным и наиболее часто встречающимся локальным тонусным нарушением можно считать младенческую кривошею.
Кривошея, как правило, бывает обусловлена негрубым недоразвитием или травматическим повреждением грудино-ключично-сосцевидной мышцы и корешков, выходящих из С5 — С6 сегментов спинного мозга или добавочного нерва, к возрасту 6-9 месяцев кривошея обычно исчезает. Однако легкие симптомы кривошеи можно обнаружить и в более старшем возрасте. Ощущается сопротивление при повороте в противоположную пораженной мышце сторону.
В качестве лечения вашему ребенку могут назначить аппликации, электрофорез или обкалывание траумелем, ректальные свечи вибрукол, укладки головы в правильное положение с помощью подушки «баранки».
Мышечная гипотония (синдром «вялого ребенка») проявляется главным образом уменьшением сопротивления пассивным движениям и увеличением их объема (появления разболтанности в суставах). В тяжелых случаях гипотония оказывает влияние на позу ребенка: крайним выражением диффузной мышечной гипотонии является «поза лягушки». Синдром «вялого ребенка» может иметь место при большом спектре заболеваний: тяжелые не неврологические заболевания, рахит, тяжелая перинатальная гипоксия (кислородная недостаточность) и родовая травма, приводящие к формированию церебрального паралича, нарушения обмена веществ, нервно-мышечные болезни, аномалии развития и дегенеративные заболеваний нервной системы, хромосомные синдромы, некоторые формы эндокринной патологии.
Диффузная мышечная гипотония часто встречается при наследственной патологии. В таком случае возможно присоединение недостаточной прибавки в весе и росте, эпилептических приступов, эпизодов острого нарушения мозгового кровообращения. Выраженное снижение мышечного тонуса часто встречается у недоношенных детей, причем к 3-6 месяцам у них возможна трансформация гипотонии в спастический синдром.
При выраженной стойкой мышечной гипотонии, особенно в сочетании с задержкой психомоторного развития, необходимо проведение регулярных реабилитационных курсов (массаж, ЛФК, физиотерапия, гидро и бальнеотерапия, иглорефлексотерапия, логопедические занятия, медикаментозное лечение).
Мышечный гипертонус может проявляться от незначительного (не затрудняющего движения и развитие) до выраженного вплоть до спастического синдрома (крайняя форма гипертонуса). Повышение мышечного тонуса может сочетаться с активацией тонических рефлексов и задержкой угасания безусловных рефлексов.
Тонические рефлексы в сочетании с повышенным мышечным тонусом оказывают патологическое влияние на позу ребенка. Такая картина зачастую наблюдается у недоношенных и незрелых детей, а также при формировании детского церебрального паралича. В последнем случае безусловные рефлексы могут даже усиливаться.
Дистонии и гиперкинезы (неправильные, лишние, вычурные и избыточные движения) — данные клинические проявления часто появляются отсрочено, после 3-6 месяцев жизни, но могут отмечаться и с рождения.
Гиперкинезы, как правило, характеризуют поражение подкорковых ядер головного мозга, которые часто сочетаются с другими неврологическими симптомами (например, с тугоухостью). Как гипертонус, так и дистонии, формируя длительные неправильные позовые установки у ребенка, с течением времени приводят к деформациям скелета малыша. Поэтому при наличии двигательных нарушений, помимо невролога, такого ребенка обязательно должен наблюдать ортопед.
С момента установления диагноза рекомендуется начать курс восстановительного лечения. Проведение восстановительной терапии (при отсутствии противопоказаний со стороны сердечно-сосудистой, дыхательной систем, отсутствии эпилептических пароксизмов и др.) включает массаж, лечебную физкультуру, ортопедические укладки, физиотерапевтическое лечение, гидро и бальнеотерапию, иглорефлексотерапию, логопедические занятия, занятия в сенсорных комнатах.
Методики раннего развития и медикаментозную терапию выбирают индивидуально, в зависимости от выраженности синдрома и сочетания его с задержкой развития, гиперкинетическим и дистоническим синдромами.
Медикаментозная терапия, назначаемая с целью коррекции мышечного тонуса у детей на первом году жизни, подразделяется на препараты, снижающие мышечный тонус (антиспастические препараты) и препараты, корригирующие мышечную гипотонию.
Что такое гипертензионно-гидроцефальный синдром и как его лечить? В норме прирост окружности головы на 1 году жизни составляет 11-12 см:
- За первый триместр жизни окружность головы увеличивается на 4 см (1.5 см/месяц)
- За второй триместр жизни — на 3 см (1 см/месяц)
- За второе полугодие жизни окружность головы увеличивается 3-4 см (0.5 см/месяц)
Патологический прирост окружности головы как симптом гидроцефалии развивается вследствие закупорки ликворных путей на различных уровнях и при нарушении взаимоотношений между процессами выработки и всасывания спинномозговой жидкости.
Гидроцефалия:
Врожденная гидроцефалия — заболевание, которое формируется у плода во время беременности и ребенок рождается уже больным. Основные причины врожденной гидроцефалии – пороки развития, реже внутриутробная инфекция, значительно реже причиной гидроцефалии является кровоизлияние в желудочки мозга у плода.
Приобретенная гидроцефалия — болезнь формируется после рождения ребенка, иногда на самых ранних сроках жизни. Причинами приобретенной гидроцефалии являются внутрижелудочковые кровоизлиянии, инфекция с поражением центральной нервной системы – менингиты, энцефалиты, черепно-мозговая травма, опухоли головного мозга.
Клинические симптомы внутричерепной гипертензии:
- Изменения в поведении ребенка: беспокойство, частый и монотонный плач, запрокидывание головы, частое срыгивание
- Задержка психического, моторного и психоречевого развития
- Раскрытие сагиттального шва более 0.5см, выбухание, напряжение большого родничка
- Изменения формы черепа с высоким лбом (башенный череп) или с резко выступающим затылочным бугром в сочетании с избыточным приростом окружности головы, преобладание окружности головы над окружностью груди
- Симптом Грефе, «застойные» изменения на глазном дне
- Повышение мышечного тонуса, преимущественно в кистях и стопах
- Тремор (дрожание) кистей рук с тенденцией к их раскрытию
Помимо гидроцефалии, обладателями черепа «гидроцефальной формы» с большой окружностью головы могут быть дети со следующими состояниями:
- Рахит
- Конституционально большеголовые дети
- Младенцы с синдромальными состояниями и наследственными заболеваниями
Для адекватной оценки ситуации необходимо всегда сопоставлять окружность головы с окружностью груди, оценивать размеры головы у родителей ребенка, ориентироваться на результаты дополнительных методов исследования (осмотр глазного дна, НСГ, КТ, МРТ).
Медикаментозная терапия, для коррекции гидроцефального синдрома на первом году жизни, в основном, представлена препаратами диуретического и сосудистого действия.
Гидроцефалия — это заболевание, которое лечит не невролог, а нейрохирург. Без консультации нейрохирурга невролог принимать решение о лечении гидроцефалии не может. Если по каким-либо причинам, оперативное лечение гидроцефалии ребенку не показано, невролог с нейрохирургом наблюдают такого пациента вместе.
Недостаточный прирост окружности головы отмечается при прогрессирующих наследственно-дегенеративных заболеваниях, при органических поражениях с тяжелым течением (вторичная микроцефалия — когда не растет мозг и из-за этого замедляется рост черепа), при краниостенозах (патология костей черепа, требующая оперативного лечения у нейрохирурга).
Следует обратить внимание на то, что скорость зарастания большого родничка у каждого ребенка строго индивидуальна, и, скорее связана с особенностями минерального обмена, чем с патологией нервной системы. Сохранение открытого большого родничка к концу второго полугодия жизни малыша при отсутствии неврологических жалоб не является причиной для большого беспокойства, так же как ускоренное закрытие большого родничка ни в коем случае не является причиной для прекращения плановой профилактики рахита у младенца.
Что такое судорожный синдром и как его лечить? В практике детского невролога есть немало состояний, протекающих пароксизмально, т.е. возникающих внезапно, кратковременно существующих и резко прекращающихся. Примером пароксизмов являются эпилептические припадки, обычно сопровождающиеся потерей сознания. Однако не все пароксизмы протекают с нарушением сознания, некоторым из них свойственна весьма необычная симптоматика, что может стать причиной диагностических ошибок.
Особую сложность представляет выявление и дифференциация различных пароксизмальных состояний в младенческом возрасте. Для выбора правильной тактики лечения необходимо различать пароксизмальные состояния эпилептической и неэпилептической природы, однако, четко разграничить причину пароксизмов и их прогноз может только опытный невролог-эпилептолог.
Аффективно-респираторный пароксизм представляет собой кратковременную остановку дыхания на высоте плача с побледнением или посинением кожных покровов. Необходимо дифференцировать аффективно-респираторные пароксизмы с синдромом апноэ (прекращения дыхания), который часто встречается у недоношенных и незрелых младенцев, а также у детей с патологией сердечно-сосудистой и дыхательной систем, ствола мозга. Для четкой дифференциации проводят исследование полисомнографию, позволяющую с помощью одновременной регистрации ЭЭГ, электрокардиограммы и спирограммы (графика дыхания) определить, что является первопричиной нарушения дыхания у малыша. Сами по себе, аффективно-респираторные пароксизмы не являются эпилептическими, однако частота их дальнейшей трансформации в эпилепсию довольно высока.
Пароксизмальные нарушения сна представляют собой достаточно большую группу состояний, которые необходимо дифференцировать как с не неврологическими болезнями, так и с эпилептическими пароксизмами. Наиболее характерные представители пароксизмальных нарушений сна – ночные кошмары, во время которых малыш резко и пронзительно начинает кричать и плакать, не пробуждаясь при этом полностью и мало реагируя на окружающее. Наличие часто повторяющихся ночных кошмаров может указывать на неблагополучие психической сферы ребенка.
Фебрильные судороги являются самым распространенным вариантом пароксизмальных состояний в детском возрасте. Фебрильные судороги (ФС) — это пароксизмы различной продолжительности, протекающие преимущественно в виде судорожных припадков у детей грудного и раннего возраста при температуре тела не менее 37,8—38,5°С. ФС имеют повышенную вероятность трансформации в эпилепсию.
Выделяют типичные и атипичные ФС. Первые имеют небольшую продолжительность (до 15 минут), генерализованный характер (вовлечены все конечности, кратковременно утрачивается сознание); показатели психомоторного развития ребенка обычно соответствуют возрастным, нет типичных изменений на ЭЭГ. При атипичных ФС продолжительность приступа составляет более 15 минут (до нескольких часов), имеется преимущественная заинтересованность конечностей с одной стороны; иногда после приступа возникают Тоддовские парезы – преходящая мышечная слабость в конечностях, заинтересованных судорогой (в 0,4% случаев), на ЭЭГ нередки эпилептические очаговые изменения.
Неонатальные судороги (НС), возникают в течение первых 4 недель жизни доношенного новорожденного (с 1-го по 28-й день) и несколько позже у недоношенных. Неонатальные судороги довольно сложно отличить по клиническим проявлениям от доброкачественных движений ребенка — их наличие устанавливается с помощью ЭЭГ с видеозаписью. Наиболее тяжелый прогноз имеют миоклонические приступы и могут свидетельствовать о дебюте ранней тяжелой эпилепсии.
Эпилепсия — это хроническое заболевание головного мозга, характеризующееся повторными непровоцируемыми судорожными приступами, вызывающими нарушение двигательных, чувствительных, вегетативных, мыслительных или психических функций, возникающих вследствие чрезмерных нейронных разрядов в коре головного мозга. Распространенность эпилепсии среди детского населения составляет около 10 случаев на 1000 детей.
Эпилепсия — это очень неприятное, но очень распространенное неврологическое заболевание, особенно в детском возрасте. Помимо создания угрожающих жизни младенца состояний при затяжных и осложненных судорожных припадках, эпилепсия приводит к отдаленным негативным последствиям, нарушая познавательное, психо-социальное и двигательное развитие ребенка. Современные противосудорожные препараты дают возможность контролировать большинство форм эпилепсии, но родители боятся давать их детям из-за плохой репутации противосудорожных препаратов старших поколений, опасаясь их побочных эффектов. Все ваши опасения нужно обсудить со специалистом. Не лишайте из-за своих предрассудков своего ребенка здорового будущего.
Какими бывают симптомы поражения ствола мозга и чем их лечат?
Мозговой ствол, или ствол головного мозга — традиционно выделяющийся отдел головного мозга, представляющий собой протяжённое образование, продолжающее спинной мозг.
В стволе мозга сконцентрированы жизненно-важные центры, отвечающие за дыхание, глотание, сердечную деятельность, согласованные движения глаз и т.п. У новорожденных с неврологическими проблемами деятельность этих центров может быть недостаточно сформирована или повреждена. Недооценка симптомов поражения ствола головного мозга может привести к критическим последствиям.
Бульбарные, псевдобульбарные расстройства у детей с поражением нервной системы отмечаются с рождения. Проявляются вялым сосанием, затем начинают поперхиваться слюной и пищей, захлебываться, пища выливается через нос, изменяется тонус языка, нарушается формирование речи.
Глазодвигательные расстройства очень характерны для детей младенческого возраста с патологией ЦНС. Спектр возможных нарушений включает в себя нистагм (дрожание глазных яблок), различные виды косоглазия. Крайне важно выделение из этой группы пациентов – слабовидящих, так как глазодвигательные нарушения могут являться первыми симптомами нарушения зрительной функции (например, так называемый, «плавающий нистагм слепых»). Пациенты нуждаются в совместном наблюдении невролога и офтальмолога.
Нарушения дыхания и сердечного ритма – также характерны для пациентов с нарушенной функцией стволовых структур. Особенно подвержены нарушениям (выпадениям) дыхания или апноэ и аритмиям младенцы, родившиеся недоношенными и маловесными. В такой ситуации принципиальной задачей является дифференциальная диагностика неврологических и не неврологических (кардиологических, дыхательных) причин выявленных нарушений. Такие пациенты требуют тщательной диагностики и наблюдения невролога, пульмонолога, кардиолога и ЛОР-врача.
Обязательно спросите специалистов о наличии стволовых нарушений у вашего малыша. Их последствия могут быть очень грозными (например, дыхательные нарушения по типу апноэ обуславливают синдром внезапной младенческой смерти, а нарушения глотания и хронические «поперхивания» приводят к тяжелейшим аспирационным пневмониям), но при правильном и тщательном уходе (правильная поза ребенка во время сна, кормление с приподнятым головным концом и специальная диета) неприятностей можно избежать даже без дополнительных лекарственных препаратов.
Все ли отклонения в развитии младенца требуют специального лечения?
Вариантами нормы на первом году жизни являются следующие события:
- Физиологический тремор — ритмичные подергивания ручек или подбородка во время крика или кормления. В норме имеет место у половины детей в возрасте до 3 месяцев. Часто тремор наблюдается у недоношенных новорожденных до 6 месяцев
- Физиологическая астазия-абазия — с 2 до 5 месяцев ребенок при «подвешивании» не опирается на плоскость ногами, поджимает их, в соответствии с этим и нет шаговых движений (в связи с угасанием рефлекса опоры)
- Яктация — укачивающие (самоуспокаивающие) движения туловища и/или головы, появляющиеся у ребенка преимущественно перед сном, характерны для детей, воспитывающихся без попечения родителей
- Комплекс оживления – разнообразные хаотичные движения, сопровождающие эмоциональные, как правило, позитивные «всплески». Особенно характерны для детей с иммобилизованными конечностями (например, получающими лечение гипсованием или ортопедическими аппаратами
Таким образом, все дети с перинатальной энцефалопатией нуждаются в длительном динамическом наблюдении специалистов и проведении индивидуально подобранных повторных курсов восстановительного лечения, с интервалом не более 3 месяцев и с регулярным контролем его эффективности, в течение первого года жизни условиях амбулаторных реабилитационных центров, отделений стационаров и районных поликлиник.
Однако, для того чтобы реабилитационный процесс был непрерывным, специалистов здравоохранения недостаточно — необходимо вовлекать в реабилитационный процесс семью ребенка. Профессионалы, заинтересованные в результате своего труда, с удовольствием проведут обучение матерей основам занятий ЛФК, грудничкового плавания, методикам раннего развития детей. Вопреки укоренившемуся мнению, восстановительное лечение детей с перинатальной патологией нервной системы должно начинаться сразу после постановки диагноза, и прекращаться только после того как ребенок по всем параметрам физического, моторного и психоречевого развития «догонит» своих сверстников.
О.В. Быкова
Д.м.н., главный научный сотрудник Научно-практического центра детской психоневрологии
Департамента Здравоохранения г. Москвы
Симптомы
К симптомам болезни относятся нарушения сна, вялость, головные боли, шум в ушах, раздражительность, рассеянность, нарушения координации. Человек быстро утомляется, у него ухудшается зрение и слух, может двоиться в глазах, резко меняться настроение. У больного ухудшаются умственные способности, память: он забывает, куда шёл, или не помнит событий из прошлого. В некоторых случаях наблюдаются психические нарушения: галлюцинации, бредовые расстройства.
При тяжёлых поражениях головного мозга возможны следующие симптомы энцефалопатии: беспокойство, головные боли (обычно в области затылка), тошнота, ухудшение зрения, головокружения, онемение, вялость. Человек впадает в депрессию, становится апатичным, с трудом произносит некоторые слова, у него сужается круг интересов.
Заболевание глазами родственников
В ситуации, когда пациент не соглашается самостоятельно обратиться к врачу, так как не видит в этом необходимости или не может описать изменения в состоянии, семейный психиатр спрашивает родственников, что их беспокоит в поведении близкого человека.
Именно члены семьи становятся инициаторами лечения энцефалопатии при отсутствии критики со стороны больного.
Выраженность симптомов, их сочетание могут различаться на разных стадиях расстройства, однако члены родственники или друзья сказать, что близкий человек:
- стал несобранным, рассеянным;
- легко раздражается, «срывается» на родных;
- стал более требовательным, нетерпимым;
- слабодушен, легко плачет без видимой причины;
- забывает о важных датах, текущих событиях и планах;
- испытывает сложности с выполнением обычных дел;
- устраняется от своих рутинных обязанностей;
- выглядит подавленным, но не может объяснить причину плохого настроения;
- испытывает затруднения, вспоминая какие-либо слова, называния;
- некритичен к происходящим изменениям;
- мог потеряться на улице, перестал сам ходить в знакомые места;
- плохо спит ночью, сонлив днем.
Чем опасна энцефалопатия
Осложнения болезни зависят от степени поражения мозга. Болезнь приводит к нарушению интеллектуальных способностей, проблемам с движением, тонусом мышц и речью. В тяжёлых случаях энцефалопатия сосудов головного мозга может вызвать кому и даже летальный исход.
Печёночная энцефалопатия без лечения вызывает отёк головного мозга с грыжей. Уремическая энцефалопатия приводит к апатии, галлюцинациям, подёргиванию мышц, судорогам.
На фоне дисциркуляторной энцефалопатии нередко развивается инфаркт или кровоизлияние в головной мозг. Тяжёлое последствие болезни — инсульт. Он приводит к нарушению чувствительности, координации, речевому и умственному расстройству.
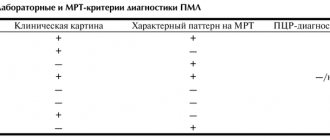
Диагностика
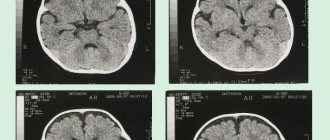
Раннее выявление энцефалопатии имеет большое значение при сосудистых и метаболических поражениях мозга. С этими видами расстройств пациенты чаще обращаются за помощью тогда, когда болезненные симптомы начинают ограничивать обычную повседневную активность. Обследование начинается с консультации невролога. При необходимости он направляет пациента к терапевту, офтальмологу, эндокринологу, наркологу. Инструментальные методы диагностики включают:
- МРТ, КТ;
- ЭЭГ;
- УЗДГ сосудов головы, шеи.
Среди лабораторных методов: общий анализ крови, коагулограмма, определение сахара и фракций холестерина.
Классификация
С учетом преобладающих расстройств энцефалопатия сосудистого генеза бывает венозной, атеросклеротической, гипертонической и смешанной. В большинстве случаев болезнь медленно прогрессирует, реже встречаются быстро усугубляющаяся и ремиттирующая формы. По тяжести выделяют:
- 1 степень. Неврологическая симптоматика отсутствует, отмечается легкое снижение когнитивных функций.
- 2 степень. Включает явные двигательные и когнитивные нарушения, прогрессирующие эмоциональные расстройства.
- 3 степень. По существу, представляет собой деменцию в сочетании с грубыми психическими и неврологическими изменениями.
Лечение энцефалопатии у взрослых – как выбрать клинику
Вопрос выбора медицинского учреждения и специалиста беспокоит как самих пациентов, так и родственников. Лечение энцефалопатии в Москве возможно в трех форматах:
- ведение пациентов на дому;
- амбулаторное наблюдение;
- госпитализация в психиатрический стационар.
Чтобы определиться с форматом медицинской помощи, важно четко оценивать не только здоровье больного, но и его возраст, социальное окружение. Нередко родственники сталкиваются с отсутствием критичности пациента к состоянию:
- отказывается от обращения к врачу;
- не хочет проходить обследование в обычной поликлинике;
- негативно относится к госпитализации в стационар.
Чтобы обсудить особенности лечения со специалистом, достаточно обратиться в клинику без пациента в любое свободное время: врачи по телефону дадут подробную и бесплатную консультацию. Получение достоверной информации позволит принять взвешенное решение. Не стоит выбирать первое попавшееся учреждение с более низкими расценками. Следует обратить внимание на следующие условия:
- есть ли лицензия на проведение лечебной деятельности. В пансионатах, частных домах для пожилых лечение фактически не осуществляется;
- наличие своих врачей в штате. Приходящие специалисты не заинтересованы в результате терапии и помогают только при остро возникших ситуациях;
- наличие действующих сертификатов по психиатрии, психотерапии у врачей клиники;
- возможность проведения обследования пациента в короткие сроки. Следует уточнить, какие методы диагностики возможны – это имеет особое значение при работе с негативно настроенными или маломобильными больными;
- возможность оказания первичной помощи на дому (вызов врача). Это важно при лечении острых токсических энцефалопатий, при отказе от посещения клиники;
- госпитализация в день обращения без бумажной волокиты. Некоторые состояния угрожают жизни. Лечение энцефалопатии может потребоваться немедленно, а попасть в клинику с достойными условиями без ожидания своей очереди непросто;
- комфортные условия в психиатрическом отделении. Госпитализация – стресс для пациента. Неблагоприятный климат в больнице, скученность больных в палате, невозможность получения заботы медицинского персонала снижает доверие врачу и ухудшает прогноз.
Энцефалопатия – хроническое расстройство, при котором развивается поражение ткани мозга с возникновением психических, неврологических, соматических нарушений. Грамотное лечение позволяет пациенту сохранить качество жизни, а при выраженных симптомах – снизить нагрузку на ухаживающих родственников.
Прогноз
Проявления начальной сосудистой энцефалопатии в большинстве случаев удается стабилизировать, больные долго сохраняют трудоспособность и ясность мышления. При быстропрогрессирующей форме результаты терапии менее заметны, прохождение каждой стадии занимает всего около 2 лет. Относительно неблагоприятный прогноз жизни отмечается при тяжелой гипергликемии, ОНМК, частых гипертонических кризах, сопутствующих дегенеративных изменениях церебральных тканей.
Своевременно позаботьтесь о своем здоровье. Запишитесь на консультацию в клинику «Лето» по тел. и узнайте, как лечить энцефалопатию, пока она не нанесла непоправимый ущерб здоровью.
Симптомы энцефалопатии у пожилых
В развитии ДЭП выделяют три стадии. И если на первой когнитивные функции практически не нарушены, сохраняется трудоспособность и бытовая независимость, на третьей интеллектуальный дефицит достигает пика, а больному требуется постоянный уход.
Первая стадия
Характерны:
- повышенная утомляемость;
- частичное снижение памяти;
- нарушения восприятия информации;
- общая слабость;
- нарушения сна, кошмарные, тревожные сновидения;
- снижение работоспособности.
Больные жалуются на частые приступы головных болей, а близкие отмечают несвойственную им раздражительность, гневливость.
Важно! Именно на этой стадии медикаментозное лечение максимально эффективно. Правильно подобранная схема терапии позволяет практически в полном объеме компенсировать нарушенные функции.
Вторая стадия
При ДЭП 2 степени в клинической картине превалируют когнитивные расстройства. Прогрессируют нарушения памяти, больному сложно выполнять какие-то последовательные действия (он может забыть, что хотел сделать на середине «процесса»). Типично пренебрежение общепринятыми социальными нормами, неуместные шутки, гипертрофированная дурашливость.
Нередко развивается тяжелая депрессия. При начале лечения на этом этапе прогноз уже не столь благоприятен. Во многих случаях даже интенсивная медикаментозная терапия позволяет лишь затормозить прогрессирование патологического процесса.
Третья стадия
Характеризуется развитием деменции с тотальным интеллектуальным дефицитом. Больной не узнает близких, полностью дезориентирован. Типичны изменения личности, возможно развитие бредовых и маниакальных идей. Пожилой человек убежден, что его преследуют, хотят «извести», чтобы завладеть имуществом, «отравляют» с помощью волн, «колебаний», подсыпают яд и т.д.
Полностью утрачена работоспособность, больной не в состоянии выполнять даже элементарных действий, обслуживать себя в быту, заниматься гигиеной и т.д. Иногда человек подвержен чужому влиянию, особенно если собеседник во всем с ним соглашается, и довольно часто пожилые люди, страдающие от старческой энцефалопатии, становятся жертвой мошенников.
Также отмечают выраженные нарушения координации, функций ходьбы вплоть до невозможности самостоятельного передвижения, появляются признаки паркинсонизма (тремор, скованность движений и т.д.). Утрачивается контроль над мочеиспусканием и дефекацией.