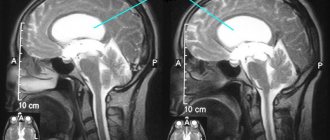
Желудочки головного мозга – это совокупность полостей нервной системы, заполненные спинномозговой жидкостью. Желудочки выполняют несколько функций:
- защита мозговой ткани от механических повреждений (удары, сотрясения);
- жидкая среда, окружающая мягкие ткани; в спинномозговом ликворе содержатся ионы и питательные вещества, обеспечивающие трофику мозга;
- утилизация продуктов обмена – желудочки выводят «шлаки» из мозга;
- единая организованная система – желудочки сообщают части мозга, доставляют медиаторы из одного отдела в другой.
В головном мозге расположены:
- Боковые желудочки;
- Третий желудочек
- Четвертый желудочек.
Структура и функции желудочков мозга
В мозгу четыре камеры. Они производят и циркулируют в спинномозговой жидкости. Его основная задача — транспортировать питательные вещества к клеткам мозга, удалять продукты жизнедеятельности из мозга и поглощать удары головой.
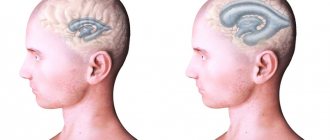
Два боковых желудочка (ventriculi lateralis) расположены в полушариях головного мозга — первый слева, второй справа. Нормальная глубина пазух составляет от 1 до 4 мм. Увеличение емкости органа до 5 мм приводит к заметному изменению формы: исчезает боковая С-образная кривизна, дефект приобретает округлую форму.
В данном случае речь идет о начальной стадии асимметрии боковых желудочков. Многие задаются вопросом, что это такое и насколько опасна такая патология?
Причины возникновения расширения мозговых желудочков
На протяжении жизни происходит постепенное увеличение пространств, содержащих ликвор. Некоторые патологические состояния приводят к компрессии желудочковых структур:
- Гидроцефалия – накопление жидкости внутри головного мозга с развитием водянки;
- Родовая травма;
- Длительные воспаления мозговых оболочек с образованием спаек;
- Геморрагические кровоизлияния;
- Инсульты, кровоизлияния.
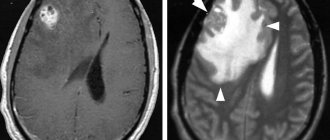
Существует кардинальное отличие между понятиями асимметрии и желудочковой дилатации. Вторая нозология – это самостоятельное заболевание. Формируется под влиянием внутриутробных инфекций, приобретенной патологии. Асимметрию обуславливают дополнительные церебральные образования (опухоли, ограниченное скопление крови). Сразу после рождения состояния обнаруживаются с помощью УЗИ через открытые роднички. После зарастания черепных швов мягкотканые компоненты показывает МРТ.
Клиническая картина ассиметричного расположения церебральных структур зависит от расположения, степени компрессии. Небольшие диспропорции скопления ликвора компенсируются обратным всасыванием ликвора.
Причиной дилатации может быть гиперпродукция спинномозговой жидкости. В большинстве случаев этиологическим фактором нозологии является нарушения поступления кислорода (гипоксия). Состояние провоцирует усиленное образование ликвора с целью улучшения поступления питательных веществ, витаминов к мозговым образованиям.
Причины асимметрии боковых желудочков
Расширение (расширение) каверн связано с накоплением в них щелоков. Причин этому может быть две: чрезмерная добыча жидкости или нарушение ее оттока.
Спровоцировать увеличение количества спинномозговой жидкости могут следующие заболевания:
- Гидроцефалия, при которой нарушается всасывание церебральной жидкости.
- Изменения центральной нервной системы — шизофрения, биполярное расстройство.
Неадекватная циркуляция спинномозговой жидкости возникает при механическом сжатии выходных протоков.
Это явление чаще всего вызвано действием повреждающих факторов:
- Черепно-мозговые травмы;
- Порок развития Сильвиева канала (узкий канал, соединяющий третий и четвертый желудочки);
- Кровоизлияния в мозг;
- Внутричерепные опухоли, кисты, папилломы, гематомы;
- Менингит;
- Тромбоз церебральных вен.
Нередко латеровентрикулоасиметрия головного мозга встречается у новорожденных, чаще у недоношенных.
Синдром доброкачественной внутричерепной гипертензии у детей: диагностика и лечение
Очень много споров возникает вокруг так называемого синдрома внутричерепной гипертензии.
Кто-то говорит, что такого состояния не существует и доктора, якобы, занимаются псевдолечением, обманом родителей. Чаще всего этой дезинформацией занимаются сами же врачи смежных специальностей, а иногда даже и непосредственно некоторые детские неврологи. Цель данной короткой статьи: разъяснить в доступной форме, что же такое это загадочное неоднозначное состояние — синдром внутричерепной гипертензии? Для этого я буду опираться в первую очередь на научные статьи, результаты различных исследований, а так же на свой личный опыт практикующего врача-невролога медицинского центра с почти 10 летним стажем врачебной деятельности.
Симптомы патологии
Часто приходится выслушивать жалобы родителей на то, что у ребёнка имеются такие нездоровые признаки, как:
- плаксивость;
- беспокойный сон;
- сниженный аппетит;
- раздражительность.
Конечно, эти проявления не характерны только для синдрома внутричерепной гипертензии (ВЧГ). Почти любое недомогание может вызывать эти симптомы. Можно сказать даже больше, нельзя достоверно выставить диагноз синдром ВЧГ только на основании жалоб пациентов. Любые болевые синдромы у детей имеют тенденцию к генерализации. Также головная боль у детей, особенно первых лет жизни, проявляется общими реакциями по типу вышеописанных жалоб, что затрудняет топическую диагностику.
Очень важен для качественной диагностики патологии осмотр ребенка. В первую очередь при этом следует обратить внимание на такие дополнительные признаки, как:
- Увеличенная, округлая форма головы.
- Выбухание и пульсация большого родничка.
- Расширение сосудистой сетки на висках, переносице, и вокруг глаз.
- Напряжение затылочных мышц.
- Симптом Грефе (проявление склеры между верхним веком и радужкой глаза, экзофтальм).
Также меняется поведение малыша. У него появляется желание лежать на холодной поверхности, прикладываясь к ней головой, он может трогать, бить рукой или игрушкой по голове, как по своей, так и по чужой, биться головой об пол или стену, или просто чесать за ухом. Нередко синдром внутричерепной гипертензии могут сопровождать носовые кровотечения.
Особенности заболевания
Важное значение для специалиста имеет информация об истории жизни и болезни ребенка, наследственность. Основной причиной развития синдрома ВЧГ является перинатальное гипоксически-ишемическое поражение центральной нервной системы (ЦНС). Дети с отягощенным акушерским анамнезом входят в группу риска по развитию внутричерепной гипертензии. Течение синдрома ВЧГ хроническое, периоды обострения сменяются периодами ремиссии. Как и любое хроническое заболевание, стремиться вылечить его полностью не имеет смысла. Основная задача врача состоит в том, чтобы перевести течение болезни в стадию ремиссии.
Следует понимать, что в стадии ремиссии такой ребёнок ничем не отличается от здорового сверстника. Он так же хорошо развит в психо-речевом и моторном развитии. Если это не так, то это уже другое состояние, но важно знать, что синдром ВЧГ не вызывает задержки в развитии ребенка. Во врачебной практике встречаются случаи распространения синдрома ВЧГ в одной семье (среди родных и двоюродных братьев и сестер).
Диагностика болезни
В плане инструментального подтверждения ВЧГ у детей в наше время существует множество методов нейровизуализации, в частности:
- нейросонография (номер 1 для детей первого года жизни);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Стоит отметить, что ни один из этих методов не может определить непосредственно величину внутричерепного давления, но они могут показать косвенные признаки (расширение ликворных пространств, расширение вен и венозных синусов головного мозга). Большинство авторов сходятся во мнении, что для достоверного выставления диагноза доброкачественная внутричерепная гипертензия ребенку необходимо сочетание трех из четырех следующих критериев:
- Увеличение окружности головы.
- Наличие вентрикуломегалии (расширение желудочков головного мозга).
- Головные боли или их эквивалент у детей до 3х лет.
- Отягощенный акушерский анамнез.
Имеют место другие синдромы, схожие по проявлениям, которые требуют другого подхода в плане лечения и диагностики. Сюда относятся: последствия черепно-мозговой травмы либо нейроинфекций, внутричерепные опухоли и гематомы, начальная стадия окклюзионной гидроцефалии, на которых мы в этой статье останавливаться не будем.
Методы лечения
Итак мы выяснили, что у ребенка имеет место синдром ВЧГ. Что делать? Прежде всего — не паниковать! Как уже отмечалось выше, задержки в развитии у детей с данным синдромом не развиваются. Основной проблемой является болевой синдром. Для его устранения не стоит применять обезболивающие препараты. Необходимо проводить дегидратацию организма мочегонными препаратами. В частности, препарат Диакарб за счет ингибирования фермента карбоангидразы не только ускоряет выведение ликвора, но и снижает его продукцию. Не пытайтесь самостоятельно назначать ребенку лекарственные препараты! Это должен делать только квалифицированный врач. Включение в терапию ноотропных и вазоактивных препаратов, повышали процент положительного исхода лечения в различных исследованиях.
Профилактические меры
Помимо медикаментозного лечения, необходимо соблюдать определенные правила, необходимые для предотвращения обострения синдрома ВЧГ:
- Нежелательны любые удары, даже незначительные, по голове ребенка.
- Правильные режимы сна и бодрствования.
- Не допускать длительное нахождение ребёнка в шумных помещениях.
- Ограничивать водную нагрузку в вечернее время.
- Не ходить долго под солнцем, особенно без головного убора.
И, пожалуй, самая хорошая информация: проявления синдрома ВЧГ с возрастом становятся меньше и нередко постепенно могут пройти навсегда. Вот поэтому заболеваемость доброкачественной внутричерепной гипертензией у взрослых людей крайне мала.
Кабардиев Алимхан Арсланович, детский врач-невролог.
Работает в поликлинике сети медицинских в гор. Хасавюрте по адресу: ул. Абубакарова, д. 9а.
График работы: ежедневно, с понедельника по субботу – с 13.00 до 17.00.
Телефоны для справок и записи на приём: +7
Симптомы увеличения желудочков
Механизм развития патологии имеет общие черты вне зависимости от причин. Жидкость накапливается в желудочках, которые расширяют и сжимают ткань мозга. Повышается и давление в самих полостях.
Пациенты могут жаловаться на внезапные головные боли, тошноту и рвоту, чувство отвлечения внимания в области глазных яблок, нарушения слуха и зрения. Постепенно снижается работоспособность, появляются нарушения памяти, апатия, сонливость.
Все это симптомы патологии спинномозговой системы. Если аномалия не обнаруживается и не лечится на ранней стадии, она переходит в хроническое состояние.
Симптомы и признаки
Асимметрия желудочков не имеет специфической клинической картины. Все симптомы патологии – общие, и характерны для многих инфекционных заболеваний нервной системы. По симптоматике несимметричность может имитировать, к примеру, интоксикационный синдром.
Симптомы патологии у взрослых:
- Головокружение и головные боли.
- Тошнота и позывы к рвоте.
- Ощущение распирания в голове.
- Быстрая утомляемость.
- Нарушение зрения, замедление реакции глаз на зрительный раздражитель.
- Диплопия – раздвоение в глазах.
- Ухудшение слуха, может быть шум в ушах.
- Неприятные ощущения в голове при резком повороте головы, чихании и кашле.
- Психические симптомы: раздражительность, эмоциональная лабильность.
- Вегетативные симптомы: гипергидроз – повышенная потливость, прилив жара к конечностям.
Важно помнить, что наличие этих симптомов не определяет то, что боковые желудочки головного мозга ассиметричны и окончательный диагност ставится только после инструментальных методов исследования.
Признаки патологии у детей:
- Постоянный плач, беспокойство.
- Отсутствие аппетита.
- Запрокидывание головы назад.
- Частые срыгивания сразу после еды, вследствие чего ребенок плохо набирает вес.
Диагностика
Боковая желудочковая асимметрия выявляется с помощью следующих процедур:
- УЗИ головного мозга — наиболее информативное обследование;
- Обследование глазного дна, обнаружение отека глазного диска, спазмов, кровоизлияний;
- Нейросонография;
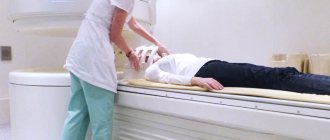
- Магнитно-резонансная томография и компьютерная томография головного мозга.
Если вышеперечисленные методы дают противоречивые результаты, рекомендуется люмбальная пункция. Анализ спинномозговой жидкости выявляет причину искривления боковых пазух.
Техника проведения нейросонографии и ее результаты
Признаки сотрясения головного мозга у ребенка: симптомы, диагностика и лечение
Нейросонография может проводиться как в стенах лечебного учреждения (роддома, например), так и амбулаторно — в детской поликлинике или частном медицинском центре. Она занимает около четверти часа. При ее проведении малыша берут на руки, оголяют головку. При исследовании малышей первых месяцев жизни желательно, чтобы они были сыты и спокойны, так как сильный плач может затруднить проведение исследования и даже исказить его результат.
Какой-либо специфической подготовки УЗИ мозга ребенка не требует. Самое главное условие успеха — спокойствие, поэтому примерно за полчаса до нейросонографии грудничка нужно накормить. Идеальный вариант обследования — спящее состояние ребенка, однако если малыш не собирается спать, то отвлечь его можно интересной игрушкой, пустышкой или бутылочкой с питьем.
Перед началом диагностики врач оценивает рост, вес ребенка и уточняет его возраст, затем наносит ребенку на кожу головы в области большого родничка специальный нейтральный гель, помогающий в проведении волны к мягким тканям. Желательно, чтобы гель не был холодным, так как холод может вызвать беспокойство у обследуемого. После нанесения геля при помощи датчика, который передвигается непосредственно по коже, исследуются внутричерепные структуры, а изображение передается на экран.
После осмотра на экране монитора мозга и его структур, измерения их размеров, определения характера кровотока, выявления возможных очагов патологии кожа головки малыша протирается чистым полотенцем или пеленкой, а родитель на руки получает заключение специалиста
Важно отметить, что в заключении указывается не диагноз, а лишь выявленные анатомо-функциональные особенности. Диагноз по заключению поставит невролог или педиатр, если в ходе нейросонографии выявлены какие-либо отклонения
Повторное исследование
Чаще всего родители предпочитают проводить УЗИ, когда немного подрастет ребенок. 1 месяц — это наиболее оптимальный возраст. Но в тех случаях, когда наблюдается вышеописанная тревожная симптоматика, процедура выполняется в роддоме новорожденным крохам.
При этом родителям следует быть готовыми к тому, что потребуется несколько таких исследований. Если у младенца выявлено отклонение, то врач назначит соответствующее лечение. В обязательном порядке должен получать назначенную доктором терапию такой ребенок. 1 месяц или 2 проводится лечение. Затем кроху отправляют на повторное исследование. УЗИ необходимо для того, чтобы контролировать динамику заболевания. Врач должен убедиться, что назначенная терапия эффективна, и патология, выявленная у малыша, поддается лечению.
Для детей в критическом состоянии такое исследование — настоящее спасение. Этим крохам УЗИ проводится практически каждый день. При этом, в отличие от рентгена, оно не причиняет вреда здоровью.
Патологии
Отказавшись от обследования, родители рискуют не увидеть вовремя, а, значит, и не начать своевременного лечения в случае наличия новообразований по типу . Кисты могут быть разными — некоторые, например, арахноидальные, довольно опасны для малыша и обязательно нуждаются в лечении.
Увеличенный объем церебральной жидкости внутри черепа может говорить о наличии водянки головного мозга, а затемнения и сосудистые патологии могут говорить об ишемии, ДЦП, гематомах. Появление таких терминов в протоколе УЗИ — еще не диагноз, поскольку для постановки диагноза требуется дополнительная диагностика, одной нейросонографии мало.
Довольно часто на таком обследовании обнаруживают физиологические и функциональные нарушения, которые не нуждаются ни в какой терапии и проходят со временем самостоятельно. Они обусловлены нейрофизиологической незрелостью головного мозга — состоянием вполне естественным для новорожденных.
Некоторые образования имеют благоприятные прогнозы, но нуждаются в регулярном контроле, а некоторые состояния, например, , нуждаются в назначении терапии как можно скорее.
Не стоит полагать, что ребенок, который визуально производит впечатление совершенно здорового, не может иметь аномалий развития мозга. Они довольно коварны и разглядеть их невооруженным взглядом практически невозможно, если, конечно, патологии не носят тотального характера. Это мы говорим не для того, чтобы испугать родителей, а для того, чтобы они хорошо подумали прежде, чем отказаться от нейросонографии, считая ее ненужной и даже вредной.
Последствия
Латеровентрикулоасимметрия желудочков у ребёнка может иметь разнообразные последствия.
При незначительной асимметрии возможно нарушение в развитии умственных и двигательных функций, которые со временем выправятся и придут в норму.
Тяжелая форма наиболее опасна, так как существует риск возникновения ДЦП, серьезных умственных и нервных расстройств, деформирование костей черепа с поражением мозга.
Обнаружение асимметрии у новорождённого сигнализирует о необходимости комплексной диагностики и консультации специалиста.
До трех месяцев нарушения неврологического характера выявить сложно, поэтому ребенок должен постоянно находиться под наблюдением невролога.
Если игнорировать патологию у взрослого человека, то возможны следующие проявления:
- развитие хронической цефалгии;
- нарушение интеллекта;
- появление когнитивных расстройств;
- деменция (атрофия клеток мозга);
- нарушение координации движений.
Своевременное установление диагноза и грамотно подобранная терапия являются залогом здоровья взрослого человека и обеспечения нормального развития малыша.
Для новорожденных (грудничков)
Вентрикуломегалия — это дилатация боковых желудочков у плода, новорождённого или у грудничка первого года жизни.
Первые признаки патологии могут быть обнаружены ровно на 17 неделе беременности.
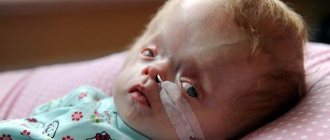
Наиболее часто патология проявляется у недоношенных младенцев, асимметрию желудочков можно рассмотреть на фото.
Обычно такие малыши при рождении имеют сформировавшиеся вентрикулы, при этом черепная коробка еще не достигла необходимых размеров.
Если данное отклонение не вызвано конкретной причиной, то это может означать, что через некоторое время пропорции выровняются до нормы.
Основные причины вентрикуломегалии у новорожденных:
- внутриутробные инфекции у матери (сифилис, токсоплазмоз, краснуха, свинка и т. д.);
- асфиксия новорожденного;
- родовые травмы;
- гидроцефалия, которая определяется до родов;
- кровоизлияние в мозг;
- гипоксия (кислородное голодания) плода;
- наследственность;
- возраст беременной женщины более 35 лет увеличивает риск появления патологии.
Проявления вентрикуломегалии у детей зависят от возраста малыша. Маленький ребёнок с патологией часто капризничает, заторможен, может отказываться от груди, взгляд обычно направлен вниз.
Если у ребенка изолированная патология, отсутствуют другие отклонения или генетические нарушения, то прогноз обычно оказывается благоприятным.
Но происходит так только в том случае, если ребёнку сразу после рождения будет проведен месячный курс грамотного лечения.
У взрослых
Дилатация желудочков у взрослого человека обычно является вторичным признаком, который обусловлен наличием конкретной патологии.
К примеру, дисфункция циркуляции ликвора возникла после ЧМТ, инсульта или инфекционного заболевания.
Вентрикулоасимметрию головного мозга у взрослого нельзя игнорировать. Чтобы вылечить заболевание необходимо пройти полноценное медицинское обследование.