Не каждый медицинский центр возьмет на себя ответственность за лечение болезней и патологий головного мозга, так как далеко не каждый центр обладает необходимым современным оборудованием, которое сможет гарантировать успешный исход сложнейших нейрохирургических операций. Немаловажную роль играют опыт и знания медиков. Именно поэтому такие сложнейшие операции, как нейроэндоскопия и шунтирование головного мозга, применяемые при лечении гидроцефалии, как у взрослых, так и у детей, лучше всего проводить в Израиле. Нейрохирурги в медицинских учреждениях Израиля применяют для лечения гидроцефалии самые современные роботизированные, оптико-волоконные методики.
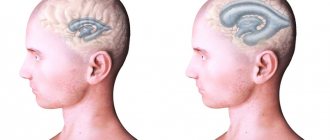
Гидроцефалия у детей
Эта болезнь определяется у новорожденных и не становится пороком на всю жизнь. Израильские врачи проводят лечение гидроцефалии у детей, давая им возможность жить и развиваться без проблем. Лечение гидроцефалии головного мозга у детей должно быть вовремя идентифицировано путем выявления симптомов и проведения диагностики.
Врачи-нейрохирурги, занимающиеся лечением гидроцефалии:
- Нейрохирург, проф. Менаше Заарур – заведующий отделением нейрохирургии, медицинский
- Нейрохирург, проф. Цви Рам – заведующий отделением нейрохирургии, медицинский
- Нейрохирург, проф. Моше Хадани – заведующий отделением нейрохирургии, больница «Шиба»
- Детский нейрохирург, проф. Шломо Константини — заведующий отделением детской нейрохирургии, медицинский .
Результаты.
Все пациенты обеих групп были оперированы с применением ретросигмовидного субокципитального доступа, производимого в положении полусидя на операционном столе. При подготовке пациента к оперативному вмешательству в 23 случаях производилась установка стимулятора лицевого нерва (Medtronic NIM 3.0), не требующая применения в операционной специального нейрофизиологического оборудования и присутствия специалиста. Стойка с эндоскопическим оборудованием подготавливалась также до проведения операционного доступа, с учетом длины световода и провода камеры эндоскопа.
После проведения основного этапа вмешательства – удаления большей части опухоли и трепанации задней стенки внутреннего слухового прохода (ВСП), производилась эндоскопическая инспекция ложа удаленной опухоли и просвета ВСП с целью контроля тотальности удаления внутриканальной части опухоли. При удалении эпидермоидных кист мостомозжечкового угла инспекция области ВСП не требовалась, однако существовала необходимость проведения контроля арахноидальных цистерн на наличие остатков опухоли. В случае обнаружения остатков новообразования в цистернах ММУ, производилось эндоскопически-контролируемое их удаление, а также, при необходимости осуществлялся контроль положения волокон лицевого нерва под контролем эндоскопа. Необходимо отметить, что проведенная эндоскопическая инспекция устранила необходимость проведения дополнительной ретракции гемисферы мозжечка и манипуляций со нейроваскулярными структурами для инспекции цистерн ММУ, получения дополнительного угла обзора и усиления освещенности операционной раны.
В нашей основной, исследованной группе, применить эндоскопическую ассистенцию удалось у всех пациентов. В одном случае, после удаления парастволовой части капсулы холестеатомы, отмечались эпизоды нестабильной гемодинамики, сопровождавшиеся значительным снижением pCO2 крови. Данное обстоятельство потребовало ускорения проведения заключительного этапа операции и не позволило в полной мере провести эндоскопическую инспекцию цистерн мостомозжечкового угла.
Необходимо также отметить, что в 23 случаях при проведении эндоскопической ассистенции без дополнительной тракции мозжечка, был обнаружен остаток опухоли. Удаление резидуальной части опухоли выполнено у 18. В одном случае проведение тотальной резекции опухоли было затруднено ввиду наличия выраженного, распространенного в область внутреннего слухового прохода матрикса опухоли у пациентки с менингиомой задней поверхности пирамиды височной кости, в другом – крайне плотным сращением капсулы опухоли и корешком лицевого нерва у пациентки с вестибулярной шванномой. Во всех случаях дополнительной резекции опухоли нами использовалась как эндоскопическая эксплорация ложа опухоли, так и эндоскопически-контролируемые хирургические манипуляции (удаление опухоли, локация лицевого нерва в месте вхождения его во внутренний слуховой проход и пр.).
В этой группе добиться тотального удаления опухоли удалось в 72% случаев. Факторами, не позволившими произвести тотальное удаление опухоли, были не технические характеристики микрохирургической техники или эндоскопа, а особенности роста опухоли, ее распространение на основание черепа и интимное сращение с нейроваскулярными структурами. Последний факт во всех случаях был выявлен только при помощи эндоскопической ассистенции. Более важным является тот факт, что в 70 % случаев только эндоскопическая ассистенция позволила выявить остаток опухоли. Например, у пациентов с вестибулярными шванномами, именно применение методики позволило на интраоперационном этапе обнаружить остаток опухоли во внутреннем слуховом проходе, убедиться в безопасности планируемого дополнительного рассверливания задней стенки внутреннего слухового прохода и удалить остаток опухоли под контролем эндоскопа. У пациентов с холестеатомами мосто-мозжечкового угла применение методики позволило выявить и удалить недоступные обзору микроскопа фрагменты новообразования (нередко находившиеся на задней поверхности корешков черепных нервов).
Данные манипуляции, несомненно, также имели важное значение для предотвращения развития послеоперационного асептического менингита. При сравнении основной и контрольной групп пациентов по частоте развития пареза лицевого нерва, данное осложнение чаще отмечалось у пациентов из контрольной группы (p=0,0035). При этом, за благоприятный исход принималась оценка от 1 до 2 баллов по шк. Хаус-Бракманн, остальные результаты (3-6 баллов) оценивались, как развитие значимого пареза лицевого нерва. Также в контрольной группе пациентов отмечалась меньшая радикальность удаления опухоли (в 57% по данным контрольной МРТ отмечался остаток опухоли) по сравнению с исследуемой (30% вмешательств носили субтотальный характер), при проведении теста χ2 показатель p=0,0179 (Табл. 2).
При проведении анализа исходов по шкале Карновского, медиана оценки качества жизни у пациентов контрольной группы равнялась 75,33 (ст. отклонение ± 8,60), в то время как у пациентов основной группы – 80,6. (Рис.2). Проведенное с помощью теста Мана-Уитни исследование показало статистическую достоверность данного отличия (p=0,01).
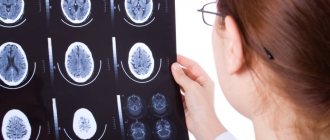
Что необходимо для первичной диагностики гидроцефалии в Израиле
Чтобы подтвердить диагноз, необходимо пройти первичную диагностику. Для этого необходимо:
- Анализ крови – 280$
- Компьютерная томография – 630$
- Магнитно-резонансная томография (МРТ) – 1350$
- Консультация нейрохирурга на основе результатов обследований – от 660$
Чтобы пройти обследование, можно записаться:
- Позвонив нам по номеру: +972(77)4450-480.
- Оставив заявку на сайте.
Мы быстро свяжемся с Вами.
Обсуждение.
В мировой литературе приведено достаточно иллюстративных работ, подтверждающих эффективность применения эндоскопии в хирургии опухолей мостомозжечкового угла [1,2,3,5,8,9]. Основным преимуществом метода выделяется возможность инспекции «слепых» для микроскопа зон, в частности – внутреннего слухового прохода. Ряд авторов также выдвигает гипотезу о необязательности резекции задней стенки ВСП в случае применения ЭА [4]. Следует отметить, что данное предложение справедливо только для опухолей с незначительным распространением во внутренний слуховой проход. Поскольку таких пациентов в нашей серии не было, в 100% случаев трепанация задней стенки ВСП была необходимостью. Несмотря на большое количество существующих публикаций, сравнение результатов лечения пациентов с применением ЭА и без нее, проводилось лишь в единичных случаях. Более того, за последние 10 лет не встречается публикаций, описывавших результаты, полученные в смешанных группах больных. Это обстоятельство может отчасти объяснить отсутствие четко сформулированных показаний к применению ЭА в зависимости от типа опухоли. По данным Y. Kumon и соавт., в группе с применением методики отмечалась как большая радикальность вмешательств, так и меньшее количество рецидивов в послеоперационном периоде [6]. Авторами не получено статистически-достоверной разницы в частоте сохранения «полезного» слуха и функции лицевого нерва. В нашей серии такая разница получена (p<0,05), что также отразилось на сравнении исходов операций с точки зрения качеств жизни пациентов. Сохранение функции лицевого являлось важным также с той точки зрения, что большинство оперированных нами пациентами являются женщинами.
На основании полученных результатов, нами отработан алгоритм проведения ЭА при удалении опухолей мосто-мозжечкового угла (Рис. 1). Следует отметить, что первичная инспекция образований данной локализации возможна только при размерах опухоли не более 20 мм. Также, применение эндоскопической техники при удалении опухолей больших и гигантских размеров нередко затруднено ввиду выраженного кровотечения. Поскольку существующий инструментарий не позволяет выполнить эффективный гемостаз при использовании только эндоскопа, хирургу приходится возвращаться к стандартной микрохирургической методике. Более того, изначально подразумеваемый субтотальный характер вмешательств в случае большого размера опухоли, делает применение ЭА нецелесообразным.
Наибольшая эффективность применения ЭА отмечалась нами в хирургии эпидермоидных кист мостомозжечкового угла. Этому способствуют особенности послеоперационного ложа опухоли – деформированный мозг на протяжении всей операции сохраняет свое положение и тем самым, создает необходимо для проведения инспекции протранство. Применение эндоскопа позволяло обнаружить фрагменты опухоли в цистернах мосто-мозжечкового угла, недоступных для инспекции с помощью операционного микроскопа (Рис. 3). Применение методики в случае удаления вестибулярных шванном позволяло инспектировать внутренний слуховой проход и в случае обнаружения остатков опухоли производить их удаление, тем самым, добиваться радикального характера вмешательства. Осмотр области трепанации задней стенки внутреннего слухового прохода с целью обнаружения костных дефектов побуждал нас применять меры профилактики ликвореи и в некоторых случаях, проводить пластику сформировавшихся дефектов (Рис. 5). При удалении менингиом задней поверхности височной кости, в том числе с распространением в область внутреннего слухового прохода, применение эндоскопической техники позволяло оценить степень инвазии опухолевой ткани в костные структуры, а также установить источник кровотечения, нередко выпадающий из «поля зрения» микроскопа (Рис. 4).
Радикальность проводимых операций зависела не только от размеров опухоли, ее связи с мозговыми структурами, но и от степени внедрения образования в область внутреннего слухового прохода. Применение ЭА было эффективным способом выявления остатков опухоли и в ряде случаев, именно проведение эндоскопической инспекции позволяло изменять тактику операции, ввиду повышения риска травматизации черепных нервов в результате дальнейшего удаления опухоли.
Эндоскопическая ассистенция является эффективной методикой, используемой в хирургии опухолей мосто-мозжечкового угла. Она позволяет провести безопасную инспекцию мостомозжечкового угла, оценить степень радикальности удаления новообразований и протяженность резекции кости в случае трепанации внутреннего слухового прохода. Данные возможности позволяют снизить риск развития послеоперационных осложнений и добиться большей радикальности удаления опухолей, а следовательно, сохранить и в некоторых случаях, улучшить качество жизни пациентов. Одновременная работа с микрохирургической техникой и эндоскопом требует навыка, а эндоскопический вид анатомии ММУ – особого восприятия. Поэтому наш первый опыт подтверждает необходимость прохождения специального тренинга.
Методики лечения гидроцефалии в Израиле
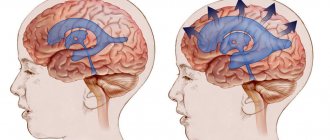
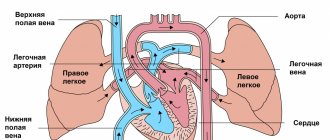
Какое назначить лечение при гидроцефалии выбирает лечащий специалист. Оно в первую очередь зависит от результатов обследования. Чаще всего у взрослых пациентов и детей лечение наружной гидроцефалии головного мозга проводится хирургическим путем при помощи эндоскопической вентрикулоцистерностомии, нейроэндоскопии или шунтирования.
В чем заключается метод нейроэндоскопии
Одной из самых безопасных операцией для лечения смешанной заместительной гидроцефалии головного мозга считается нейроэндоскопия. Данный метод применяется чаще, чем шунтирование. Нейроэндоскопия рекомендована в случаях, когда причиной накопления избытка жидкости является блокировка ее оттока. Цель данной операции – создать отток из мозгового желудочка жидкости в спинномозговой канал.
Как проводится лечение:
В черепной коробке просверливается отверстие малого диаметра, в которое устанавливается специальный катетер – эндоскопический. В третий желудочек мозга вводится катетер. На дне желудочка делается небольшое отверстие, которое, собственно, и будет обеспечивать отток жидкости. Процедура длится около часа, и проводится под общим наркозом. Преимущество этого метода в том, что инфекционное заражение происходит значительно реже, чем при проведении других операций, например, шунтировании.
Преимущества нейроэндоскопии
Во время операции врач делает маленький разрез. Таким образом, наносится минимальная травма головному мозгу, снижается количество рубцов. Послеоперационные боли не очень сильные. Период восстановления занимает меньшее время, чем другие виды операций. Нейроэндоскопия – это сложная операция, для успешного проведения которой необходимо не только современное оборудование, но и опыт нейрохирургов. Данный метод также используется для удаления опухолей головного мозга.
Прогноз
Прогноз заболевания будет зависеть от его формы, течения и результатов терапии. Своевременное лечение значительно увеличивает шансы на успех. Больной гидроцефалией должен регулярно наблюдаться у невролога и нейрохирурга для контроля состояния, особенно после выполнения операции шунтирования. Люди с гидроцефалией могут прожить полноценную жизнь при ответственном отношении к своему здоровью. Без выполнения соответствующего лечения заболевание будет прогрессировать, приводя к инвалидности и даже гибели больного.
Своевременное обнаружение и лечение гидроцефалии позволяет избежать осложнений и сохранить человеку жизнь. Среди существующих методов лечения водянки головного мозга наибольшую эффективность имеют хирургические способы, так как они позволяют устранить первопричину патологии. В лечении пациентов с гидроцефалией применяется комплексный подход, для каждого пациента разрабатывается индивидуальная программа терапии, которая может включать использование препаратов для нормализации симптомов, проведение оперативного вмешательства, создание меню с учетом пожеланий пациента, массажи и другие процедуры.
Чтобы получить консультацию невролога по поводу оптимального метода лечения гидроцефалии, записывайтесь на приём онлайн или звоните по номеру телефона Юсуповской больницы. При необходимости пациенты имеют возможность пройти сложное обследование и лечение на базе научно-исследовательских институтов, с которыми сотрудничает Юсуповская больница.
Записаться на приём
Симптомы гидроцефалии
У каждого человека гидроцефалия проявляется по-разному. Основные симптомы:
- У младенцев может быть зафиксирован большого размера череп, выпуклый или напряженный родничок.
- Дети постарше страдают постоянными головными болями, в глазах отмечается размытость/раздвоение. Известны случаи, когда ребенок и вовсе становится незрячим. У детей может отмечаться нечеткость походки, частое, но непроизвольное мочеиспускание.
- У взрослых наблюдается снижение мышечного тонуса. Они начинают жаловаться на раздражительность, сонливость. Нередко гидроцефалия сопровождается рвотой.
Симптомы, как и лечение заместительной гидроцефалии головного мозга, отличаются в зависимости от возраста.
4.Фенестрация стенок кисты и перфорация дна III-го желудочка
При лечении арахноидальных кист используется эндоскопическая фенестрация стенок кисты
, т.е. создается соустье между ней и цистернами основания черепа. Для предупреждения возможного рецидива арахноидальной кисты, в соустье в некоторых случаях внедряют силиконовый стент. При невозможности выполнения такой операции эндоскопическим методом, она выполняется с помощью традиционной хирургии.
Перфорацию дна III-го желудочка
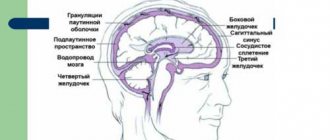
хирурги на сегодняшний день считают самой эффективной методикой избавления от гидроцефалии. В ходе этой операции, проводимой при помощи специального эндоскопического прибора – вентрикулоскопа, осуществляется наложение анастомоза (прохода) между полостями мозговых желудочков. Это обеспечивает возможность оттока из желудочков избыточного ликвора.
Причины развития заболевания:
Врожденная гидроцефалия часто проявляется у детей после перенесеннной матерью тяжелой инфекции во время беременности. Чаще возникает, если женщина переболела в первом триместре – у плода начинают неправильно развиваться структуры головного мозга, из-за чего и может возникнуть гидроцефалия, менингоэнцефалит и другие заболевания. Черепно-мозговая травма, опухоль, гематома, кровоизлияние после перенесенного инсульта являются причинами приобретенной гидроцефалии. У пожилых людей она развивается на фоне атеросклероза, значительного повышения на протяжении долгого времени давления.
Преимущества эндоскопических операций
Эндоскопическая операция может быть эффективной только при условии, что проводит ее хороший специалист. Одно неправильное движение хирурга при вмешательстве на головном мозге может привести к непоправимым тяжелым последствиям. При установке шунтов довольно часто наблюдается их закупорка сгустками крови, опухолевыми клетками и пр. При эндоскопии никакие инородные предметы в организме не остаются, соответственно, развитие подобных осложнений исключается.
В тяжелых случаях пациентам устанавливают дренажи головного мозга. Такое мероприятие очень опасно, поскольку по дренажу инфекция может легко проникнуть в головной мозг. При эндоскопическом вмешательстве этого осложнения не происходит.