Гипервентиляционный синдром (усиленное дыхание) – это одно из распространенных проявлений вегето-сосудистой дистонии. Возникает он в результате дисфункций в центральной нервной системе из-за различных причин. Проявляется целой группой симптомов, включающей дыхательные, вегетативные, психические, сосудистые, болевые и мышечные проявления. Результатом изменений становится ненормальное дыхание, увеличение легочной вентиляции. Требует комплексного лечения, в первую очередь – урегулирования процессов в центральной нервной системе. Из этой статьи Вы сможете узнать о причинах, симптомах и способах лечения гипервентиляционного синдрома.
Общие сведения
Гипервентиляционный синдром — это один из вариантов расстройств вегетативной нервной системы, который проявляется затруднённым дыханием. Патология встречается довольно часто и диагностируется примерно у 15% населения.
Синдром гиперветиляции никак не связан с заболеваниями лёгочной системы, бронхов или сердца. Чувство нехватки воздуха возникает исключительно на фоне нарушения работы вегетативного отдела нервной системы, который ответственен за процессы жизнедеятельности тела, неподвластные нашему сознанию.
Человек может контролировать частоту и глубину дыхания только определённое время. Дыхание может быть глубоким и поверхностным, редким и частым, с задержкой и без.
Патология встречается у лиц самых разных возрастных групп, однако пик заболеваемости регистрируется у лиц 30-40 лет. Лица женского пола среди пациентов встречаются в 4-5 раз чаще, чем мужчины. Для синдрома характерно преимущественно хроническое течение, на острые случаи приходится всего 2% обращений.
Как проявляется дыхательное расстройство при синдроме гипервентиляции
Дыхание поддается влиянию как вегетативной, так и соматической нервной системы. То есть, оно находится в тесной взаимосвязи с эмоциональным фоном человека, и если эмоциональное состояние оказывается нестабильным, возникает расстройство дыхания. У человека может участиться этот процесс или наоборот замедлиться, могут возникнуть и так называемые «провалы» дыхания. Чаще всего дыхательное расстройство выражается:
- постоянным или время от времени возникающим ощущением недостатка воздуха;
- больному кажется, что он никак не может глубоко вдохнуть или что воздух не может пройти в легкие;
- приступ сопровождается ощущением затрудненности дыхания;
- его сопровождает сухой навязчивый кашель, сопение, зевота, частые вздохи.
Патогенез
Психоэмоциональное состояние человека довольно сильно влияет на работу дыхательной системы. Различные психогенные триггеры (например, тревожность) приводят к биохимическим сдвигам, которые влияют на баланс кальция и магния. Развитие гипервентиляции потенциируется изменениями в работе дыхательных ферментов.
Из-за избыточного выделения углекислого газа его концентрация в крови снижается, что приводит к сдвигу рН в щелочную сторону, гипокапнии и развитию респираторного алкалоза. На фоне вышеописанных изменений появляется специфическая симптоматика:
- тетания;
- алгические расстройства;
- нарушения сознания;
- вегетативные и сенсорные нарушения.
В результате происходит усиление тревожности, которая поддерживает гипервентиляцию. Даже после устранения провоцирующего этиологического фактора порочный круг продолжает существовать и отрицательно сказываться на здоровье пациента.
Что такое гипервентиляция легких: причины, симптомы и лечение
Гипервентиляция легких – это чрезмерно быстрое и глубокое дыхание, которое, вероятно, уже испытывали многие.
В фильмах изображают гипервентиляцию – как популярный способ показать людей, находящихся под сильным психическим стрессом: страдальцы внезапно начинают дышать быстрее и глубже, становятся мелово-белыми, и, наконец, кто-то врывается с пластиковым пакетом, в который несчастные должны выдыхать и вдыхать.
На самом деле, острое психическое напряжение может привести к острой гипервентиляции, но симптом также может быть хроническим. И это не всегда вина психики. Прочитайте всю важную информацию о «гипервентиляции» и о том, почему пластиковый пакет во многих случаях вполне законен.
Гипервентиляция легких: описание
Термин гипервентиляция легких описывает чрезмерное («гипер») проветривание легких . Поначалу это звучит странно, но это может произойти при учащенном и углубленном дыхании .
В результате, так называемое парциальное давление углекислого газа (СО 2 ) в легких и в циркулирующей крови уменьшается, что, в свою очередь, сдвигает рН крови в щелочной (основной) диапазон.
Гипервентиляция не имеет ничего общего с нормальным ускорением дыхания при физической нагрузке.
На самом деле, снижение парциального давления CO 2 автоматически вызывает неосознанный рефлекс для снижения дыхательной активности, но при гипервентиляции эта петля нарушается. Все это более подробно:
Легкие ответственны за жизненно важный газообмен крови. Он снабжает его свежим кислородом и, в свою очередь, CO 2, образующийся при клеточном дыхании, который выделяется через легкие.
При гипервентиляции дыхание становится более быстрым, но в то же время дыхание становится глубже. Поскольку при нормальном дыхании кровь уже почти на 100 процентов насыщена кислородом, гипервентиляция не вызывает дополнительной оксигенации организма.
Тем не менее, концентрация СО 2 в крови все больше и больше снижается, что имеет далеко идущие последствия.
При нормальных обстоятельствах полученный CO 2 растворяется в крови и связывается там как углекислота . Как следует из названия, это, в свою очередь, оказывает подкисляющее влияние на уровень pH в крови.
По мере того, как содержание CO 2 и, следовательно, содержание углекислоты уменьшается, происходит подщелачивание крови, таким образом, pH , который должен составлять около 7,4, таким образом, увеличивается.
Созданное таким образом состояние называется «респираторный алкалоз».
Гипервентиляция и мозг
Организм человека снабжен целым рядом защитных функций и рефлекторных механизмов, которые обычно очень значимы и хорошо выполняют свою работу. Однако при определенных обстоятельствах такой рефлекторный механизм также может быть невыгодным. Это также верно в случае гипервентиляции в отношении мозгового кровотока.
Если в крови повышена концентрация СО 2 , это обычно сопровождается снижением содержания кислорода. Специальные рецепторы в парной сонной артерии и аорте (главной артерии) способны измерять уровень СО 2 в крови и сообщать об этом мозгу, где обрабатывается сигнал.
Классификация
Патологические типы дыхания:
- терминальное;
- периодическое;
- диссоциированное.
Виды периодического дыхания:
- Биота;
- Чейна-Стокса;
- волнообразное.
Для периодического дыхания характерно чередование дыхательных движений и пауз в виде апноэ. Патология возникает на фоне расстройства системы автоматического регулирования дыхания.
Терминальные типы дыхания включают:
- гаспинг дыхание;
- апнестическое дыхание;
- дыхание Куссмауля.
Патологические терминальные типы дыхания сопровождаются грубыми нарушениями ритмогенеза. Дыхание Куссмауля характеризуется глубоким вдохом и вслед за ним удлинённым форсированным выдохом. Куссмауля описывают как глубокое и шумное дыхание, которое регистрируется у пациентов в бессознательном положении на фоне уремической, диабетической или печёночной комы. Дыхание Куссмауля запускается из-за патологии возбудимости дыхательного центра у лиц с гипоксией головного мозга, метаболическим ацидозом и токсическими явлениями.
Диссоциированное дыхание характеризуется:
- ассиметрией правой и левой половин грудной клетки;
- парадоксальными движениями диафрагмы.
Синдром Да Коста назван в честь монаха и проявляется приступообразным увеличением лёгочной вентиляции, что сопровождается изменениями в сознании, болевыми, чувствительными, мышечно-тоническими и вегетативными нарушениями. Синдром Да Коста возникает после психологической травмы в виде острых и хронических стрессов.
Нормализация дыхания во время приступа
Нормализация дыхания при гипервентиляционном синдроме
Для предотвращения нарушения вентиляции легких во время стрессовых ситуаций помогут специальные упражнения, которые приведут дыхательную систему в состояние покоя.
Первое, что нужно сделать, это лечь на спину и положить одну руку на грудь, а другую – на живот (лево и право значения не имеют). Ноги в коленях согнуть и притянуть к груди. Это уменьшает количество воздуха, получаемого легкими, поскольку не дает диафрагме активно двигаться.
В такой позе нужно делать размеренные дыхательные движения, считая до 4 при вдохе и выдохе. При этом важно постоянно следить за работой мышц брюшного пресса, грудной клетки и диафрагмы, чтобы в легкие входило столько кислорода, сколько необходимо, но не больше.
Причины
Синдром гипервентиляции возникает из-за комбинированности системы регулирования дыхания. В период стресса, либо когда пациент переутомлён или испытывает страх, глубина и ритм дыхательных движений меняется непроизвольно, что приводит к чувству нехватки воздуха. Именно это провоцирует панические атаки, которые еще больше усугубляют течение гипервентиляционного синдрома.
Также к патологическому дыханию может привести повышенная мнительность или подверженность пациента постороннему влиянию. К примеру, приступ удушья может возникнуть после того, как человек увидел приступ бронхиальной астмы у другого пациента. Это событие может зафиксировать в памяти и даже через несколько лет привести к формированию синдрома гипервентиляции.
Этиологические факторы:
- Органические. К ним относятся различные поражения центральной нервной системы (дисциркуляторная энцефалопатия, гидроцефалия, арахноидит), а также заболевания внутренних органов (рецидивирующий бронхит, артериальная гипертензия, сахарный диабет). Влияние только органических факторов встречается у 5% пациентов с синдромом гипервентиляции.
- Психогенные. Провоцируются психическими нарушениями (неврастения, депрессия, тревожные или фобические расстройства, крайне редко – истерический невроз). Патология может развиться на фоне острых и хронических стрессовых ситуаций. В некоторых случаях синдром развивается в результате психогении в детском возрасте, когда ребёнок был свидетелем эпизода удушья тонущего человека или асфиксии.
- Смешанные. В этих случаях психогенный триггер срабатывает в ответ на органическую патологию. Встречаются в 35% случаев.
Также гипервентиляционный синдром может быть спровоцировать приёмом некоторых лекарственных препаратов (метильные производные ксантина, салицилаты, бета-адреномиметики, препараты прогестерона).
Гипервентиляция в дайвинге[править | править код]
Контролируемая гипервентиляция
Эффективное использование лёгких является первостепенным фактором в дайвинге. Для повышения запаса дыхательной смеси перед погружением используется контролируемая гипервентиляция — дайвер делает несколько глубоких и быстрых вдохов-выдохов (ни в коем случае не допуская гипокапнии) и ныряет на вдохе. Излишняя гипервентиляция перед погружением может привести к потере сознания на малой глубине (и таким образом стать неконтролируемой).
Неконтролируемая гипервентиляция
Неконтролируемая гипервентиляция может происходить вследствие любой физической нагрузки и приводит к нежелательной гипоксии мозга. Так, это может быть при беге, езде на велосипеде, но особенно опасно при интенсивном плавании, поскольку в последнем случае потеря сознания приведёт к утоплению.
Профилактика потери сознания при гипервентиляции
Для большинства здоровых людей первыми признаками гипоксии являются предобморочное затуманивание или бессознательное состояние, состояние тревоги, отсутствие телесных ощущений, которые по неопытности могут быть замечены слишком поздно. Но при своевременном обнаружении симптомов достаточно прекратить плавание на поверхности воды, перевернуться на спину и задержать дыхание на вдохе, пока не произойдет накопление углекислоты в крови и тканях мозга.
Симптомы гипервентиляционного синдрома
Для заболевания характерен полиморфизм и многочисленность возникающих симптомов. Однако принято выделять типичную триаду в клинической картине ГВС:
- эмоциональные нарушения;
- дыхательная дисфункция;
- мышечно-тонические феномены.
Выделяют 4 форма расстройство дыхания:
- Пустое дыхание — субъективное чувство нехватки воздуха, что подталкивает пациента дышать чаще и глубже.
- Затруднённое дыхание. Пациенты описывают состояние, как «ком в горле», «зажатость при вдохе». Необходимо приложить определённые усилия, чтобы сделать полноценный вдох. В акте дыхания принимает участие вспомогательная мускулатура, регистрируется аритмичное усиленное дыхание.
- Расстройство дыхательного автоматизма. Пациенту кажется, что дыхание останавливается, что побуждает его самостоятельно контролировать процесс дыхания и корректировать его.
- Применение гипервентиляционных эквивалентов (кашель, зевота, глубокие вздохи, сопение).
Психоэмоциональные нарушения проявляются чувством страха и тревожностью. Чаще всего регистрируется генерализованное тревожное расстройство. Больные жалуются на потерю способности самостоятельно расслабляться, отмечают повышенное беспокойство и постоянное нервное перенапряжение. Довольно часто выявляется боязнь публичных мест (социофобия) и открытых пространств (агорафобия), усугублённых дыхательными расстройствами.
Мышечно-тонический синдром развивается из-за изменений в электролитном составе крови, который отвечает за нервно-мышечную возбудимость. Пациенты жалуются на «парестезии», которые проявляются жжением, онемением, покалыванием и чувство ползания мурашек. Также проявляются тетанические феномены в виде мышечных спазмов и тонических судорог в дистальных отделах конечностей. Крайне редко регистрируется карпопедальный спазм.
Классические симптомы гипервентиляции легких:
- кардиалгия;
- головные боли;
- боли в эпигастральной области;
- диспепсия;
- неясность сознания;
- учащенное сердцебиение;
- синкопальные состояния.
Клинические проявления
Симптомы заболевания могут проявить себя спонтанно. В некоторых случаях человеку необходимо оказать незамедлительную помощь. Учащенное дыхание сопровождается:
- глубоким дыханием;
- головокружением;
- сухостью в ротовой полости;
- покалыванием в конечностях;
- болью в области сердца;
- паническими атаками;
- потерей сознания.
Проявляемые симптомы не должны оставаться без внимания. Сохраняется высокая вероятность развития тяжелых нарушений со стороны всего организма. Если человек находится в сознании, необходимо провести лабораторные анализы. Определить патологию одни симптомы не помогут, нужно изучить уровень гемоглобина, соотношение кислорода и углекислого газа.
Подобные приступы могут проявляться неоднократно. В некоторых случаях они проходят самостоятельно, без особых последствий для организма. Иногда признаки настолько выраженные, что справиться с ними самостоятельно невозможно. Если состояние человека тяжелое, необходимо вызвать скорую помощь. Нарушения дыхательной системы способны повлиять на общее самочувствие.
Справиться можно с контролируемой гипервентиляцией, бесконтрольный процесс представляет особую опасность и может угрожать жизни человека.
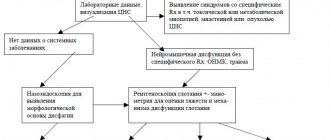
Анализы и диагностика
Помимо инструментальных методов диагностики важнейшими составляющими при обследовании пациента являются тщательный осмотр и детальный сбор анамнеза. Синдром гипервентиляции всегда сопровождается огромным количеством жалоб на работу органов и систем. Окончательный диагноз может быть выставлен только после того, как проведённые обследования покажут отсутствие органической патологии. Именно с этой целью пациентам назначают спирографию, ЭхоКГ, ЭКГ, ультразвуковое исследование органов брюшной полости.
При первом опросе пациента можно без труда выявить высокую эмоциональную напряжённость или определённую тревожность. При получении положительного результата по психогенному анализу врач может сразу заподозрить гипервентиляционный синдром.
Также для выявления патологии пациенту рекомендуется в течение 5 минут дышать часто и глубоко. Специфическая симптоматика проявится сразу же, если обследуемый действительно страдает ГВС. Также существует уникальный опросник, позволяющий без труда диагностировать патологию у 9 из 10 пациентов.
Диагноз не может быть выставлен лишь по результатам дополнительных методов исследования либо на основании одного определённого симптома. Важно помнить, что нарушения в работе дыхательной системы могут указывать и на другие более серьёзные заболевания (бронхиальная астма, сердечная недостаточность и т.д.). Только благодаря индивидуальному подходу лечащего врача в сочетании с современными методами диагностики можно установить единственно верный диагноз.
Как диагностировать?
Синдром гипервентиляции легких поставить очень трудно, к нему приходят методом исключений, так как симптоматика очень похожа и на другие болезни. Чаще всего пациенту необходимо провести целый ряд обследований.
Но наиболее эффективным методом постановления диагноза является капнография. Оборудование вычисляет концентрацию углекислого газа в выдыхаемом воздухе. Если показатели в норме, возникновение проблем с дыханием приравниваются к случайным. В противном случае диагностируется дыхательный невроз.
Также, для более точного определения проявления симптомов, используют специальный вопросник. В таблице заданы все симптом дисфункционального дыхания, а пациент должен отметить по баллам степень проявления каждого показателя.
Лечение гипервентиляционного синдрома
Терапия гипервентиляционного синдрома должна носить комплексный подход и сочетать, как фармакотепию, так и немедикаментозные методики. Важное значение имеет проведение лечащим доктором разъяснительных бесед о причинах появления нарушений. Необходимо показать пациенту связь между эмоциональной составляющей и соматической симптоматикой, убедить в отсутствии органической патологии. Лечение состоит из нескольких направлений:
- Психотерапия. При выявлении психогении в детстве обязательно проводятся сеансы психоанализа. Также эффективны психоаналитические и когнитивно-поведенческие методики.
- Формирование правильного дыхания. Регулярные занятия дыхательной гимнастикой оказывают положительное влияние на течение заболевания. Вспомогательными методиками являются курсы по техникам расслабления и релаксации. Необходимо научить пациента технике дыхания в пакет для купирования гипервентиляционного криза.
- БОС-терапия. Специальная аппаратура позволяет не только получить объективную информацию о дыхательной системе, но и научить пациента правильному дыханию.
- Медикаментозное лечение психических сфер.
- Устранение электролитных нарушений. Приём препаратом магния и кальция позволяют не только снизить склонность к тетании, но и оказывают противосудорожный, успокаивающий эффект.
Комплексное лечение проводится в течение 4-6 месяцев. Рекомендуется регулярное наблюдения за пациентом для предотвращения рецидивов.
Дыхательные упражнения
Есть еще одно хорошее упражнение для профилактики гипервентиляции легких. Его нужно делать не в момент приступа, а отрабатывать заранее, если есть склонность к дыхательным расстройствам. Упражнение поможет не только избежать гипервентиляции, но и приведет в порядок работу легких и дыхательной системы в целом. Заниматься нужно ежедневно.
Выполнение:
Дыхательные упражнения при синдроме
- лежа на спине закрыть глаза и расслабиться минут на 5, пытаясь ощутить в теле тепло и легкость;
- сделать глубокий медленный вдох, максимально выпячивая брюшную стенку (в это время будут заполняться нижние отделы легких);
- затем постепенно приподнимать и грудную клетку;
- теперь нужно плавно выдохнуть, сначала опустив живот, а потом грудь.
Важно при этом считать в уме время вдоха (4 сек.) и выдоха (8 сек.). Во избежание растяжения тканей легкого вдыхать нужно не на 100 % от возможного, а на 90. Если, проделывая упражнение, человек отмечает у себя одышку, головокружение, беспокойство, то необходимо укоротить вдох (3 сек.) и выдох (6 сек.).
Поначалу нужно повторять такое упражнение 10–15 раз, через месяц начать постепенно увеличивать их количество до 50 (раз в 3–5 дней по 1). Длительность вдоха и выдоха тоже следует наращивать строго в пропорции 1:2 (например, 5 секунд на вдох и 10 на выдох или 10:20). Важно помнить, что без помощи специалиста лучше не делать цикл дыхания слишком длинным (более 1 минуты). При правильном выполнении дыхательных упражнений в теле появляется ощущение покоя и комфорта. Алкоголь, сигареты и психотропные средства запрещены во время освоения упражнений для органов дыхания.
Алкоголь и сигареты запрещены во время освоения упражнений для органов дыхания
Лекарства
С целью медикаментозной коррекции психических сфер показан приём антидепрессантов с выраженным анксиолитическим эффектом (Амитриптилин, Флувоксамин).
Также пациентам с синдромом гипервентиляции назначают нейролептики, транквилизаторы и седативные средства. Во время криза показан приём препаратов бензодиазепинового ряда (Диазепам). При сильно выраженном вегетативном компоненте назначают вегетотропные медикаменты.
Симптомы повышения альвеолярной вентиляции
В период приступа возникают:
- затруднения дыхания;
- спазм кровеносных сосудов, мышечная дрожь, ощущение холода;
- тахикардия – учащенное сердцебиение;
- головокружение;
- ощущение нехватки воздуха при дыхании;
- болевые ощущения за грудиной;
- потеря равновесия и неспособность управлять телом;
- ощущение слабой тошноты;
- испарина, повышенное потоотделение;
- покалывания, ощущение мурашек, чувство сжимания в конечностях;
- дереализация – кратковременное чувство нереальности происходящего вокруг.
Нередко в период предвестников приступа возникают другие нарушения:
- ноющие болевые ощущения в брюшной полости;
- превышение давления в артериальной системе человека;
- расстройства кишечника;
- резкое падение интенсивности кровотока;
- подкашиваются ноги;
- сильная слабость в теле, мышцах;
- небольшое повышение температуры;
- самопроизвольные сокращения мышц;
- чувство приближающегося отключения сознания.
Прогноз и профилактика
Синдром гипервентиляции не угрожает жизни пациента, однако значительно снижает её качество. При отсутствии своевременного и грамотного лечения симптоматика усугубляется, реализуется порочный круг. В будущем влияние триггерных факторов может возобновиться и спровоцировать рецидив.
Для профилактики гипервентиляционного синдрома необходимо своевременно корректировать возникающие психологические проблемы, научиться адекватно реагировать на стрессовые ситуации и сформировать оптимистичный, доброжелательный взгляд на жизнь.
Что делать во время приступа
Облегчить состояние во время приступа гипервентиляции и не допустить серьезных последствий помогут следующие действия:
Во время приступа гипервентиляции не стоит паниковать
- чувствуя приближение приступа, сесть прямо, закрыть глаза и успокоиться;
- даже при ощущении нехватки воздуха в легких не вдыхать глубоко;
- дышать только носом, закрывая поочередно по одной ноздре, чтобы уменьшить количество поступающего в легкие кислорода;
- если все же дыхание ротовое, нужно плотно стиснуть зубы;
- следить, чтобы в момент вдоха работала брюшина, а не грудная клетка.
Список источников
- Н.В.Дараган, С.Ю.Чикина «Гипервентиляционный синдром в практике врача-пульмонолога: патогенез, клиника, диагностика», статья в журнале «Пульмонология»№5, 2011
- Коваленко Т.Г. «Гипервентиляционный синдром. Новый взгляд на проблему», Электронный сборник научных трудов «Здоровье и образование в 21 веке» №7, 2011
- Щекотов В.В., Барламов П.Н., Урбан П.И. «Гипервентиляция как фактор риска эндотелиальной дисфункции у больных гипертонической болезнью», Медицинский Альманах №3, 2011
Когда вам нужно обратиться к врачу?
При физических причинах гипервентиляция часто является хронической и может привести к другим симптомам, таким как глотание воздуха с метеоризмом , частое мочеиспускание , проблемы с сердцем и судороги из-за абсолютного дефицита кальция и сильной головной боли . Поэтому причины гипервентиляции должны быть найдены и устранены, поэтому в любом случае следует обратиться к врачу.
Напротив, психогенная гипервентиляция обычно острая, и симптомы быстро прекращаются, как только человек немного успокоится и его дыхание нормализуется. Тем не менее, посещение врача также желательно, поскольку гипервентиляция, особенно в случаях повышенной заболеваемости, может серьезно повлиять на точную причину заболевания. При необходимости можно вызвать и психолога.
Показания по лечению
Главным показанием является подтвержденный в клинических условиях диагноз вегетососудистой дистонии. Поскольку ВСД – это синдром, то показания к его терапии соотносятся с нарушениями различной этиологии: сосудистой, психологической, неврологической, кардиологической и многих других.
Если профессиональные обязанности сопряжены с высоким умственным, эмоциональным напряжением, стрессовыми ситуациями, переутомлением либо есть наследственная предрасположенность к ВСД – запишитесь на консультацию к специалисту. Своевременная профилактика позволит избежать усугубления проблем, ведь болезнь легче предупредить, чем лечить.