Ненормальное восприятия окружающего мира и себя самого, когда все кажется нереальным, а собственные мысли, эмоции, ощущения будто наблюдаются со стороны, в психиатрии носит название деперсонализация. Часто она возникает вместе с дереализацией, характеризующейся отдаленностью всего вокруг, отсутствием в нем красок, нарушением памяти. В силу сходности симптомов, в 10-ом пересмотре Международной классификации болезней синдром деперсонализации-дереализации обозначен одним кодом F 48.1.
Расстройство восприятия время от времени посещает более 70 % людей во всем мире. Им кажется, что их сознание делится на две части и одна из них, потеряв контроль над своим разумом и телом, паникует, а вторая безучастно наблюдает за этим со стороны. Это похоже на страшный сон и поэтому очень пугает. Человек все видит в тумане, в приглушенных красках, не может пошевелить ни рукой, ни ногой. Он ощущает сильнейший дискомфорт и ему кажется, что он сходит с ума.
Данное расстройство специалисты не считают серьезной психической патологией. Психика человека так может среагировать на стресс, испуг, сильное эмоциональное потрясение и даже на переутомление в физическом смысле. Мозг «включает» защиту, снижая сенсорную чувствительность человека и эмоциональность, поэтому предметы кажутся странными, необычными на ощупь, а краски — поблекшими. То есть, восприятие мира становится непривычным и странным, незнакомым. Проходит подобное состояние обычно самостоятельно и быстро, без лечения.
Но, если же подобный синдром проявляется часто и держится в течение долгого времени, а симптомы усиливаются, то он уже опасен: индивид может причинить вред себе и другим своим неадекватным поведением, или же покончить жизнь самоубийством. Поэтому в этом случае необходима помощь медиков.
Необходимо знать, что деперсонализация также может сопровождать клиническую депрессию, панические атаки, тревожное и биполярное расстройства, шизофрению. Схожие ощущения вызывают наркотические средства, успокаивающие и антигистаминные препараты и ряд других лекарственных средств, а также кофеин и алкоголь.
Причины расстройства восприятия
Деперсонализация встречается у людей разного возраста и пола, но чаще всего она поражает молодых женщин. Как уже упоминалось, ее вызывает стрессовая ситуация. Сопротивляющаяся ей психика снижает сильную эмоциональную нагрузку человека, переключая его внимание на стороннее наблюдение. Таким образом индивидуум обращает свое сознание на себя, его органы чувств притупляются, но при этом логическое мышление остается прежним.
Процесс развития синдрома в организме выглядит так: под действием стресса начинает вырабатываться большой объем эндорфинов. В результате их масштабной хаотичной атаки на рецепторы отвечающая за эмоции лимбическая система не в силах справится с таким напором и вынуждена частично отключиться.
Но вышеописанный механизм могут запустить и другие факторы, физические:
- инсульт;
- гипертония;
- опухоль мозга;
- неврологическая болезнь;
- травма головы;
- эпилептический приступ;
- нейрохирургическая операция;
- тяжелая инфекционная болезнь в детстве;
- родовая травма.
Весьма редко деперсонализация передается по наследству или является следствием негативных изменений в нервной системе.
Уже говорилось, что прием наркотиков или другая интоксикация организма тоже может вызвать расстройство восприятия, так как это провоцирует усиленную выработку «гормонов счастья» — эндорфинов. Поэтому в США изучением деперсонализации на государственном уровне занимается организация по вопросам наркотической зависимости населения.
Следует учесть, что при шизофрении раздвоение личности имеет другие причины и это является симптом серьезного расстройства психики, подход к которому особый и требующий сложного лечения.
Симптомы послеродовой депрессии
Около 80% матерей, родивших впервые, испытывают проблемы с расстройством настроения. Обычно расстройство настроения длится до 10 дней при условии заботы и внимания к молодой маме. Оно выражается частой сменой настроения, даже по незначительным поводам, и склонностью к плаксивости. Из них в 10% случаев симптомы послеродовой депрессии могут носить длительный характер и развиться в, собственно, заболевание.
В большинстве случаев признаки послеродовой депрессии на ранней стадии остаются без внимания. Само заболевание может развиваться медленно и негативно отражаться как по отношению к близким, так и по отношению к ребенку. Около 13% детей в первый год жизни подвергаются негативному влиянию со стороны мамы, находящейся в послеродовой депрессии. В таком состоянии мама может быть агрессивна по отношению к ребенку, быть невнимательной к его потребностям, не проявлять должной любви и заботы.
Симптоматика
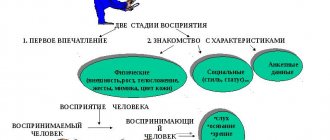
Существует 3 условных группы признаков, характеризующих синдром деперсонализации:
1. Эмоциональная холодность, безучастность в восприятии окружающего мира, отстраненность, равнодушие к людям::
- безразличие к страданиям других;
- отсутствие радости при общении с родными, друзьями;
- невосприимчивость к музыке;
- утрата чувства юмора;
- соблюдение невозмутимости в ранее вызывавших какие-либо чувства ситуациях, как негативных, так и позитивных.
Страх испытывается только от утраты контроля своего тела и потери ориентации в пространстве. Угнетает чувство растерянности от непонимания местонахождения, истории попадания сюда и дальнейших действий.
2. Нарушение физических ощущений:
- теряется чувствительность к горячему и холодному;
- краски становятся тусклыми, может появиться дальтонизм;
- изменяются вкусовые ощущения;
- предметы кажутся размытыми, не имеющими границ;
- звуки кажутся приглушенными, как в воде;
- боль при небольших ранениях отсутствует;
- нарушается координация движений;
- отсутствует чувство голода, а с ним пропадает и аппетит.
3. Психическая невосприимчивость:
- человек забывает свои предпочтения – что нравится и не нравится;
- отсутствие стимулов и мотивов – нежелание ухаживать за собой, готовить еду, стирать, работать, ходить за покупками;
- временная дезориентация – индивидуум может просидеть, ничего не делая, несколько часов и не понимать, сколько прошло времени;
- ощущение участия в качестве актера в скучной тягучей пьесе;
- созерцание со стороны своей жизни, как будто это сон.
Главным признаком расстройства восприятия считается глубокая погруженность человека в себя. Сначала он понимает, что воспринимает свою личность неправильно, это его угнетает и вызывает сильное душевное волнение.
При попытке понять происходящее, ощущение нереальности становится все сильнее, и нелепость ситуации заставляет индивидуума избегать общения с другими людьми. Индивид, однако, отдает себе отчет в болезненности своего состояния.
В общем клиническую картину деперсонализации можно описать так:
- Нарушено восприятие мира – он кажется ирреальным, фантастическим.
- Полная отстраненность от происходящего вокруг.
- Потеря удовлетворения от естественных физиологических потребностей – сна, еды, дефектации, секса и т.п.
- Замкнутость.
- Нарушения восприятия строения своего тела – руки и ноги кажутся искусственными, непонятной конфигурации или размера.
- Неспособность управлять своим телом.
- Снижение интеллектуальных способностей.
- Чувство одиночества, брошенности всеми.
- Отсутствие любых эмоциональных проявлений.
- Изменение физиологических ощущений.
- Раздвоение личности.
- Ощущение наблюдения за самим собой со стороны.
Эти симптомы расстройства восприятия могут иметь разную степень выраженности при разных типах деперсонализации, о которых будет сказано ниже.
Деперсонализационное расстройство — достаточно распространенная форма психической патологии [5, 13]. М. Sierra [41-46], рассматривая деперсонализацию с кросс-культурной точки зрения, констатировал большой разброс показателей ее распространенности от 7 до 80% в разных регионах мира. В общей популяции при оценке на момент соответствующего исследования оно встречается с частотой от 0,8 до 2,0%. В психиатрических стационарах деперсонализационное расстройство выявляется у 80% пациентов [26]. Если речь идет о переходных формах деперсонализации (например, дереализации), то их распространенность выше: в течение жизни они встречаются в общем населении у 26-74%, при этом 31-66% таких случаев связаны с действием того или иного травматического (стрессового) воздействия. Исследования, в которых были использованы стандартизированные диагностические интервью, показали, что изучавшиеся расстройства при их учете в течение месяца жизни человека встречаются в Великобритании с частотой 1,2-1,7%, в Канаде — 2,4%. К приведенным данным можно добавить, что такие расстройства у ветеранов войны с посттравматическим стрессовым расстройством (ПТСР) встречаются в 30% случаев и у больных с униполярной депрессией — в 60%, при паническом расстройстве — в 82,6% [32, 34, 35, 41].
Главными клиническими проявлениями деперсонализации в классической психиатрии считают расстройство осознания своего «Я» как личности и потерю или искажение осознания субъективной принадлежности собственных психических актов, т.е. речь идет о патологии самосознания, нарушении ценности своего «Я», его самостоятельности, активности и обособленности от окружающего мира.
Клинические проявления расстройств самосознания представлены в виде таких симптомокомплексов, как деперсонализация, переживания отчуждения, анозогнозия [19, 20, 28].
С.Ф. Семенов [14] выделял несколько синдромов. Первый — это синдром деперсонализации, клиническая картина которого чрезвычайно полиморфна, но основные клинические критерии нарушения самосознания едины. Это — чувство чуждости, измененности своего «Я». Во-вторых — психические автоматизмы, под которыми автор понимал отчуждения собственных психических актов, нередко осложняющихся разнообразными бредовыми идеями, в особенности бредом овладения и физического воздействия. Смешанные варианты сочетают в себе симптомы деперсонализации и психического автоматизма.
К наиболее выраженной форме нарушения самосознания он относил явления психического автоматизма, т.е. синдром Кандинского-Клерамбо. Автор различал несколько их клинических вариантов, связанных между собой переходными и смешанными формами: а) отчуждения психических актов, явления психического автоматизма; б) отчуждение чувственно эмоциональной окраски восприятия; в) депрессивный тип нарушения чувственного восприятия с чувством «далекости» всего внешнего мира, а иногда и собственного тела; г) ослабление и искажение чувства реальности собственных ощущений и внешнего мира в связи с нарушениями корковых гностических функций. Таким образом, по С.Ф. Семенову, деперсонализация составляет основу расстройств самосознания.
Согласно К. Ясперсу [21], о явлениях деперсонализации можно говорить при отсутствии сознания собственной деятельности (активности) с отчужденностью мира восприятий, потерей нормального ощущения собственного тела и субъективной способности к представлениям и восприятиям и нарушением сознания автоматизма волевых процессов. По поводу этого А.В. Снежневский [17] писал, что К. Ясперс и другие немецкие психиатры под деперсонализацией понимают достаточно узкое расстройство (одно из проявлений расстройства и отчуждения сознания «я»). Сам А.В. Снежневский [17, 18] утверждал, что рассматривать синдром деперсонализации следует более широко — как нарушение, покрывающее все проявления расстройства самосознания. Говоря о расстройстве самосознания и деперсонализации в качестве равнозначных понятий, он допускал существование нескольких их форм. Позиция А.В. Снежневского, по нашему мнению, полнее отражает клиническую реальность.
Одно из наиболее крупных исследований рассматриваемого клинического феномена было выполнено Т.А. Кафаровым [3, 4] — в работе «Психопатология самосознания в патокинезе шизофрении» он определяет расстройство самосознания следующим образом: «Расстройствами самосознания являются состояния, при которых нарушается адекватная оценка своего «Я» как физического объекта, субъекта психической деятельности и как личности с определенным социальным статусом в целом или в отдельности». Дополнительным критерием диагностики, по его мнению, являются нарушения преморбидной стабильности и цельности образа «Я».
Несмотря на важность проблемы деперсонализации, в литературе ей посвящено относительно мало специальных исследований, и она остается одним из наименее изученных психопатологических явлений. Общепринятых определений синдрома деперсонализации до настоящего времени нет. Отчасти это связано с крайне нечеткой терминологией. Каждая школа придает термину «деперсонализация» различные значения. Это частично объясняется неудачностью самого слова: часто его переводят дословно как «обезличивание», т.е. утрата своего «Я». К деперсонализации относят разные расстройства: раздвоение личности, феномен «сделанности», нарушения схемы тела, грубую дереализацию, оптико-вестибулярные расстройства и др. Однако следует напомнить, что L. Dugas [29], введший в употребление этот термин, подчеркивал, что деперсонализация есть не потеря чувства «Я», а чувство (ощущение) потери своего «Я», которое является одним из многочисленных проявлений обозначаемого этим термином психического нарушения. Имеются и другие термины. Из них в русском языке определение «чувство отчуждения», по мнению В.А. Жмурова [2], является наиболее адекватным. Однако слово «деперсонализация» прочно вошло в литературу, и его замена представляется в настоящее время нецелесообразной. Современное его понимание у большинства отечественных клиницистов представляется как расстройство самосознания личности, выражающееся в ощущении утраты ее единства, искажении и отчуждении некоторых или всех своих психических или физических процессов[].
По мнению Ю.Л. Нуллер [10-12], существующие классификации деперсонализации основаны либо на чисто феноменологическом принципе (ауто-, сомато- и аллопсихическая деперсонализация), либо на том, в рамках какого заболевания она встречается (шизофреническая, депрессивная, невротическая, органическая) [16].
Трудности феноменологической классификации патологии самосознания обусловлены в большей мере тремя основными причинами: 1) очевидной сложностью феномена психоза как такового и эндогенных психозов в частности; 2) неразработанностью понятийного аппарата клинической психиатрии; 3) недостаточным использованием методов психологии для исследования феномена деперсонализации [7-9]. Между тем именно использование патопсихологического метода и включение его на разных этапах клинико-динамического анализа болезни создает возможность более глубокого феноменологического изучения нарушений самосознания. Примером могут служить работы, выполненные в 60-х годах В.Н. Мясищевым [6].
В.Н. Мясищев [6] солидаризировался с авторами, считавшими, что в основе деперсонализации лежит расстройство общего чувства. Он писал: «Это не расстройство проприо- или интероцепции, а что-то менее специфическое и более общее. Это расстройство более всего подходит к утрате эмотивных компонентов человеческих переживаний». В психологии еще до того, как этот термин приобрел нозологический смысл, существовало понятие об определяющем первичном психическом элементе. Одни считали им ощущение, другие — эмоцию, третьи — волю. В.Н. Мясищев считал, что при нарушении связи, единства ощущения и сопровождающего его эмотивного тона многочисленные деперсонализационные и дереализационные симптомы представляют сложные производные от этого первичного поражения.
Обобщая сказанное выше, можно дать следующее определение рассматриваемого расстройства: деперсонализация — нарушение самосознания личности, сопровождающееся отчуждением некоторых или всех психических процессов: чувство изменения, утраты, отчуждения или раздвоения своего «Я». Искажение восприятия самого себя может проявляться как утратой единства «Я» в целом, так и отчуждением отдельных частей тела. Деперсонализация может иметь различную степень тяжести.
В более легких вариантах наблюдается внутренняя измененность чувств и мыслей, которые становятся непохожими на прежние, в более тяжелых — утрата собственного «Я». Деперсонализация может выражаться феноменом расщепления «Я», при котором больные ощущают раздвоение личности, сосуществование двух по-разному думающих и действующих личностей в одном человеке (что соответствует критериям диссоциативного расстройства идентификации по DSM-1V-TR). Деперсонализация обычно сопровождается рефлексией, стремлением больного подробно описывать и анализировать свое состояние.
Деперсонализацию в отечественной психиатрии принято рассматривать как расстройство самосознания вне истерии. Однако существует точка зрения, согласно которой деперсонализация может развиваться при истерическом сумеречном помрачении сознания. Наиболее характерна деперсонализация для эндогенных психических заболеваний [7-9] — депрессивных состояний и шизофрении, но она может развиваться при эпилепсии, соматогенных психических расстройствах, а также в структуре синдрома дисморфофобии [5, 13].
И.И. Сергеев и А.Л. Басова [15], положив в основу классическую систематику деперсонализации по K. Haug [30] и ее деление на ауто-, сомато- и аллопсихический варианты, подробно изучили вариант бредовой деперсонализации. По их данным, у большинства больных с бредовой деперсонализацией выявляется аутопсихическая бредовая деперсонализация. Она может проявляться бредом Котара, бредом двойников, психического перевоплощения, одержимости. Соматопсихическая бредовая деперсонализация была установлена у 35,7% больных с бредовой деперсонализацией. Она была представлена бредом физического перевоплощения и нигилистическим ипохондрическим бредом. Аллопсихическая бредовая деперсонализация была обнаружена у 16,7% больных с бредовой деперсонализацией. В этих случаях имело место бредовое переживание измененности, нереальности или отсутствия окружающего мира. Больные были убеждены, что вокруг них «разыгрывается театр» (бред инсценировки), они оказались в другом мире, существующем одновременно с нашим («бред параллельных миров»), или окружающий мир вообще не существует (нигилистический мегаломанический бред, «бред гибели мира»).
У многих больных упомянутые варианты деперсонализации сочетались. В редких (7%) случаях возникала тотальная бредовая деперсонализация, проявлявшаяся бредом тотального перевоплощения и нигилистическим мегаломаническим бредом. Исходя из смысловой сущности бредовых расстройств самосознания, авторами были выделены три основных феномена бредовой деперсонализации: 1) расщепления; 2) перевоплощения; 3) исчезновения. Бредовая деперсонализация сопровождалась грубыми расстройствами поведения, которые в большой степени определялись преобладающим феноменом бредовой деперсонализации расщепления, перевоплощения, исчезновения.
M. Sierra [41, 42, 44, 46] рассматривает деперсонализационные расстройства по тяжести, представляя их спектр — от довольно часто наблюдаемых единичных и мимолетных переживаний (у 70% студентов колледжей и 23% лиц в общей популяции) к симптомам коморбидных заболеваний, сочетающихся с тревогой, обсессивно-компульсивным расстройством и др., и наконец, — к тяжелой, приводящей к инвалидизации деперсонализации. В ряде своих работ этот автор рассматривает также медикаментозную деперсонализацию [24], деперсонализацию при разных психических и неврологических заболеваниях (эпилепсия, мигрень, черепно-мозговая травма и др.).
В МКБ-10 синдром деперсонализации относится к рубрике Р48 «Другие невротические расстройства» [53]. Приведем диагностические критерии деперсонализационного расстройства по этой классификации:
А. Для достоверного диагноза расстройство должно содержать первый или второй либо оба этих признака в сочетании с третьим и четвертым:
1) симптомы деперсонализации — больной чувствует, что его ощущения и/или действия не его собственные, удалены, оторваны от него;
2) симптомы дереализации — ощущения, что все окружающее больного (люди, предметы и тому подобное) нереально, отдалено, искусственно, кажется бесцветным и безжизненным;
3) критическое отношение больного к симптомам деперсонализации и/или дереализации — ощущение больным, что имеющиеся у него расстройства носят субъективный и спонтанный характер, а не навязаны извне кем-то или чем-то;
4) ясное сознание — отсутствуют признаки токсической спутанности или эпилепсии;
Б. В случае возникновения синдрома в рамках депрессивных, фобических, обсессивно-компульсивных или шизофренических расстройств диагностическое предпочтение отдается последним, а дереализация и/или деперсонализация считаются вторичными.
По американской классификации DSM-IV [22] деперсонализация составляет рубрику F300.6. Здесь приведены следующие диагностические критерии:
A. Устойчивое или периодическое переживание отчуждения своих психических процессов или своего тела, как если бы субъект, переживающий это состояние, был сторонним наблюдателем (например, ощущение себя человеком, пребывающим во сне).
Б. При деперсонализации оценка реальности не страдает.
B. Расстройство вызывает клинически значимый дистресс или нарушение в социальной, профессиональной или других сферах жизнедеятельности.
Г. Ощущение деперсонализации не возникает исключительно на фоне психического расстройства, такого как шизофрения, паническое расстройство, острая реакция на стресс или другое диссоциативное расстройство. Оно не имеет прямой связи с воздействием психоактивного вещества (например, при злоупотреблении наркотиками или лекарственными средствами) и не обусловлено общими заболеваниями (например, височная эпилепсия).
В настоящее время нет общепризнанного лекарственного средства для лечения деперсонализационного расстройства[]. Используют транквилизаторы (феназепам, клоназепам, диазепам), селективные ингибиторы обратного захвата серотонина (СИОЗС), трициклические антидепрессанты, противоэпилептические препараты (ламотриджин). В последние годы большую надежду возлагают на комбинированное применение препаратов разных групп.
Из отечественных психиатров много работал в области терапии деперсонализационных расстройств Ю.Л. Нуллер [10-12, 36, 37]. Можно говорить о соответствующей методике Ю.Л. Нуллера: автор считает, что лучше всего начинать лечение с проведения диазепамового теста, затем в тот же или на следующий день приступить к терапии феназепамом. Начальная суточная доза феназепама составляет 3-4 мг в два или три приема. В этом случае, если деперсонализация не редуцируется полностью или не происходит резкого и значительного улучшения, доза повышается на 1-2 мг в день каждые 2-3 дня до полного исчезновения деперсонализационной симптоматики или ее значительного уменьшения (на 75-80% по шкале деперсонализации). Терапевтические дозы могут достигать 5-10 мг в день, а в некоторых случаях повышаться еще больше (до 20-30 мг). После достижения полного терапевтического эффекта необходимо сохранять ту же дозу препарата не менее 7 дней, а затем постепенно снижать ее по 1-2 мг каждые 3-4 дня. Если произойдет хотя бы незначительное ухудшение, дозу следует повысить до предыдущей или даже больше и лишь после того, как проявления деперсонализации вновь исчезнут и состояние будет оставаться стабильным в течение 7-10 дней, можно осторожно приступить к повторному снижению дозы феназепама — по 1 мг каждые 4 дня. В том случае, если при отсутствии деперсонализационной симптоматики у больного будут отмечаться нарушения сна и/или тревога, прием транквилизаторов не следует прерывать. При нарушениях сна феназепам можно заменить нитрозепамом по 5-10 мг на ночь.
По описываемой схеме феназепамом лечили 42 больных с выраженной деперсонализацией при вялотекущей шизофрении, атипичном маниакально-депрессивном психозе, органическом заболевании головного мозга.
У всех лечившихся отмечались явления ауто- и соматопсихической деперсонализации, у большей части они сопровождались чувством «душевной боли». У 13 больных психопатологическая симптоматика исчезла полностью, у 12 — значительно уменьшилась, у 9 — улучшение было умеренным, у 8 — положительный эффект отсутствовал.
В целом отчетливые положительные результаты были достигнуты у 25 (59%) больных, что, учитывая их терапевтическую резистентность, следует расценивать как значительный успех.
Исходя из того, что в основе деперсонализационного расстройства лежит серотонинергическая дисфункция, некоторые исследователи применили для лечения СИОЗС [38]. Это относится прежде всего к D. Simeon и соавт. [49], которые установили, что под влиянием флуоксетина и кломипрамина симптомы деперсонализации могут исчезать. Имеется клиническое сообщение о положительном влиянии СИОЗС у больных рассеянным склерозом с деперсонализационным расстройством [51]. Положительный эффект СИОЗС у больных с деперсонализационным расстройством ранее обнаружили E. Hollander и соавт. [31]. Однако уровень гетерогенности и коморбидности у леченых больных был очень высокий. D. Simeon и соавт. [48] изучали эффективность кломипрамина у 7 больных с первичным деперсонализационным расстройством, при этом улучшение состояния установили только в 2 случаях. D. Simeon [47] на большом клиническом материале больных с деперсонализационным расстройством изучал эффективность применения флуоксетина. В плацебо-контролируемом paндoмизиpoвaнном исследовании положительного эффекта получено не было.
Что касается применения нейролептиков, то в этой области имеется небольшое число работ.
М.В. Ахапкина [1] при лечении деперсонализационных расстройств использовала сочетание антидепрессантов и нейролептиков. Что касается нейролептиков, то при депрессивно-деперсонализационном синдроме с тревожным характером депрессии использовался стелазин в дозе 10-15 мг/сут, лепонекс в дозе 50-75 мг/сут, при тоскливых и апатических депрессиях — стелазин в дозе 5-10 мг/сут. При деперсонализационно-тимопатическом, деперсонализационно-фобическом и деперсонализационно-ипохондрическом синдромах дозы нейролептиков были несколько выше: стелазин — 15-30 мг/сут, лепонекс — 50-100 мг/сут. При паранойяльной ипохондрии применялся галоперидол — 6-15 мг/сут. При депрессивно-деперсонализационном синдроме использовались антидепрессанты в средних дозах перорально и внутривенно капельно: при тревожных депрессиях — амитриптилин в дозе 150-250 мг/сут, при тоскливых и апатических — мелипрамин 150-250 мг/сут, анафранил 100-225 мг/сут; при деперсонализационно-тимопатическом, деперсонализационно-фобическом и деперсонализационно-ипохондрическом синдромах, для которых был характерен неглубокий уровень аффективных расстройств, антидепрессанты применялись в небольших дозах; преимущественно использовался амитриптилин — 50-150 мг/сут. Кроме того, при выраженной тревоге и фобиях назначались транквилизаторы: феназепам — 3-6 мг/сут, реланиум — 30-40 мг/сут. При наличии у больных пароксизмоподобных состояний назначался финлепсин — 400-600 мг/сут. Полная или значительная редукция деперсонализационных расстройств наблюдалась у больных с депрессивно-деперсонализационным типом синдрома; незначительная редукция деперсонализационных расстройств отмечалась у больных с деперсонализационно-фобическим и деперсонализационно-ипохондрическим синдромами. Меньшая эффективность лечения отмечалась при деперсонализационно-тимопатическом, деперсонализационно-ипохондрическом и деперсонализационно-фобическом синдромах. Некоторые авторы указывают на положительный эффект кветиапина (сероквель) при деперсонализационном расстройстве [40].
N. Medford и соавт. [33], установив неэффективность СИОЗС у больных с деперсонализационным расстройством, начали искать другие фармакотерапевтические препараты для лечения таких расстройств, в частности среди антиконвульсантов. Их выбор пал на ламотриджин. Действуя на пресинаптические мембраны, он снижает выделение глутаминовой кислоты. Антагонист глутаминовых рецепторов — N-methyl-D-aspartate — кетамин блокирует эти рецепторы, тем самым улучшая деперсонализационный феномен [23].
В предварительных исследованиях M. Sierra и соавт. [43] установили положительный эффект ламотриджина при деперсонализационном расстройстве. Однако при дальнейших плацебо-контролируемых исследованиях [44-46] выраженного улучшения авторы не наблюдали.
Согласно правилам Британской медицинской ассоциации и Королевского фармакологического общества Великобритании [27], начальная доза ламотриджина должна составлять 25 мг. При его неэффективности полезным оказывается клоназепам.
В литературе есть также данные [50] об устранении вызванной кофеином деперсонализации бензодиазепинами и флуоксетином.
P. Sachdev [39] удалось добиться успешного лечения первичного деперсонализационного расстройства клоназепамом в комбинации с циталопрамом.
Ряд авторов [25, 37, 52] указывают на положительное действие при деперсонализационном расстройстве антагониста опиоидных рецепторов — налоксона.
Таким образом, несмотря на неоднородность полученных результатов, использование фармакотерапии при деперсонализационном расстройстве считается наиболее оправданным и перспективным. В ряде случаев она позволяет преодолеть терапевтическую резистентность при этом виде психической патологии, что может иметь большое практическое значение.
[] В 2010 г. был издан «Большой толковый словарь терминов психиатрии (Элиста: Джалгар, 864 с.), в котором В.А. Жмуров со ссылкой на Dugas (1898) дает следующее определение деперсонализации: «нарушение самосознания в виде отчуждения качеств собственного «Я» (ред.).
[] В данном обзоре психотерапевтические и другие методы лечения не рассматриваются.
Разновидности
Современная психология разделяет несколько форм синдрома деперсонализации, отличающихся между собой своеобразием восприятия окружающего мира и себя:
- Аутопсихическая деперсонализация – обостренное ощущения своего «Я», нарастание ощущения его утраты. Человеку кажется, что в нем живет, чувствует себя вольготно и действует по-своему какой-то незнакомец. Такое раздвоение заставляет страдать и испытывать дискомфорт, отвергать себя же. Социальные контакты затруднены.
- Аллопсихическая деперсонализация – дереализация. Окружающее воспринимается как сновидение, мир видится, как сквозь мутное стекло. Все кажется чужим и враждебным: звуки гулкие, предметы – нечеткие, люди – на одно лицо. Мысли и движения автоматические, дезориентация, дежавю.
- Анестетическая деперсонализация — повышается внутренняя ранимость при совершенной внешней бесчувственности.
- Соматопсихическая деперсонализация, характеризующаяся патологическим восприятием своего тела и его функций. Она самая необычная: человеку кажется, что у него нет волос или отсутствует одежда, части тела видоизменились и живут своей отдельной жизнью. Прием пищи затруднен — горло «не хочет» проталкивать еду, нет желания питаться. Меняются вкусовые ощущения, чувствительность снижается к температуре воздуха и воды.
Как лечить деперсонализацию?
Не нужно опускать руки, если вашему родственнику поставили диагноз деперсонализация. Как избавиться от этого заболевания и какие методы станут самыми результативными, расскажет доктор нашей клиники. Устранение деперсонализации или синдрома деперсонализации не имеет универсальной схемы. Каждому пациенту требуется индивидуальный подход, разработка персональной программы лечения и реабилитации. Если заболевание находится на глубокой стадии развития, не обойтись без медикаментозных препаратов. Нередко используются различные транквилизаторы, нейролептики, антидепрессанты и лекарства с седативным эффектом. Дозировка подбирается лечащим врачом-психиатром в индивидуальном порядке. Кроме фармакотерапии доктор может назначить психотерапию и физиолечение.
Диагностика
Для выявления расстройства восприятия требуется тщательный опрос пациента и его родственников — они опишут поведение больного. Также проводится специальное тестирование.
Анализы крови и осмотр пациента ничего не даст – он не выглядит больным, у него нет хронических и скрытых соматических заболеваний, иммунитет не вызывает нареканий, физическое состояние вполне нормальное. Но зато МРТ покажет изменения в отдельных областях головного мозга. Существуют и особые лабораторные исследования, подтверждающие изменения в белковых рецепторах и нарушения в работе железы внутренней секреции — гипофиза.
Сейчас имеются и четкие критерии, позволяющие подтвердить диагноз:
- Критичность мышления пациента, осознающего свою проблему.
- Сохранение ясности сознания, отсутствие так называемых сумеречных эпизодов, спутанности мысли.
- Жалобы на то, что разум существует отдельно от тела, последнее существует самостоятельно и нарушено его восприятие.
- Ощущение изменения местности, нереальности, неузнавание знакомых объектов.
Специалисту следует отличить деперсонализацию от шизофрении, имеющей похожие симптомы. Различают эти патологии так: шизофрения проявляет себя одними и теми же симптомами одинаковой интенсивности каждый день, а при расстройстве восприятия они намного разнообразней.
Список использованной литературы
1. Май М., Сарториус Н., Тасман А. «Образовательная программа по депрессивным расстройствам».
2. Забозлаева Е.В. «Депрессия у детей и подростков: диагностика, клиника, терапия».
3. Бакланов В.В. «Диагностика и лечение депрессии в учреждениях здравоохранения, оказывающих первичную медико-санитарную помощь населению».
4. Гаранян Н.Г. «Депрессия и личность: обзор зарубежных исследований».
5. Российское Общество Психиатров. «Федеральные клинические рекомендации по диагностике и лечению рекуррентного депрессивного расстройства».
6. Корнетов Н.А. «Послеродовая депрессия».
7. Lacasse J.R., Leo J. «Serotonin and depression: a disconnect between the advertisements and the scientific literature».
8. Байкальская психосоматическая ассоциация. «Клинические рекомендации по психосоматической медицине».
Поделиться
Поделиться