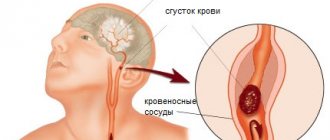
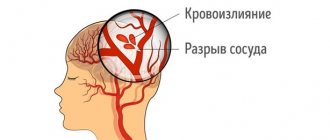
Инсульт — симптомы, этапы развития инсульта
Среди этапов инсульта стоит выделить следующие стадии:
- Транзиторная ишемическая атака;
- Вторая стадия — малый инсульт;
- Третья – завершившийся инсульт.
На первом этапе ишемического инсульта проявляются периодические нарушения, связанные с ишемией участков головного мозга. При этом есть и свои клинические признаки, которыми проявляется такой инсульт: симптомы в основном обусловлены острым обратимым нарушением кровотока, а также сопутствующими патологиями. К их числу стоит отнести:
- Гипертоническую болезнь;
- Гипертонический криз;
- Тромбофилия;
- Варикозная болезнь вен нижних конечностей и малого таза;
- Инфекционный эндокардит.
Как правило, инсульт, связанный с тромбозом или эмболией, проявляется без стадии транзиторной ишемической атаки, тогда как гипертонические варианты имеют признаки обратимой ишемии. Среди них особенно часто встречаются головные боли, чувство жара и гиперемия лица, тошнота и рвота, тахикардия, нарушения восприятия информации на слух или зрительно, а также потливость. Данные признаки являются общими для большого числа болезней, особенно системы кровообращения. Потому важность лечения на этапе транзиторных ишемических атак является огромной.
Содержание
Этап малого инсульта
При таком состоянии как малый инсульт — симптомы обусловлены ишемией участка (участков) головного мозга. Это провоцируется либо тромбозом, либо все той же артериальной гипертензией в периоде криза. Предрасполагающим фактором является атеросклероз мозговых сосудов и аутоиммунные поражения стенки артерий.
На данной стадии клинические симптомы становятся особенно выраженными. Первые признаки инсульта включают:
- Нарушения речи;
- Нарушения двигательной функции (гемипарез, монопарез или тетрапарез);
- Нарушения зрения, выпадение зрительной функции;
- Тошнота и головная боль, рвота;
- Потеря чувствительности в некоторых участках тела;
- Неспецифические симптомы, указанные выше.
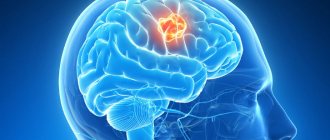
Данные нарушения стоит объяснять следующим образом: инсульт и инфаркт головного мозга провоцируют отмирание клеток нервной ткани, потому выполнение функций высшей нервной деятельности ограничивается. Наиболее сильно ишемия или кровоизлияние сказываются на коре. Она поделена на зоны, отмирание нейронов в которых вызывает так называемую очаговую симптоматику. Она включает выпадение чувствительности и двигательной функции. Если размер повреждения небольшой, то возможно развитие монопареза, то есть невозможность совершения двигательных актов одной конечностью.
Более широкий размер дефекта обуславливает развитие гемипареза – нарушения двигательной функции в одной половине тела. Если же очаг поражения затрагивает большой участок, то возникает полный паралич. При этом объем повреждения сомато-сенсорных зон коры, отвечающих за чувствительность и движение в каждом клиническом случае является раздельным.
Еще одним признаком является боль при инсульте. При этом сам головной и спинной мозг не имеют болевых рецепторов, потому данное ощущение возникает из-за повреждения мягких тканей головы и костей черепа (геморрагическая травматическая форма), а также из-за гипертонического криза (ишемическая форма). При этом гипертония также вызывает и геморрагическую форму, для которой характерны боли в области темени и затылка. Их стоит связывать именно с повышением давления, а не с самим порождением мозговой ткани. Тромбозы сосудов головного мозга протекают без болевого синдрома, а потому пациенты зачастую не обращаются за помощью, особенно если доставить человека в больницу невозможно. На практике, любые случаи нарушений двигательной функции, речи, зрения и слуха должны наблюдаться в медицинском учреждении, потому как эти признаки могут помочь установить диагноз — Инсульт.
Тошнота и рвота – это характерные признаки сдавления, которым характеризуется заболевание инсульт. При этом данные симптомы характерны для разных локализаций повреждения. Тошнота сопровождается головокружением, слабостью и приводит к рвоте. Она не приносит облегчения и может возникать несколько раз.
Нарушения сознания при инсульте – это ранние признаки. Наблюдается это из-за повреждения мозга и нарушения питания участков нервной ткани. Они могут проявляться как в виде обычной сонливости, заторможенности и комы. Стоит понимать, что не существует такого нарушения сознания как сонливость: здесь это употреблено для правильного разбора понятий и симптомов, по которым стоит диагностировать патологию на начальном этапе. Внезапная сонливость – это признак, характеризующий развитие прекомы или комы. В период прекомы пациент может отвечать на раздражители и речь, тогда как комой является полное отключение сознания. По возможности не стоит допускать, стремясь поддерживать пациента в сознании. Нужно это для отслеживания новых признаков, которые будут говорить о развитии процесса. Потому при такой патологии как инсульт — лечение должно основываться не только на протокольных манипуляциях и компонентах фармакологической терапии: важно учитывать новые симптомы, изменяя тактику коррекции состояния и поддержания жизнеспособности.
Состоявшийся инсульт
На данном этапе вышеуказанные признаки уже не имеют важности, ведь, как правило, они характерны для стационарного отделения. Пациента к этому моменту уже доставляют в медицинское учреждение по скорой и он находится в реанимационном отделении. Здесь наиболее важной является тенденция к тому, что старые признаки инсульта остаются самыми важными и прогрессируют, нарушая состояние. Новые симптомы при этом не проявляются за исключением тех, которые характеризуют осложнения. При такой патологии как инсульт — последствия данного клинического этапа являются далекоидущими, ведь, по сути, нет возможности устранить повреждение головного мозга.
Отдаленные симптомы инсульта
Данная категория симптомов инсульта особенной важности для диагностики не имеет и предоставляет лишь в качестве информационного руководства по поводу осложнений и их развития. В течение нескольких недель или месяцев должны восстанавливаться функции мозга. Пациенту по-прежнему трудно полностью контролировать движения, речь, память, зрение или слух. Возможно также и то, что данные признаки просуществуют год после инсульта, либо останутся навсегда. Поскольку повреждение локализуется на уровне самых высокодифференцированных клеток, то восстановить или заменить их новыми нейронами (кстати, в организме этого не происходит), невозможно. Потому после инсульта пациент имеет совокупность симптомов, неподдающихся коррекции. Исходя из этого стоит понимать, что восстановление после инсульта не является полным, а потому некоторые функции навсегда будут утеряны.
Обследование
При жалобах пациента на рвоту желчью необходим комплекс лабораторных и инструментальных методов для оценки состояния желудочно-кишечного тракта. Обследование, назначаемое врачом-гастроэнтерологом, направлено на определение патологического состояния, которое послужило причиной выделения рвотных масс, окрашенных желчью. Наиболее ценными в диагностическом плане являются такие методы, как:
- Эндоскопическое исследование
. ФГДС применяется для визуализации пищевода, желудка, верхних отделов двенадцатиперстной кишки. Метод эффективно выявляет воспалительные изменения в органах, язвенно-деструктивные процессы и нарушения работы мышечных сфинктеров. Дополнительно проводится биопсия патологически измененных участков ткани для их гистологического анализа. - Рентгенологические методы
. Выполнение рентгеновских снимков ЖКТ с пероральным контрастированием направлено на изучение структуры всех отделов пищеварительного тракта, обнаружение неспецифических признаков воспалительных процессов и язвенной болезни. Для детального исследования гепатобилиарной системы осуществляют чрескожную или ретроградную холангиопанкреатографию. - Дуоденальное зондирование
. Исследование функциональной активности желчного пузыря с оценкой микроскопических свойств желчи зачастую является решающим для постановки правильного диагноза, проводится всем пациентам при рвоте с примесями желчных кислот. При подозрении на инфекционную этиологию заболевания рекомендован бактериологический посев. - Ультразвуковое исследование
. Обзорное УЗИ органов брюшной полости используется в качестве неинвазивного экспресс-метода, выявляющего признаки патологии в определенном отделе ЖКТ. При билиарных заболеваниях прицельно выполняют УЗИ желчного пузыря для изучения его морфологических особенностей и обнаружения возможных конкрементов в просвете органа. - Анализ кала
. Появление желчной рвоты часто сопровождается различными изменениями в копрограмме. Путем изучения макроскопических и микроскопических свойств каловых масс оценивается качество переваривания пищи, обнаруживаются признаки вероятной патологии желчевыделительной системы. При наличии у больного общеинфекционного синдрома производят бактериальный посев кала.
Лабораторные методы применяются для уточнения диагноза: часто назначаются анализ на содержание в крови свободного и связанного билирубина, определение концентрации амилазы и липазы, поиск специфических антител. После исключения органических причин симптома при возможном функциональном характере расстройства могут проводиться исследования вегетативной нервной системы и психического состояния больного.
УЗИ желчного пузыря
Рвота при геморрагическом инсульте
Мозговая рвота характерна и для тяжелых повреждений головного мозга в результате кровоизлияний — геморрагических инсультов. При геморрагическом инсульте в полушарии головного мозга может образоваться внутримозговая гематома (отграниченное скопление крови в каком-либо участке мозговой ткани).
Симптомы геморрагического инсульта. Развиваются бурные мозговые проявления — на фоне гипертонического криза возникает или значительно усиливается головная боль, часто в одной половине головы, типична многократная рвота без предшествующей тошноты, затем больной теряет сознание, лицо становится сизым или красным, дыхание хриплое.
Через некоторое время может развиться судорожный припадок с преобладанием судорог в одной половине тела. Зрачок глаза на стороне инсульта расширяется, а с другой стороны остается нормальным.
У больных всегда обнаруживается ригидность затылочных мышц: невозможно пригнуть голову кпереди так, чтобы подбородок коснулся груди (из-за значительного напряжения мышц шеи) и ригидность мышц ног: не удается поднять прямую ногу за пятку (также из-за выраженного напряжения мышц ноги). Это признаки раздражения кровью мозговых оболочек, т. е. менингеальный синдром.
Если человек приходит в сознание, то у него оказываются парализованными конечности: если справа, то отмечаются нарушения речи, если слева, то у больного имеются выраженные психические отклонения (не знает, сколько ему лет, где находится, не узнает близких, считает себя полностью здоровым и т. п.).
При геморрагическом инсульте в стволе мозга больные не живут более 2 суток и погибают, не приходя в сознание. При суб-арахноидальном кровоизлиянии из аневризмы катастрофа чаще случается после физической нагрузки: подъема тяжести, попытки сломать палку через колено, нервного стресса, сопровождающийся кратковременным подъемом артериального давления.
В каких случаях нужно посетить врача?
Запишитесь на прием к гастроэнтерологу, если рвота с желчью беспокоит вас часто, более месяца, если вы стали терять вес, если возникают другие симптомы, такие как боли в животе, изжога, жидкий стул.
Хронический желчный рефлюкс может стать причиной химического гастрита, эзофагита, язвы желудка, пищевода Баррета. Со временем болезнь способна привести к раку пищевода, желудка. Обратитесь к врачу и пройдите обследование. Запишитесь на прием в Международную клинику Медика24 по телефону.