Лечение посттравматической сенсорной невропатии
Наиболее проблемным результатом стоматологических хирургических вмешательств, местной анестезии или эндодонтического лечения является повреждение тройничного нерва с последующим нарушением функции чаще всего нижнего альвеолярного(IAN) и/или язычного нерва(LN). Изменённые ощущения и боль в орофациальной области, связанные с повреждением веток тройничного нерва, могут мешать выговаривать звуки, кушать и пить, целоваться, бриться, наносить макияж, чистить зубы и даже работать и спать.
Лечение посттравматической сенсорной невропатии зависит прежде всего от причин и механизмов повреждения нерва и самое главное — от времени после травмы до начала лечения.
Тройничный нерв – это самый крупный периферический сенсорный нерв в организме человека, который представлен более 40%-ами сенсорной коры, поэтому принятие клиницистом единственного правильного решения о терапевтической тактике после его повреждения — всегда сложная задача.
Наиболее часто ятрогенно повреждаемые ветви тройничного нерва — нижний альвеолярный нерв (IAN) и язычный нерв (LN).
Язычный нерв расположен свободно в мягких тканях, поэтому основными причинами его повреждения являются удаление третьих моляров и локальная анестезия.
Нижний альвеолярный нерв находится в костном канале нижней челюсти и к основным причинам его повреждения относятся имплантация, апикальная инфекция, эндодонтическое лечение, периапикальная хирургия.
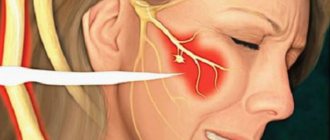
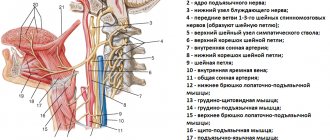
Рис. 1. Морфологический препарат нижней трети лица с демонстрацией отпрепарированого язычного нерва, который проходит в глубине мягких тканей и прилежит к язычной поверхности нижней челюсти в ретромолярной области.
Рис. 2. Схематическое изображение хода язычного и нижнеальвеолярного нерва.
После ятрогенного повреждения тройничного нерва пациент испытывает не только нарушение сенсорной функции, но и снижение качества жизни, психологический дискомфорт и социальные проблемы, проявление которых более устойчивые в случаях, если пациент старшего возраста, а время от дня травмы до признания повреждения врачом и принятия терапевтических решений более 48 часов. Также важно помнить, что посттравматические последствия тем тяжелее, чем проксимальнее травма по отношению к телу клетки.
Пациентам почти всегда трудно принять и справиться с такими негативными последствиями оральной и челюстно-лицевой хирургии, поскольку удаление третьих моляров или имплантация часто является необязательной манипуляцией, а пациент, принимая решение в пользу такого хирургического лечения, ожидает значительных функциональных и/или эстетических улучшений.
До сих пор нет консенсуса относительно протоколов лечения таких повреждений, однако есть чёткое понимание, что на тактику и успех лечения нейросенсорного дефицита будет влиять механизм и продолжительность травмы нерва, связанные с травмой клинические признаки и симптомы, включая психологические, функциональные или связанные с болью жалобы пациентов.
Недавно проведенный Кокрановский систематический обзор лечебных тактик в случаях посттравматической невропатии, полученных в результате стоматологических вмешательств, пришел к выводу о том, что до сих пор существует необходимость в рандомизированных контролируемых клинических исследованиях с целью изучения эффективности хирургического, медикаментозного и психологического лечения ятрогенных повреждений нижнего альвеолярного и язычного нервов.
Coulthard P, Kushnerev E, Yates JM, Walsh T, Patel N, Bailey E, Renton TF. Interventions for iatrogenic inferior alveolar and lingual nerve injury. Cochrane Database Syst Rev 2014 Apr 16;(4):CD005293.
Приоритетом при ведении таких пациентов является честный разговор доктора о том, является ли повреждение нерва постоянным или временным. Это поможет пациенту принять ответственное решение о хирургическом лечении, однако контроль боли и реабилитация должны быть начаты как можно раньше с учётом психологических проблем, связанных с ятрогенезом травмы.
Существует ложное убеждение, что большинство повреждений тройничного нерва восстанавливаются, хотя на самом деле, например, повреждения язычного нерва, связанные с созданием лингвального хирургического доступа, восстанавливаются через 10 недель и всего в 88% случаев.
Факторы, влияющие на неврологический ответ при травме нерва
— Необходимо проводить предоперационный скрининг нейропатической боли. Предшествующая нейропатическая зубная боль (PDAP тип 1), которая существует до операции, может быть вызвана множеством различных системных состояний, принимаемыми медикаментами и другими поражениями. Крайне важно, чтобы хирурги признавали предхиругические нейропатические состояния, поскольку нейропатическая боль не реагирует на хирургическое вмешательство, а часто может привести и к ухудшению боли. Кроме того, плохо контролируемая предоперационная боль и повреждение нерва могут вызвать хроническую послеоперационную боль.
— Основными показателями прогнозирования хронической постхирургической боли являются психологические факторы, в том числе уровень беспокойства, невротизм (фундаментальная черта личности в психологии, характеризуется тревожностью, страхом, быстрой сменой настроения, фрустрацией и чувством одиночества. Считается, что невротические люди хуже справляются со стрессом, склонны преувеличивать отрицательную сторону той или иной ситуаций.), катастрофизация и интроверсия. Таким образом, у врача есть возможность не проводить хирургию выбора (имплантацию) у таких пациентов, а принять решение в пользу альтернативого плана лечения.
— Концентрация используемого анестетика — до 2% лидокаин — принятый стандарт, т.к. более высокая концентрация обладает бОльшим нейротоксичным эффектом, что может стать причиной постоянной нейропатии. Избегайте использования нескольких (повторных) анестезирующих блокад в одной области по той же причине.
— Предоперационный медицинский осмотр должен исключить следующие заболевания: Болезнь Рейно, Эритромелалгию (болезнь Митчелла), Синдром раздраженного кишечника (IBS), Мигрени, Фибромиалгию.
— Локализация хирургии — это еще один фактор, связанный с неврологическим ответом. Травма в дистальном отделе челюсти более значительна (например, область угла и ветви челюсти) чем в области ментального отверстия, т.к. чем ближе проксимальный участок повреждения нерва, тем выше риск повреждения клеток ганглия тройничного нерва и инициирование ретроградных эффектов дифференцировки в центральную нервную систему.
Таким образом, тщательное собеседование и обследование пациента, детальное предварительное планирование имплантации на основе данных КЛКТ, соответствующая визуализация плана имплантации и использование хирургических шаблонов, выбор оптимальных размеров имплантатов с расширенными зонами безопасности, использование ограничителей свёрления и, конечно, опытная команда врачей, которые проведут имплантацию с последующим ранним послеоперационным наблюдением — все эти факторы будут способствовать более безопасной практике и оптимизации результатов для пациента.
Ведение пациентов с посттравматической сенсорной невропатией
Консультация пациента с посттравматической сенсорной невропатией обычно требует минимум 30–40 мин времени.
- Необходимо тщательно и подробно собрать историю болезни, включающую: — дату и происхождение повреждения нерва; — самооценку пациентом нейросенсорной функции с точки зрения изменения чувствительности: гиперестезия, гипостезия, анестезия; — самооценку пациентом нейрогенного дискомфорта и регулярной боли: парестезия, дизестезия, аллодиния, дисгевзия, агевзия (потеря вкуса); — психологический скрининг; — функциональный скрининг (влияние на повседневную жизнь).
- Необходимо провести серию стандартизированных тестов нейросенсорных функций, путём картирования оценить размеры невропатической области, определить характер функциональных проблем и оценить уровень боли. Оценка боли проводится по визуальной аналоговой шкале, где 0 — отсутствие боли, а 10 — худшая из возможных.
- Оценить процент невропатической области экстраоральных и интраоральных дерматомов, где 100% экстраорального дерматома – это вовлечена в изменения вся экстраоральная область кожи, иннервируемая нижним альвеолярным нервом на поврежденной стороне, 100% интраорального дермотома – поражена вся слизистая в области иннервации язычного нерва на поврежденной стороне.
- Информировать пациента о диагнозе, степени повреждения, вероятной причине и постоянстве повреждения.
- Обсудить возможные стратегии симптоматического и этиологического лечения и ожидания относительно такого лечения. Информировать пациента о том, как его симптомы объясняются современным пониманием нейробиологии (например, холодовая аллодиния).
- Необходимо пациенту предоставить возможность телефонной связи с врачом.
Важно дифференцировать посттравматическую невропатию с невропатией тройничного нерва связанной со злокачественным новообразованием, рассеянным склерозом, серповидноклеточной анемией, с неврологическим заболеванием, алкоголизмом, травмой, диабетом, ВИЧ, постгерпетической невралгией, инсультом или химиотерапией.
Варианты ведения пациентов с посттравматической невропатией будут зависеть от понимания механизмов и продолжительности травмы, выявленных симптомов и пожеланий пациентов.
Тактики ведения пациентов включают:
- Утешение и наблюдение.
- Медикаментозное лечение (стероидные гормоны, комплекс витаминов В и НПВП-нестероидные противовоспалительные препараты) на ранних этапах направлено на минимизирование развития воспалительного ответа при повреждении нерва и способствует его восстановлению. При наличии локальной боли существуют доказательства в отношении местного использования пластыря с 5% лидокаином и локальных инъекций клоназепама. Инъекции ботулинического токсина типа A (ботокс) при очаговой нейропатической боли имеют ограниченный успех.
- Психиатрическая и психологическая поддержка в форме когнитивно-поведенческой терапии и основанная на результатах психометрических анкет, в том числе опроснике PainDETECT. Очень важно убедить пациентов с постоянным повреждением нерва в том, что их состояние не ухудшится, но и не улучшится, и что такое состояние не предрасполагает к развитию какой-либо другой патологии в этой области. Также очень важно объяснить пациенту патологическую физиологию повреждения нервных волокон и честно рассказать, как трудно такое состояние лечить.
- В случаях хронической боли системное назначение прегабалина, окскарбазепина, венлафаксина илинортриптилина.
- Хирургическое лечение раннее или отсроченное, декомпрессия или создание прямого анастомоза.
- В случаях невропатической боли тройничного нерва могут быть эффективными альтернативные стратегии лечения боли такие как транскожная электронейростимуляция (TENS), иглоукалывание, низкоуровневая лазерная терапия, миогимнастика.
- Логопедическая помощь.
- Наблюдение и оценка динамики состояния по следующим результатам: уменьшение боли, улучшение функциональности и способности пациента справляться с ятрогенной посттравматической невропатией.
Как правило пациентам необходим комплексный подход к лечению невропатии, базирующийся на болевых, функциональных и психологических проблемах, с которыми пациент сталкивается. Juodzbalys G, Wang HL, Sabalys G. Injury of the Inferior Alveolar Nerve during Implant Placement: a Literature Review. J Oral Maxillofac Res 2011 Apr 1;2(1):e1.
Клинический алгоритм определения посттравматической нейропатии
Анкета оценки нейропатии тройничного нерва
Важно! Сильная боль, испытываемая во время лечебных манипуляций — может быть подтверждением вероятной травмы нерва.
- История первичного возникновения боли.
- Развитие боли.
- Продолжительность боли.
- История регулярной боли SOCRATES (Site, Onset, Character, Radiation, Associated signs, Timing, Exacerbating and relieving factors, Severity) — Локализация, Возникновение (частота возникновения приступов), Характер, Иррадиация, Связанные симптомы, Продолжительность, Факторы обострения и облегчения (что усиливает и купирует боль), Тяжесть боли.
- Психологический скрининг.
- Функциональный скрининг (влияние на повседневную жизнь).
Механосенсорные тесты (картирование области поражения)
Протокол обследования дерматомы с целью оценки экстра-оральной механосенсорной функции альвеолярной ветки тройничного нерва.
Дерматомы — сегменты кожи, на которые подразделяется вся поверхность человеческого тела в связи с иннервацией ее различными корешками спинного мозга, в данном случае — тройничного нерва.
Рис 7. Дерматомы веток тройничного нерва
1. Протоколирование области поражения.
Используя хирургический пинцет, пройти от нормальной к нейропатической (измененной) области, предупреждая пациента, что может быть повышенная чувствительность и/или пониженная чувствительность. Выделите область на лице пациента маркерными метками и сделайте фотографию. Оцените % или область экстра-оральный дерматомы, на который влияет нейропатия.
2. Протоколирование оценки субьективного ощущения.
Плотно (но не больно) прижмите хирургический пинцет или зонд к руке пациента несколько раз с интервалами (5 раз в минуту) о бъясняя, что это «нормальная» субъективная оценка функций по шкале 10 из 10. Нажмите с тем же давлением на не пораженную сторону лица или языка и повторите стимуляцию, объясняя, что это должно быть 10 из 10. Затем уберите пинцет или зонд и объясните, что отсутствующая стимуляция равна 0 из 10. Только после этого повторите такие же действия в области нейропатии, которую вы уже подтвердили и отметили маркерными метками, и попросите пациента сообщить уровень раздражителя из возможных 10 (если > 10 = гиперестезия и
3. Протоколирование оценки легкого прикосновения
Для оценки порогов легкого прикосновения рекомендуется использовать разлохмаченный ватный тампон, повторяя прикосновения с интервалом 5 раз в мин. Сначала с здоровой стороны, а затем повторяя на пораженной стороне попросите пациента сообщить о различиях. Если пациент испытывает онемение, то при стимуляции будет снижен порог обнаружения легкого касания, однако, если пациент страдает от гиперестезии и возможной аллодинии (боль при прикосновении), то этот тест может быть очень не комфортным и раздражающим.
Интерпретация карты вовлечения дерматомы и оценка нейропатии — Соответствует ли область нейропатии области дерматомы, в котором была проведена операция? — Динамика площади вовлеченной внеротовой и внутриротовой области при картировании нейропатических участков (надежность критерия низкая)
Важно! Локальная сенсорная нейропатия не всегда присутствует у пациентов, однако почти всегда есть область аномального ощущения, а максимальная боль у пациента связана с областью сенсорного дефицита, то есть страдает от сочетания боли, онемения и измененного ощущения. Это важное диагностическое отличие сенсорной нейропатии.
Субъективная функция
- Нейропатия является гиперестезией или гипостезией?
- Тест на термическую аллодинию — возникновение боли при воздействии тепла или холода. Термическая аллодиния, особенно холодовая аллодиния — особенность для пациентов с повреждением тройничного нерва.
- Тест на термическую гипералгезию. Повышенная боль, возникающая на слабое воздействие раздражителя.
- Тест «Направление движения». Пациент закрывает глаза, доктор при помощи мягкой кисточки определяет способность пациента обнаруживать как ощущение, так и направление движения кисточки.
- Тест на чувствительность к температурным раздражителям. ватный тампон со спрей для холодового теста и нагретая ручка стоматологического зеркала до 43 — 45 ° C — используются для определения способности пациента чувствовать холод и тепло. Альтернативно, можно заполнить пробирки горячей (43 -45 ° C) водой и холодной водой.
Существуют рекомендации ВОЗ относительно того, какие параметры периферических сенсорных последствий нужно учитывать для прогноза результатов микрохирургического восстановления поврежденного сенсорного нерва. Zuniga JR и Yates DM адаптировали рекомендации к поражениям тройничного нерва. Подробнее здесь:
Сегодня уже принят гайдлайн обязательного рентгенконтроля после эндодонтического лечения и операции дентальной имплантации с целью индикации соотношения корня и корневой пломбы, а также близости ложе имплантата и/или самого имплантата к каналу нижнеальвеолярного нерва. Считается, что достаточно интраоральной дентальной рентгенографии для выявления ятрогении, хотя посттравматическая нейропатия является прежде всего клиническим диагнозом.
Лечебные мероприятия в случае повреждения ветки тройничного нерва
| Событие | Действия врача |
| Любое событие повреждения нерва | подозреваемое или известное повреждение нерва и/или ветки нерва требует НЕМЕДЛЕННОГО начала лечения с целью его репарации и восстановления. |
| Имплантация | Если <24-48 часов после хирургии, а онемение или невропатия сохраняется после того, как локальная анестезия прекратила действие — рассмотреть вопрос об удалении имплантата. N.B. В этот же день НЕ имплантируйте повторно, не смещайте имплантат коронарнее и не заменяйте имплантат на более короткий. |
| Эндодонтическое лечение | Если <24-48 после возникновения невропатии рассмотреть: — или хирургическое удаление зуба и удаление выведенного эндодонтического материала или инструмента; — или сохранить зуб, провести распломбировку корневого канала (IDC) и длительную ирригацию физиологическим раствором. |
| Хирургия зубов мудрости — травма нижнего альвеолярного нерва | Если <2 недель – может быть показана хирургия в случае рентгенологического подтверждения наличия фрагментов корней зубов (неоконченное удаление) или повреждение IDC. |
| Хирургия зубов мудрости — травма язычного нерва | Если >3-6 месяцев рассмотреть когнитивно-поведенческую терапию или хирургию. |
| Повреждение нерва, связанное с анестезией (компрессия и ишемия LN или IAN) | Только терапевтическое консервативное лечение. |
| Повреждение нерва, связанное с ортогнатической хирургией | Только терапевтическое консервативное лечение. |
| Повреждение нерва, связанное с переломом нижней челюсти | Только терапевтическое консервативное лечение. |
Многие пациенты с повреждением сенсорного нерва демонстрируют сочетание симптомов боли, анестезии, гипостезии, гиперестезии и невропатических симптомов, таких как «мурашки», «иголки» и другие парестезии. Хотя это разные ощущения, пациенты обычно испытывают смесь симптомов в разных отделах невропатической области. Например, у пациента с повреждением нижнего альвеолярного нерва (IANI) на фоне онемения губы может возникать жгучая боль в области подбородка.
Рис. 3. Диаграмма демонстрирует пересечение разных проявлений повреждения нерва. Хотя боль и анестезия или гипостезия являются диаметрально разными ощущениями, пациенты с повреждением нерва всегда испытывают сочетанные симптомы в разных отделах невропатической области. Всегда есть пациенты, которые будут испытывать смесь всех симптомов и обычно это самые тяжелые в лечении пациенты.
Важно! Пациентам с невропатией нейросенсорное тестирование необходимо проводить каждые 2-3 недели с целью оценки восстановления нерва, которое будет выражаться в снижении интенсивности симптомов и уменьшении площади вовлечения дермотома и слизистой. Нейросенсорное улучшение чаще всего наступает через два-три месяца.
Если чувствительность значительно не улучшилась через три-четыре месяца после операции, прогноз обычно является плохим. Zuniga JR, Yates DM. Factors Determining Outcome After Trigeminal Nerve Surgery for Neuropathic Pain. J Oral Maxillofac Surg 2016 Jul;74(7):1323-9.
Повреждение нерва определяется как постоянное, если лечение не начато в первые 48 часов после повреждения и/или симптомы не уменьшаются в периоде > 1 месяца после имплантации или эндодонтического лечения и > 6 месяцев — после удаления третьих моляров или по другим причинам.
Если существует постоянная большая невропатическая область (> 40% дерматома), то можно утверждать о серьезном повреждении нерва, а развитие боли и/или гиперчувствительности являются основными факторами, которые затрудняют ежедневные функции, связанные с артикуляцией, едой и питьем, бритьем или макияжем, чисткой зубов, сном и др. и часто являются основными причинами обращения пациента за лечением.
Именно профилактика повреждения веток тройничного нерва является основной задачей клинициста, так как никакая тактика лечения не гарантирует полного восстановления повреждённого нервного волокна и его функций.
Главная рекомендация для врача — раннее признание травмы ветки сенсорного нерва, честное информирование пациента о реалистичных ожиданиях его выздоровления.
Текст книги «Полный справочник невропатолога.»
Поражение всего плечевого сплетения характеризуется следующими клиническими проявлениями: паралич мышц всей верхней конечности периферического характера, снижается или выпадают периостальные и сухожильные рефлексы, появляются упорная боль, которая распространяется по всей руке, в зоне иннервации нервов плечевого сплетения нарушаются все виды чувствительности.
Поражение надключичной части плечевого сплетения (паралич Дюшена-Эрба). При данной патологии поражается подкрыльцо-вый нерв, кожно-мышечный нерв, лучевой нерв. В данном случае происходит нарушение функции всех вышеперечисленных нервов, а также мышц, получающих от них иннервацию. Этими мышцами являются дельтовидная мышца, бицепс, плечевая мышца, плечелучевая мышца, супинатор. В случае поражение надключичной части плечевого сплетения нарушается отведение пораженной руки, поднятие к горизонтальной линии и приведение к лицу. Наблюдается выпадение сгибательно-локтевого сухожильного рефлекса с двуглавой мышцы плеча, при пальпации отмечается резкая болезненность в области надключичной ямки, на коже плечевого пояса нарушаются все виды чувствительности. Мышцы предплечья и кисти сохраняют свою функциональную способность.
При поражении подключичной части шейного сплетения развивается паралич Дежерин-Клюмпке. Причиной наступление паралича является нарушение функции локтевого, лучевого и срединного нервов. Это приводит к расстройству движений в предплечье, в кисти и пальцах. Отмечается исчезновение сухожильных и надкостничных рефлексов на верхней конечности. При пальпации отмечается резкая болезненность в области подключичной ямки, иррадиирующая по всей руке. Кроме этого наблюдается нарушение всех видов чувствительности на внутренней поверхности плеча, предплечья и кисти корешкового типа.
Поражения поясничного сплетения
Поясничное сплетение (plexus lumbalis)
образовано передними ветвями четырех поясничных спинномозговых нервов. Поясничное сплетение располагается позади большой поясничной мышцы, спереди от поперечных отростков поясничных позвонков. В поясничном сплетении берут начало бедренный нерв, запирательный нерв и наружный кожный нерв бедра. Данные нервы осуществляют иннервацию нижней конечности. Поражение поясничного сплетения приводит к нарушению функции вышеперечисленных нервов и, как следствие, развивается паралич мышц нижней конечности. Поражение поясничного сплетения может возникать в результате родовых травм, патологических процессов в органах, расположенных в полости малого таза, интоксикации и т. д. Клиническая картина поражения поясничного сплетения включает в себя симптомы поражения бедренного, запирательного и наружного кожного нерва бедра (см. мононевропатии нижней конечности).
Поражения крестцового сплетения
Крестцовое сплетение (plexus sacralis)
образовано передними ветвями пятого поясничного и четырех крестцовых нервов спинного мозга. Данное сплетение является самым крупным. Волокна нервов, входящих в его состав, перемешиваются между собой и сливаются, образуя ствол седалищного нерва. Само крестцовое сплетение располагается позади грушевидной мышцы, кпереди от крестца. Сплетение находится очень близко к крестцово-подвздошному сочленению. Крестцово-подвздошное сочленение часто поражается патологическими процессами, способными переходить на крестцовое сплетение. Клинически поражение сплетения проявляется нарушением функции нервов, берущих из него начало. Такими нервами являются: седалищный нерв, большебер-цовый нерв, общемалоберцовый нерв, верхний и нижний ягодичный нервы, задний кожный нерв бедра.
Пяснично-крестцовый плексит
возникает в результате поражения нервов, входящих в состав поясничного и крестцового сплетений. Клинически пояснично-крестцовый плексит характеризуется развитием вялого паралича мышц, сгибающих и разгибающих стопу, мышц сгибающих голень, аддукторов бедра. В участках нижней конечности, получающей иннервацию от нервных волокон поясничного и крестцового сплетений, определяется нарушение всех видов чувствительности. Наблюдается выпадение сухожильного ахиллова рефлекса, боль, иррадиирующая в нижнюю конечность. В области голени стопы, отмечаются вегетативные и трофические нарушения. Этиология пояснично-крестцового плексита разнообразна. Она включает в себя разнообразные патологические процессы, такие, как воспаление и опухолевые образования органов брюшной полости и полости таза, разнообразные инфекции и интоксикации, травмы во время родов головкой плода.
Поражения копчикового сплетения
Копчиковое сплетение (plexus coccygeus)
образовано передней ветвью пятого крестцового корешка и копчиковым нервом.
В копчиковом сплетении берут начало заднепроходно-копчико-вые нервы, которые осуществляют иннервацию мышц и кожи промежности. Поражение копчикового сплетения может провоцироваться рядом этиологических факторов, таких, как воспалительный процесс, опухолевое образование, инфекции и интоксикации. Поражение сплетения клинически проявляется болевым синдромом и нарушением всех видов чувствительности в области, получающей иннервацию от его нервов.
Мононевропатии
Мононевропатии – поражение одного периферического нерва. Клинические проявления мононевропатии зависят от того, каким по функции является пораженный нерв. В случае поражения двигательного нерва возникают исключительно двигательные нарушения, при поражении кожного нерва отмечается нарушение всех видов чувствительности. Большая часть всех периферических нервов по своей функции является смешанными, поэтому при их поражении наблюдаются двигательные, чувствительные, и вегетативные расстройства. Поражение периферического нерва вызывает развитие паралича мышц, получающих иннервацию от его волокон. Паралич носит периферический характер. При обследовании отмечается развитие атрофии парализованных мышц, наступают реакции перерождения мышечного волокна, отмечается исчезновение рефлексов, осуществляющихся с помощью пораженного нерва. В типичных случаях больные жалуются на боль по ходу нервного ствола. При пальпации определяется болезненность по ходу пораженного нерва. Возникающий при мононевропатиях периферический паралич характеризуется рядом симптомов. Такими симптомами являются: гипотония или атония мышц, получающих иннервацию от волокон поврежденных нервов; снижаются или полностью выпадают рефлексы, осуществляемые с помощью пораженного нерва; отмечается гипотрофия или атрофия мышц; при обследовании обнаруживается наличие неврогенной дегенерации мышечных волокон с реакциями перерождения. Поражение периферических нервов конечностей проявляется двигательными, чувствительными, вегетативными расстройствами, локализующимися в большинстве случаев в дистальных отделах. При данной патологии больные предъявляют жалобы на появление болей и парестезии. При объективном обследовании отмечается нарушение всех видов чувствительности по типу «носков» и (или) «перчаток», наличие трофических изменений на коже пораженных конечностей, а также периферический паралич мышц и их атрофия.
Мононевропатии в большинстве случаев возникают при компрессионном поражении. Это так называемые туннельные синдромы. Причиной развития туннельного синдрома обычно является сдавление нервного ствола, проходящего в соединительно-тканном канале, отверстии в результате уменьшения их диаметра, что может являться следствием отека или гипертрофии при условии утолщения нервного ствола. При развитии туннельного синдрома возникает механическое сдавление нервных стволов, нарушение в них кровообращения. Это связано со смежным сдавлением кровеносных сосудов, сопровождающих ход нервных стволов. Причиной возникновения компрессии нерва может являться местный или общий патологический процесс. К местным факторам, способствующим развитию мононевропатии, обычно относится повышенное напряжение связочного аппарата, а также мышечных волокон, окружающих нерв. Под воздействием местного патологического процесса происходит компрессия, либо растяжение нерва. Это приводит к развитию асептического воспаления, соединительнотканные элементы стенок канала, содержащего нерв, подвергаются пролиферации, характерно развитие остеофиброза.
Мононевропатии верхней конечности
Поражение подмышечного нерва
Подмышечный нерв по своей функции является смешанным. Двигательные волокна нерва осуществляют иннервацию дельтовидной и малой круглой мышц. Чувствительные волокна подмышечного нерва входят в состав верхнего латерального кожного нерва плеча, и осуществляют иннервацию кожи наружной поверхности плеча. Поражение подмышечного нерва возможно под воздействием ряда причин. В большинстве случаев невропатию подкрыльцового нерва вызывает травма, такая как перелом или вывих плеча, огнестрельное ранение, длительное сдавление нервного волокна, например, костылем, неправильное положение плеча во время сна или наркоза и т. д. Клинически поражение данного нерва характеризуется тем, что больной не может отвести руку до горизонтального уровня, что объясняется развитием паралича и атрофии дельтовидной мышцы. Появляется разболтанность в плечевом суставе. Также нарушается чувствительность кожи наружной поверхности верхней трети плеча.
Поражение мышечно-кожного нерва
По своей функции этот нерв является смешанным. Двигательные волокна, входящие в состав мышечно-кожного нерва, осуществляют иннервацию бицепса, плечевой и клювовидно-плечевой мышц. Чувствительные волокна нерва осуществляют иннервацию кожи на наружной поверхности предплечья. В состав мы-шечно-кожного нерва входят ветви бокового нерва предплечья. При поражении мышечно-кожного нерва отмечается атрофия двуглавой мышцы плеча, плечевой и клювовидно-плечевой мышц. Отмечается выпадение сгибательно-локтевого рефлекса, а также нарушение всех видов чувствительности кожи на лучевой поверхности предплечья и тенора.
Поражение лучевого нерва
Данная патология встречается чаще других поражений нервов верхней конечности. Поражение нерва вызывается рядом причин. Нерв может поражаться во время сна, в том случае, если больной спит на твердой поверхности, положив при этом руку под голову или под туловище. В основном такое поражение возникает при глубоком сне, что может быть связано с опьянением или усталостью. Так называемый «сонный» паралич. Также невропатия лучевого нерва может возникать под воздействием длительного его сдавления костылем или жгутом, в результате переломов плечевой кости. В некоторых случаях невропатия лучевого нерва может возникать вследствие неправильной техники проведения инъекции в наружную поверхность плеча, что может иметь место при аномальном расположении нерва. В достаточно редких случаях фактором, провоцирующим поражение лучевого нерва, могут быть заболевания, такие, как грипп, пневмония, сыпной тиф и т. д. или интоксикации, например, отравление алкоголем или свинцом. По своей функции лучевой нерв является смешанным. Двигательные волокна, входящие в его состав, осуществляют иннервацию мышц – разгибателей предплечья, к которым относятся трицепс, локтевая мышца, мышца кисти: лучевые разгибатели запястья (короткий и длинный), разгибатель пальцев, разгибатель мизинца, длинная мышца, отводящая большой палец кисти, супинатор. Иннервируя вышеперечисленные мышцы, нерв осуществляет следующие двигательные функции: разгибание в локтевом суставе, в лучезапястном суставе, разгибание основных фаланг пальцев, отведение большого пальца, супинация кисти. Чувствительные волокна лучевого нерва входят в состав следующих кожных нервов: задний кожный нерв плеча, нижний латеральный кожный нерв плеча, задний кожный нерв предплечья. Чувствительные волокна лучевого нерва участвуют в иннервации кожи на задней поверхности плеча и предплечья, радиальной стороны кисти, тыльной поверхности первого, второго и половины третьего пальца кисти.
Клиническая картина
При поражении лучевого нерва на различных уровнях будут отмечаться различные клинические проявления. Лучевой нерв может поражаться в подмышечной ямке, в верхней трети, средней трети и нижней трети плеча. Поражение нерва в подмышечной ямке и верхней трети плеча приводит к развитию паралича мышц, получающих иннервацию от его волокон. Характерна следующая клиническая картина: отмечается свисание кисти при поднятии руки, первый палец кисти приведен ко второму. Больной не может разогнуть предплечье и кисть, так как нарушается функция мышц-разгибателей. Отмечается невозможность отведения первого пальца кисти, супинации предплечья. При обследовании отмечается выпадение локтевого разгибательного рефлекса, а также снижение карпорадиального рефлекса. Нарушаются все виды чувствительности на коже первого, второго и половины третьего пальца кисти. Расстройства чувствительности чаще всего выражается в виде парестезий. Поражение лучевого нерва в области средней трети плеча клинически характеризуется сохранением разгибания предплечья, а также локтевого разгибательного рефлекса. Чувствительность на коже плеча сохранена. При объективном обследовании отмечаются все остальные симптомы поражения локтевого нерва. Поражение лучевого нерва в области нижней трети плеча и верхней трети предплечья клинически характеризуется сохранением всех видов чувствительности на коже задней поверхности предплечья. Чувствительность на коже тыла кисти, а также функция разгибателя кисти и пальцев нарушается или выпадает полностью. Для определения наличия повреждения лучевого нерва необходимо проведение нескольких диагностических тестов. В случае вытягивания или поднятия вверх рук больного отмечается свисание кисти на пораженной стороне. При опущенной руке больной не может отвести первый палец, а также произвести супинацию кисти. Если попросить больного прижать ладони друг к другу и попытаться развести пальцы, то на пораженной стороне будет отмечаться сгибание пальцев и скольжение ими по ладони здоровой кисти. Больной не может произвести отведение первого пальца кисти и одновременно осуществить прикосновение тылом кисти к какой-либо плоскости.
Поражение локтевого нерва
Поражение локтевого нерва занимает второе место по частоте среди поражений всех нервов, входящих в состав плечевого сплетения.
Этиология
В большинстве случаев причиной возникновения невропатии локтевого нерва является его сдавление в области локтевого сустава. Данная патология может наблюдаться у людей при работе с опорой локтями о станок, письменный стол и т. д. Чаще всего это встречается у истощенных людей. Нерв может подвергаться компрессии на уровне запястья. Помимо компрессии, невропатию локтевого нерва может вызывать перелом внутреннего мыщелка плеча, либо надмыщелковые переломы. В более редких случаях неврит локтевого нерва возникает при разнообразных инфекциях, например, сыпной тиф, брюшной тиф и т. д. По выполняемой функции локтевой нерв является смешанным. Двигательные волокна, входящие в состав нерва, осуществляют иннервацию локтевого сгибателя запястья, глубокого сгибателя пальца, мышцы, приводящей большой палец кисти. Локтевой сгибатель запястья при сокращении производит сгибание кисти, а также его отведение в локтевую сторону. Глубокий сгибатель пальца осуществляет сгибание четвертого и пятого пальцев кисти. Кроме этого данный нерв иннервирует мышцы, приводящие и разводящие пальцы. Также локтевой нерв иннервирует червеобразные мышцы, разгибающие средние и дистальные фаланги пальцев кисти. Таким образом, локтевой нерв выполняет следующие движения: сгибания и разгибания средних и дистальных фаланг четвертого и пятого пальцев кисти, разведение и приведение всех пальцев кисти кроме первого, приведение большого пальца кисти. Помимо вышеперечисленных двигательных актов локтевой нерв совместно со срединным осуществляет сгибание кисти в лучезапястном суставе, а также сгибание всех пальцев кисти кроме первого в основных фалангах.
В состав локтевого нерва входят чувствительные волокна, ин-нервирующие кожу на локтевой поверхности кисти, а также кожу пятого и части четвертого пальцев кисти.
Клиническая картина
Поражение локтевого нерва приводит к невозможности ладонного сгибания кисти. Теряется возможность сгибания четвертого и пятого пальцев, больной не может свести и развести пальцы кисти, а также осуществить приведение первого пальца кисти. При объективном обследовании отмечается атрофия мелких мышц кисти, переразгибание пальцев кисти в области их основных фаланг, вследствие сохранения функции лучевого нерва. Средние и дистальные фаланги пальцев кисти находятся в положении сгибания. Внешне кисть пораженной конечности принимает вид «когтистой лапы». Больной не может произвести сгибания четвертого и пятого пальцев кисти при сжатии ее в кулак. Отмечается невозможность сгибания дистальной фаланги мизинца, а также приведение пальцев кисти. Расстройство чувствительности проявляется в виде онемения или парестезии. Может отмечаться гипестезия или анестезия кожи ладонной поверхности пятого и локтевой половины четвертого пальца кисти, а также на коже тыла кисти в области пятого, четвертого и половины третьего пальца. Кроме нарушений чувствительности в данных зонах иногда отмечаются вегетативные расстройства в виде цианоз, нарушения потоотделения и локального повышения кожной температуры. Для обнаружения наличия поражения локтевого нерва, а именно его двигательной функции, необходимо применение ряда проб. Больного просят сжать кисть в кулак. При этом он не может согнуть четвертый и пятый пальцы кисти в области их ди-стальных фаланг. При попытке разведения и сведения со второго по пятый пальцев кисти при положении ладони на горизонтальной поверхности отмечается невозможность данного движения. В аналогичном положении кисти пораженной верхней конечности больной не может совершить движение дистальной фалангой мизинца. При попытке растянуть полоску бумаги, зажав ее между большим и указательным пальцем кисти, отмечается невозможность прижатия бумаги большим пальцем. Это является следствием нарушения функции мышцы, приводящей большой палец кисти. Больной в данном случае удерживает полоску бумаги за счет сгибания дистальной фаланги большого пальца кисти. Больной может выполнять данную функцию при помощи длинного сгибателя большого пальца кисти, получающего иннервацию от неповрежденного срединного нерва.
Невропатия срединного нерва
Встречается в более редких случаях, чем повреждение локтевого нерва.
Этиология
Этиологические факторы, вызывающие невропатию срединного нерва, весьма многообразны. К ним относятся разнообразные травмы верхней конечности, повреждения нерва в случае нарушения техники внутривенной инъекции в локтевую вену, резаные раны ладонной поверхности предплечья выше лучеза-пястного сустава, а также перенапряжение кисти профессионального характера. По функции срединный нерв является смешанным. Двигательные волокна срединного нерва осуществляют иннервацию следующих мышц верней конечности: лучевой сгибатель кисти, длинная ладонная мышца, сгибатели пальцев (поверхностный и глубокий), сгибатели первого пальца кисти (длинный и короткий), круглый и квадратный пронатор, мышца, отводящая большой палец, а также мышца, противопоставляющая большой палец кисти. Благодаря тому, что срединный нерв осуществляет иннервацию вышеперечисленных мышц верхней конечности, при их сокращении осуществляются следующие виды движения: сгибание и разгибание второго и третьего пальцев кисти. В области их средних и дистальных фаланг, сгибание первого пальца кисти в области его дистальной фаланги, противопоставление первого пальца кисти остальным пальцам руки, пронация предплечья. Некоторые виды движений осуществляются по средствам иннервации некоторых мышц срединным нервом совместно с локтевым. К таким видам двигательных актов относится ладонное сгибание кисти, сгибание пальцев кисти в области их проксимальных и средних фаланг, исключение составляет большой палец кисти. В состав срединного нерва входят чувствительные волокна, осуществляющие иннервацию кожи на лучевой поверхности кисти, ладонной поверхности с первого по четвертый палец кисти, тыльной поверхности дистальных фаланг данных пальцев.
Клиническая картина
Поражение срединного нерва приводит к нарушению пронации, нарушению ладонного сгибания кисти, а также первого, второго и третьего пальцев. Отмечается нарушение разгибания второго и третьего пальца в области их дистальных фаланг. Больной теряет возможность сгибания первого, второго и третьего пальцев кисти при попытке сжать руку в кулак. Характерна невозможность противопоставления большого пальца кисти остальным. Нарушение чувствительности обычно локализуется на ладонной поверхности кисти, той же поверхности первого, второго, третьего и части четвертого пальцев, а также на тыльной поверхности дистальных фаланг второго, третьего и частично четвертого пальцев кисти. В большинстве случаев характерно появление боли каузалгического характера. При объективном обследовании на ладонной поверхности предплечья определяется болезненность. Определяется атрофия мышц кисти, особенно выраженная в области тенора. В результате атрофии первый палец кисти устанавливается со вторым пальцем в одной плоскости. Развивается так называемая «обезьянья лапа». Также вследствие атрофии отмечается невозможность большого пальца кисти к сгибанию при попытке сжатия руки в кулак. Наблюдаются вегетососудистые нарушения, проявляющиеся в виде бледности и синюшности кожных покровов, ломкости ногтей, появлении эрозии и язв, нарушении потоотделения и т. д. Для того чтобы определить наличие поражения срединного нерва, проводится несколько диагностических проб. При попытке произвести царапающие движения указательным пальцем, прижав ладонь к горизонтальной поверхности, отмечается невозможность выполнения данного движения. При попытке сжатия руки в кулак отмечается невозможность сгибания первого, второго и частично третьего пальцев кисти в области их дистальных и средних фаланг (так называемая «рука пророка»). Отмечается невозможность противопоставления большого пальца остальным пальцам кисти.
Лечение
Первоначально используют консервативные методы лечения, такие, как витамины группы В, антихолинэстеразные препараты, физиотерапевтическое лечение (массаж и лечебная физкультура). В случае отсутствия положительной динамики в течение 1–2 месяцев необходимо прибегнуть к хирургическим методам лечения.
Синдром запястного канала
Данный синдром подразумевает ущемление срединного нерва в запястном канале под воздействием отечной и гипертрофированной поперечной связке. Данная связка располагается между локтевым и лучевым возвышением запястья. Синдром запястного канала может развиваться при разнообразных заболеваниях, таких, как акромегалия, гипотиреоз, амилоидоз, мукополисахари-доз, ревматоидный артрит и т. д. В отсутствие различных патологических процессов в запястном канале компрессии срединного нерва не происходит, движение сухожилия в данном канале не приводит к нарушению функции нерва. От срединного нерва отходит кожная ладонная ветвь. Эта ветвь отделяется еще до вхождения нерва в запястный канал. В дистальной части канала кожная ладонная ветвь срединного нерва разделяется на свои конечные веточки. Конечные ветви осуществляют иннервацию мышцы, отводящей большой палец кисти, мышцу, противопоставляющую большой палец кисти, червеобразные мышцы второго и третьего пальцев. Чувствительные конечные веточки осуществляют иннервацию кожи тыльной поверхности первого, второго и третьего пальцев кисти в области их концевых фаланг, а также кожи на ладонной поверхности первого, второго, третьего и половины четвертого пальцев кисти. Локтевой нерв фиксируется в поперечной связке запястья посредством фиброзных пучков. При возникновении сдавления в запястном канале часто происходит поражение не только ветвей срединного, но и локтевого нервов.
Клиническая картина
Больные предъявляют жалобы на появление парестезий чаще в области первого, второго и третьего пальцев кисти. Парестезия обычно проявляется в ночное время. Иногда она охватывает все пальцы пораженной верхней конечности. В начале развития заболевания парестезии носят преходящий характер. По мере про-грессирования болезни парестезии приобретают постоянный характер. Больные просыпаются ночью от появляющегося чувства онемения и распирания в пальцах. Иногда появляются боли в области кисти, иррадиирующие на область предплечья, в ряде случаев вплоть до локтевого сустава. Уменьшению парестезий способствует опускание руки, а также встряхивание ею. Усиление болей отмечается при принятии пораженной рукой горизонтального положения или при поднятии ее вверх. Усиление боли под воздействием данных движений объясняется уменьшеньем кровенаполнения капилляров, питающих срединный нерв. Усиление боли либо ее возникновение в кисти отмечается при перкуссии или пальпации поперечной связки запястья (положительный симптом Тинеля). Резкое усиление симптоматики, характерной для синдрома запястного канала, наблюдается при сгибании кисти в течение 2-х мин (признак Фалена). Определяется нарушение чувствительности в первых трех пальцах кисти. При этом происходит снижение болевого и температурного видов чувствительности. Обычно наблюдается слабость или атрофия мышцы, противопоставляющей большой палец кисти. При дополнительных методах обследования обнаруживаются признаки денерва-ции мышц, получающих иннервацию от волокон срединного нерва. Денервация иметь различную степень выраженности. Помимо этого возможно снижение скорости проведения импульсов по ветвям срединного нерва к мышцам кисти. У многих больных при длительном течении заболевания отмечается появление цианоза на пораженной конечности. Более часто синдром запястного канала встречается у женщин, которые занимаются тяжелым ручным трудом.
Лечение
Для достижения положительного терапевтического эффекта в первую очередь необходимо провести лечение основного заболевания, явившегося причиной развития синдрома запястного канала. В случае, если первоначальным заболеванием является гипотиреоз, необходимо проведение заместительной терапии. При этом отмечается быстрое восстановление утраченных функций пораженного нерва. В других случаях применяются разнообразные противовоспалительные средства, такие, как индомета-цин, бутадион и ацетилсалициловая кислота. Кроме этого производится введение в запястный канал новокаина, гидрокортизона. В случае выраженной формы синдрома запястного канала необходимо использовать хирургические методы декомпрессии нерва.
Синдром компрессии локтевого нерва
Причиной возникновения данного синдрома является сдавле-ние локтевого нерва коллатеральной связкой, расположенной между локтевым отростком плечевой кости и ее медиальным над-мыщелком.
Клиническая картина
Проявлениями синдрома компрессии локтевого нерва являются парестезии, а также боли, локализующиеся в локтевой половине кисти и в области четвертого и пятого пальцев кисти. Также отмечается слабость, в некоторых случаях атрофия мелких мышц кисти. Глубокая ветвь локтевого нерва может ущемляться на уровне крючковидной или гороховидной костей кисти. Данная патология клинически будет проявляться слабостью межкостных мышц кисти, червеобразных мышц третьего и четвертого пальцев кисти, мышцы, приводящей большой палец кисти, в некоторых случаях отмечается слабость мышц, приводящих пятый палец кисти. При более тяжелом течении синдрома может развиваться гипотрофия или атрофия вышеперечисленных мышц пораженной конечности. Боль при синдроме компрессии локтевого нерва может отсутствовать. Но в случае появления боль распространяется на всю кисть пораженной верхней конечности.
Лечение
Терапевтическая тактика при синдроме компрессии локтевого нерва включает в себя все те же принципы, что и при синдроме запястного канала.
Мононевропатии нижней конечности
Поражение бедренного нерва
По своей функции бедренный нерв является смешанным. В его состав входят двигательные и чувствительные волокна. Двигательные волокна бедренного нерва осуществляют иннервацию ряда мышц нижней конечности. К этим мышцам относятся подвздошно-поясничная мышца, четырехглавая мышца бедра и портняжная мышца. Все эти мышцы при сокращении выполняют определенные функции, нарушающиеся при поражении бедренного нерва. Подвздошно-поясничная мышца осуществляет сгибание бедра в тазобедренном суставе. Квадрицепс бедра сгибает бедро, а также разгибает голень. Сокращение портняжной мышцы вызывает сгибание нижней конечности в коленном и тазобедренном суставах. Чувствительные волокна бедренного нерва входят в состав передних кожных ветвей бедренного нерва и подкожного нерва. Передние кожные ветви осуществляют иннервацию кожи на передней поверхности двух нижних третей бедра. Подкожный нерв иннервирует на передневнутренней поверхности голени. Поражение бедренного нерва может локализоваться выше паховой связки, либо ниже ее. При поражении бедренного нерва ниже паховой связки наблюдается выпадение коленного рефлекса, атрофия четырехглавой мышцы бедра, нарушение разгибания голени, расстройства всех видов чувствительности в области дерматомов, получающих иннервацию от подкожного нерва. При поражении бедренного нерва выше паховой связки наблюдается вся вышеперечисленная симптоматика, к которой присоединяются проявления нарушения функции подвздошной поясничной мышцы. Больной предъявляет жалобы на затруднения во время ходьбы и бега, что связано с невозможностью приведения бедра к животу. Помимо этого отмечается нарушение всех видов чувствительности на коже передней поверхности бедра. Помимо всех этих клинических проявлений наблюдается симптом Мацкевича и симптом Вассермана. Симптом Мацкевича заключается в том, что при сгибании голени пораженной конечности у больного, находящегося в положении лежа на животе, появляется боль в области передней поверхности бедра. Симптом Вассермана проявляется появлением боли в случае поднятия вытянутой ноги кверху у больного, находящегося в положении лежа на животе. При этом боль локализуется по передней поверхности бедра.
Клиническая картина
Парестезия бедра (болезнь Рота).
При невралгии кожного нерва бедра, либо при его неврите, отмечается появление парестезии в коже бедра. В большинстве случаев данная патология является односторонней. Проявлениями болезни являются приступы парестезии, проявляющиеся чувством жжения, онемения, покалывания с локализацией в коже наружной поверхности бедра. При длительном стоянии или ходьбе парестезии усиливаются. Усиление данных ощущений требует немедленной остановки и отдыха пораженной конечности. В случае продолжения ходьбы парестезии могут переходить в жгучую боль. Приступы парестезии возникают в результате прижатия кожного нерва бедра бандажом или поясом около передней верхней подвздошной кости. Наиболее часто парестезия бедра развивается в пожилом возрасте, что объясняется затруднением венозного оттока, неполноценностью капиллярной сети и нарушением обмена веществ. Обычно болезнь протекает длительно на протяжении многих лет.
Алгоритм ведения пациента в острой фазе (первые 30 часов)
Есть ограниченное временное окно до 30-48 часов, чтобы принять максимально верное решение — признать факт повреждения альвеолярного и/или язычного нерва после имплантации, эндодонтического лечения или удаления третьих моляров нижней челюсти.
Отчёт по ссылке Khawaja N, Renton T Case studies on implant removal influencing the resolution of inferior alveolar nerve injury. Br Dent J. 2009 Apr 11;206(7):365-370 свидетельствует о том, что раннее удаление причинного имплантата (в течение первых 30-ти часов) приводит к максимальному восстановлению, однако доказательства остаются слабыми.
Предлагаемый протокол действий, основанный на имеющихся доказательствах:
- Homecheck – лечащий врач должен связаться с пациентом во временном промежутке 6 — 24 часа после операции, чтобы установить присутствие/отсутствие постоянной частичной невропатии после того, как локальная анестезия прекратила действие. Этот контакт базируется на взаимоотношениях врача и пациента, который достигается посредством подписанного информированного согласия.
- Подтвердите наличие невропатии. Если невропатия поражает +/- бо́льшую часть дерматома, необходимо предположить тяжёлую травму нерва, которая при отсутствии немедленных действий будет сопровождаться невропатической сильной болью.
- Признать повреждение и извиниться. Извинения, НЕ являются признанием вины.
- Дополнительные КТ — исследования или рентгенография не являются обязательными или ценными для принятия решения в случае имплантации, однако абсолютно необходимы в случаях удаления третьих моляров.
- Инициировать лечение повреждения нерва, связанной с имплантацией:— рассмотреть возможность удаления имплантата в течение 30 часов после внедрения или раньше; — раннее терапевтическое лечение.
- Острая фаза – повреждение нерва во время операции — Удаление имплантата, немедленное восстановление нерва +/-.
Фармакологическая терапия в острой фазе (первые 30 часов) и промежуточной фазе (до 4-8 недель)
Фармакологическое лечение острых травм нервных волокон включает использование кортикостероидов и нестероидных противовоспалительных препаратов.
- Глюкокортикостероиды – доказано, что адренокортикотропный гормон ингибирует прорастание центральных аксонов, уменьшает эктопические разряды в поврежденных сенсорных аксонах и предотвращает образование невромы. Seo K. et al.: Efficacy of steroid treatment for sensory impairment after orthognathic surgery. J Oral Maxillofac Surg 2004;62: 1193-1201. Препарат выбора — Дексаметазон — 8-12 мг/сутки в течение одной недели – дексаметазон не только минимизирует невропатию после травмы нерва при введении в высоких дозах в течение одной недели после травмы, но и особенно рекомендуется в связи с его существенным противовоспалительным эффектом по сравнению с другими кортикостероидами. Рекомендация — после травмы тройничного нерва назначать в течение 5-7 дней снижающуюся дозу дексаметазона (от высокой к низкой). Galloway EB, Jensen RL, Dailey AT, Thompson BG, Shelton C. Role of topical steroids in reducing dysfunction after nerve injury. The Laryngoscope 2000;110(10):1907-10. Kraut RA, Chanal O. Management of patients with trigeminal nerve injuries after mandibular implant placement. J Am Dent Assoc 2002;133: 1351-1354.
- Нестероидные противовоспалительные препараты (НПВП) — являются наилучшими ингибиторами синтеза простагландинов из поврежденных периферических нервных окончаний. Простагландины, высвобождаемые в результате повреждения периферических нервов, сенсибилизируют периферические ноцицепторные волокна и центральные нейроны. Muller HW, Stoll G. Nerve injury and regeneration: basic insights and therapeutic interventions. Cun Opin Neurol 1998;11: 557-559. Таким образом поддержание в крови терапевтического уровня НПВП в качестве дополнения к кортикостероидам в течение 1-3 недель после травмы очень полезно в период острой и промежуточной фазе восстановления тройничного нерва. Поскольку любое изменение чувствительности может быть вызвано воспалительной реакцией, послеоперационный курс лечения стероидами с последующим назначением высокой дозы нестероидных противовоспалительных препаратов назначается как можно раньше после любого повреждения нерва. Препарат выбора — Ибупрофен — 600 — 800 мг три раза в день в течение трех недель (после завершения применения дексаметазона!). При необходимости через две-три недели после травмы, на основании повторного нейросенсорного обследования, доктор может назначить дополнительные три недели приёма НПВП, если нет никаких признаков нарушений ЖКТ.
- Дополнительные фармакологические средства — антидепрессанты, противосудорожные, антисимпатомиметические препараты и др. С этими видами фармакологического лечения следует соблюдать осторожность, так как они должны назначаться и наблюдаться врачом, который знаком с побочными эффектами этих препаратов и имеет опыт лечения повреждений нервов.
- Поддерживающие фармакологические средства:— Нейрорубин-Форте Лактаб — одна таблетка два раза в день в течение 4-х недель — содержит высокие дозы витаминов В1, В6, В12, которые играют важную роль в обеспечении оптимального обмена веществ в нервных клетках. В высоких дозах — оказывает слабое обезболивающее действие; — Нуклео Цмф Форте — одна таблетка два раза в день в течение 20 дней — Цитидин-5-монофосфат принимает участие в синтезе комплекса липидов, которые формируют сфингомиелин мембраны как основного компонента миелиновой оболочки; — миогимнастика.
Лечение неврита подкрыльцового нерва
Основной задачей терапии неврита данного нерва является устранение причины его возникновения. Поэтому, прежде всего, врач должен установить, какая проблема спровоцировала воспаление периферического нерва:
- Если причиной является инфекционное заболевание, то пациенту должны быть назначены антибактериальные либо противовирусные препараты – точное назначение врач сделает после получения результатов соответствующих анализов.
- В ситуациях, когда развитие неврита спровоцировали нарушения в работе сердечнососудистой системы, назначаются сосудорасширяющие препараты.
- Для излечения невритов травматической природы требуется обеспечить полную иммобилизацию поврежденной конечности.
Если воспаление подкрыльцового нерва вызвано сдавливанием костылями, то больному на время восстановления следует заменить их другими средствами аналогичного применения. При невозможности найти такую замену следует минимизировать использование костылей. В ситуации, когда заболевание спровоцировано вывихом плечевой кости, необходимо полностью обездвижить травмированный участок до полного купирования воспалительного процесса.
Далее применяются противовоспалительные препараты, витамины В-группы, анальгетики, противоотечные средства. После 2-недельного курса лечения дополнительно назначаются медикаменты антихолинэстеразного действия и стимуляторы биогенных процессов.
Большое значение для успешного излечения неврита имеет так же правильно подобранный курс физиотерапии, которые добавляются в план лечения с конца первой недели. Среди методов физиотерапевтического воздействия, наиболее эффективных при лечении неврита, можно выделить:
- электрофорез с различными препаратами;
- ультрафонофорез;
- импульсные токи;
- УВЧ.
Кроме того, эффективно и в короткие сроки нормализовать функции пораженной области позволяют медицинские массажи, занятия ЛФК. Для возвращения чувствительности и тонуса поврежденных мышц применяются электростимуляция. Если неврит по причине узкого костно-мышечного канала принял форму туннельного синдрома, то применяются методики прямого инъекционного введения медикаментов.
Алгоритм ведения пациента в поздней фазе (через 3-7 дней)
Уже через три-семь дней после повреждения нерва, невропатия вероятнее всего будет постоянной и показано комплексное лечение. Coulthard P, Kushnerev E, Yates JM, Walsh T, Patel N, Bailey E, Renton TF. Interventions for iatrogenic inferior alveolar and lingual nerve injury. Cochrane Database Syst Rev 2014 Apr 16;(4):CD005293.
По мнению многих клиницистов у пациентов с нейропатией IAN в позднем послеоперационном периоде показаний к удалению имплантатов нет, поскольку сам имплантат больше не имеет большого значения для устранения повреждения нерва и не влияет на развитие симптомов.
Хирургическое лечение поздней фазы.
Хирургическое вмешательство не показано тем пациентам, у которых повреждение нерва привело к частичной невропатии без боли и с сохранённой функцией, т. к. любое последующее хирургическое вмешательство только ухудшит их состояние и симптомы.
Успех хирургического вмешательства, выполненного по показаниям, наиболее предсказуем, если такое вмешательство выполняется в сроки до начала развития дегенерации Валлера, т. е. в период до трёх месяцев после травмы. Такое раннее агрессивное лечение может препятствовать развитию хронической рефрактерной невропатии.
Тем не менее исследования сообщают, что невропатическая боль НЕ лечится и не уменьшается после хирургии, поэтому, если боль является основной причиной обращения пациента за помощью, хирургическое вмешательство не показано. Zuniga JR, Yates D. Factors Determining Outcome After Trigeminal Nerve Surgery for Neuropathic Pain. J Oral Maxillofac Surg, 74:1323-1329, 2021.
Хирургические тактики для пациентов с повреждением нижнего альвеолярного нерва IANI:
- Осмотр и санация канала нижнего альвеолярного нерва.
- Декомпрессия и удаление фрагментов корней.
- Создание прямого анастомоза.
- Аутогенная и аллопластическая трансплантация нерва – эти операции продемонстрировали разные результаты.
Zuniga JR. Sensory outcomes after reconstruction of lingual and inferior alveolar nerve discontinuities using processed nerve allograft—a case series. J Oral Maxillofac Surg 2015 Apr;73(4):734-744.
Хирургические тактики для пациентов с повреждением язычного нерва LNI:
- Декомпрессии нерва.
- Иссечение рубцовой ткани.
- Удаление невромы.
- Создание повторного анастомоза нерва.
Фармакологическая терапия в поздней фазе
Местная терапия
На кожу — 5% лидокаиновый пластырь Версатисна 12 часов через каждые 12 часов в течение 2-3 недель. N.B. в случаях появления сыпи при использовании пластыря необходимо принять решение о замене, например окскарбазепин per os в качестве долгосрочного лечения: Khawaja N, Yilmaz Z, Renton T. Case studies illustrating the management of trigeminal neuropathic pain using topical 5% lidocaineplasters. Br J Pain 2013 May;7(2):107-113. — для слизистой полости рта – местные оральные анестезирующие гели; — комбинация препаратов для местного применения: лидокаин и Tricyclicsс или без капсаицином.
Системная терапия
Невралгическая боль (непрерывная или периодические сильные приступы)
- Прегабалин (Лирика)
- Окскарбазепин (Трилептал)
- Габапентин (Нейронтин)
- Ламотриджин (Ламиктал)
Жгучая боль (как правило, постоянная или индуцируемая дизестезией)
- Трициклические антидепрессанты (ТСА) — Нортриптилин (Памелор), Амитриптилин (Элавил).
- Ингибиторы обратного захвата серотонина и норэпинефрина (SNRIs) — Дулоксетин (Симбалта), Венлафаксин (Effexor).
- Трамадол — является очень слабым агонистом μ-опиоидных рецепторов, индуцирует высвобождение серотонина и ингибирует обратный захват норадреналина. Может быть полезным дополнением в целях контроля боли.
Centre for Clinical Practice at NICE (UK). Neuropathic Pain: The Pharmacological Management of Neuropathic Pain in Adults in Non-specialist Settings [Internet]. London: National Institute for Health and Care Excellence, (UK); 2013 Nov.
Обычно треть пациентов полностью прекращают приём наркотических препаратов из-за их побочных эффектов и только 15% пациентов могут принимать системно препараты этих групп. Около 18% пациентов с повреждением нижнего альвеолярного нерва (IANI) продолжают использовать препараты местной терапии.
Есть сообщения об использовании инъекций ботулотоксина А, однако на сегодняшний день доказательства успеха ограничены, а риск паралича мышц лица высок.
Альтернативные стратегии лечения боли также могут быть эффективными при невропатической боли, связанной с повреждением веток тройничного нерва:
- Трансдермальная электронейростимуляция (TENS), Bates JA, Nathan PW. Transcutaneous electrical nerve stimulation for chronic pain. Anesthesia 1980;35-817-824.
- Акупунктура, Sung YF, Kutner MH, Cerine FC. Comparison of the effects of acupuncture and codeine on postoperative dental pain. Anesth Analg Curr Res 1977;56:473-481.
- Лазерная терапия низкого уровня. Poole TE, Holland I, Peterson LJ. Clinical efficacy of low level laser treatment of oro-facial neurosensory deficits. J Oral Maxillofac Surg 1993;51(suppl. 3):182-186.
Некоторым пациентам приносит облегчение употребление перца чили.
Критерии улучшения
Одним из ключевых критериев улучшения состояния является значительное уменьшение размера невропатической области сенсорного дерматома, выявляемое во время контрольных нейросенсорных обследований, что свидетельствует о самостоятельном восстановлении нерва, которое в большинстве случаев является частичным.
В случаях невропатии язычного нерва распространенной картиной является остаточная невропатическая область на боковой поверхности языка, прилегающая к зубам.
После использования 5% лидокаинового пластыря пациенты с IANI должны отмечать снижение среднего уровня боли по анкете PainDetect в среднем в два раза.
Снижение уровня парестезии обычно сопровождается улучшение механосенсорной функции, что в конечном итоге приводит к общему улучшению качества жизни таких пациентов, однако очень важно информировать пациентов, что лечение может не полностью восстановить механосенсорные функции такие как прием пищи, питьё, артикуляция и др., или специальные сенсорные функции, т. е. вкус.
Пациентам, имеющим проблемы с речью очень важно предоставить доступ к логопедической помощи.
Специалист по клинической психологии может помочь пациентам справиться с болью и позволить пациенту вести как можно более нормальную жизнь, однако нужно понимать, что клинический психолог не может снизить собственно уровень воспринимаемой боли.
Хирургическое вмешательство в последней фазе (спустя 3–6 месяцев после повреждения нерва) должно быть последним вариантом выбора и только в случаях, когда динамика большой невропатической области минимальная или полностью отсутствует, сохраняется плохая механосенсорная функция и умеренный или высокий уровень ежедневной боли. После репаративной операции может произойти обострение в виде усиления боли от периодической до постоянной, о чем пациенты должны быть предупреждены заранее и иметь возможность согласиться или отказаться от операции.
Диагностика
Для простановки диагноза важен осмотр с использованием пальпации и проведения ряда тестов.
- Дискриминационная двухточечная проба – по очереди проверяют чувствительность ветвей и сравнивают реакцию.
- Чувствительная функция лучевого нерва проверяется дискриминационной пробой в двух точках и укалыванием складок большого пальца.
- Моторные ветви тестируют разгибанием суставов.
- Чувствительность локтевого нерва определяют на мизинце, для контроля моторных возможностей пациент с силой разводит пальцы.
- Дополнительные тесты анализа функций локтевого нерва – сгибание безымянного пальца и приведение большого пальца.
- Моторная функция серединного нерва проверяется сгибанием лучезапястного сустава и указательного пальца с противодействием.
- Наглядный тест чувствительности серединного нерва – дискриминационная проба с вложением в ладонь.
Направление пациентов к специалисту невропатологу
В определенных ситуациях пациенты должны быть направлены к практикующему невропатологу, имеющему опыт оценки и лечения повреждений нервов:
- при подозрении на пересечение нерва во время операции — немедленно направить к специалисту по микрохирургии;
- в случае выявления у пациента дизестезии или полной анестезии при первом осмотре после операции, пациент должен быть направлен к невропатологу/микрохирургу, т. к. незамедлительное хирургическое вмешательство может обеспечить наилучшие шансы на нейросенсорное восстановление.
Если у пациента имеется небольшая невропатическая область, умеренная анестезия или парестезия и пациент сообщает о минимальном влиянии этих нарушений на качество жизни, необходимо дать достаточно времени для возможного нейросенсорного восстановления. Если в течение двух-трёх месяцев явления парестезии не улучшились, необходимо направить пациента к специалисту по травме нерва.
1.Причины нарушения целостности или проводимости периферических нервов
Нарушение целостности или проводимости периферических нервов
возникает в результате бытовых или производственных травм, ранений (режуще-колющих, огнестрельных) или спортивных тренировок (растяжений, переломов, вывихов).
Нередки случаи родовой травмы новорожденных, отягощённой повреждением нервов конечностей. Также осложняться нарушением нервной проводимости могут опухолевые заболевания, гематомы, аневризмы, костные мозоли и рубцы после нагноений. Нерв может полностью рассекаться, получать надрывы, сдавливаться, истончаться. При отсутствии должного оперативного лечения на месте повреждения нервные клетки замещаются соединительной тканью. Эти образовавшиеся рубцы препятствуют нервной проводимости. Конечность теряет чувствительность, утрачивает функциональность, это может сопровождаться хроническими болями
. Оперативное лечение
«невролиз»
применяется как раз в таких ситуациях. Оно направлено на освобождение нерва от сдавления и восстановление его проводимости.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Общие выводы относительно алгоритмов лечения
- Механизм повреждения нерва и сроки реагирования/вмешательства врача имеют первостепенное значение для принятия решений относительно лечения травм тройничного нерва. Есть всего 24 часа от повреждения нерва до выявления этого состояния, чтобы максимизировать шансы на выздоровление.
- Хирургическое лечение может быть показано сразу после операции в конкретных случаях.
- Постоянные центральные и периферические изменения происходят в нервной системе через 3 месяца после травмы, которые вряд ли откликнутся на хирургическое лечение.
- Исходя из знаний клеточных и биохимических механизмов, идеальным временем для восстановления нерва являются первые 2–3 недели после травмы. Именно в этот период происходит максимальное восстановление сенсорных функций.
- Долгосрочное лечение пациентов в основном включает медикаментозные и психологические алгоритмы.
- Консультирование и поддержка — самый полезный инструмент для лечения пациентов с постоянными сенсорными проблемами, связанными с повреждением нерва.
- Медикаментозная симптоматическая терапия показана пациентам с хронической болью или дискомфортом, а также пациентам с тревогой и/или депрессией в связи с хронической болью. Однако, в связи с тяжёлыми побочными эффектами от групп препаратов, которые направлены на лечение хронической боли — менее 8% пациентов остаются на лекарствах.
- Обезболивающие средства для местного применения — Версатис Пластырь Лидокаин 5% — 12 часов через 12 часов.
- Системные обезболивающие — Трициклические антидепрессанты (Амитриптилин и Нортриптилин), Противоэпелептические средства (Прегабалин-Лирика или Габапентин) — блокаторы невропатических болей, однако иногда за такое облегчение пациенту приходится расплачиваться депрессией и даже навязчивыми суицидальными мыслями.
- Хирургические вмешательства: — если пересечение нерва достоверно известно — немедленная микрохирургия нервного волокна (наложение микрохирургического шва) с последующим контролем ранних признаков регенерации периферических ветвей нервов; — удаление имплантата в течение первых 24 часов (в идеале); — ревизия поврежденного нижнего альвеолярного нерва не позже, чем 4 недели после повреждения, например фрагментами корня третьего моляра или выведенной эндодонтической масой к канал нерва; — ревизионная хирургия поврежденного язычного нерва в течение первых 3-х месяцев после травмы.
Что происходит после повреждения нерва?
Взаимодействие между периферическими сенсорными нервами и центральной нервной системой необычайно сложное. Доказано, что незначительная травма такая как компрессия, сотрясение, контузия (ушиб) или «защип» может привести только к онемению, однако более серьезная травма (химический ожог, анатомический перерыв частичный или полный) может привести к дизестезии и/или нейропатической боли, что вызывает постоянный дискомфорт у пациентов (особенно ночью) и влияет на качество их жизни.
- После повреждения волокон нижнего альвеолярного нерва в течение всего нескольких минут развивается дегенерация со всего места повреждения: ретроградная по направлению к ЦНС и валлерианова по направлению к периферии.
- При острой компрессии немедленно нарушается аксоплазматический ток, что приведёт к снижению мембранной возбудимости. Если компрессию не убрать = хроническая компрессия, стартует развитие аксолизиса и валлериановой дегенерации, что в свою очередь приведет к развитию фиброза, образованию нейромы и прогрессированию нейропатии.
- Даже если нервные волокна частично прерваны, сохраняется возможность спонтанной регенерации нерва за счет врастания аксонов концевых отделов его центрального отрезка в периферический участок при условии немедленного удаления имплантата. Между прерванными нервными волокнами сохраняется линейный массив шванновских клеток, которые значительно увеличивают фактор роста нервов. Кроме того, значительно активизируется работа гена, кодирующего рецепторную мРНК и активируется регенерация нерва. Эти защитные механизмы и реакции репарации могут быть завершены в течение 2 — 3 недель. Таким образом, нерв вновь может подключаться достаточно быстро, за исключением случаев тяжелой нейропатии или полного разрыва.
Несмотря на то, что гистологически будет наблюдаться регенеративная репарация и подключение нерва, тем не менее функция полностью не восстанавливается. Повторное подключение (соединение) нерва не означает заживление, а при определенных условиях может стать причиной боли у пациентов.
Нижний альвеолярный нерв является смешанным и отвечает за болевую чувствительность, чувствительность к прикосновению, теплу, холоду и давлению, хотя механизм каждого вида чувствительности отличается. Можно провести аналогию с подземной сетью труб в большом городе, где транспортируются газ, электричество, телефон, вода и канализация, но каждая труба по отдельности и по своему маршруту. Если нервные сети повреждены, изолированность структуры скомпрометирована, и когда происходит регенерация, соседние нервные волокна могут быть случайно подключены друг к другу. Это значит, что импульсы от периферических нервов могут передаваться в неправильное место назначения, а оттуда — к ЦНС. Если принять аналогию с трубопроводом, то это как если бы подземные воды и электрические кабеля, разорванные в результате землетрясения, были бы перекрестно связаны.
Рис. 8. Нижний альвеолярный нерв. Смешаная чуствительность. Каждое волокно отвечает за свой вид чувствительности.
Такая ненадлежащая связь называется «эфапсией» и была доказана на лабораторных животных ещё в 70-е годы прошлого столетия.
Таким образом, после травмы функция нерва никогда полностью не восстанавливается, даже если регенерация нерва гистологический завершается путем активной его репарации.
Рассмотрим случай, когда нервные волокна, предназначенные для передачи чувства холода случайно связываются с тепловыми, что может поставить под угрозу способность пациента реагировать на изменения температуры. Существует бесчисленное количество нервных волокон, поэтому травма любого конкретного нерва может привести к соединению с любым количеством других нервов в зависимости от тяжести травмы. Большое количество неправильных подключений нервных волокон и приводит к образованию невромы.
Невромы часто генерируют спонтанный разряд. Этот электрический импульс и вызывает дизестезию, а такие пациенты жалуются, как правило, на онемение, покалывания или мурашки на коже.
Таким образом заживление поврежденного нерва невероятно сложный процесс, который не ограничивается только участком травмы, а вовлекается в процесс вся система от периферии к ЦНС, в отличие от процессов заживления слизистой или кости. Регрессивные изменения в аксонах и миелиновой оболочке, а также регенерация нерва влияет на все нейроны не только гистологически, но и молекулярно и электрофизиологически. Формирующийся эфапс создаёт участок соприкосновения, в котором возбуждение с одной клетки на другую передается посредством электрического тока без участия медиаторов.
Рис. 9. Перекрестное возбуждение соседних волокон холодной и горячей чувствительности за счет эфаптической передачи электрического импульса. Возможно взаимодействие волокон разного диаметра (например волокон холодовой и болевой чувствительности), при этом сигнал распространяется в обоих направлениях, что лежит в основе стимулозависимых симптомов боли и объясняет ненормальное восприятие непагубной стимуляции при аллодинии и гиперпатии.