Причины возникновения арахноидита
У большинства больных арахноидитом предрасполагающим фактором являются инфекционные заболевания. В частности, к этим болезням можно отнести ветряную оспу, грипп, корь, вирусный менингит, цитомегаловирусную инфекцию, менингоэнцефалит. Спровоцировать заболевание могут также хроническая интоксикация организма, воспалительные болезни придаточных пазух носа, травмы. Нередко арахноидит диагностируют у пациентов, у которых наблюдается реактивное воспаление растущей опухоли.
Патология может возникнуть также из-за острого или хронического гнойного отита. В этом случае воспаление провоцируют токсины и маловирулентные микробы. К причинам заболевания исследователи относят также различные осложнения гнойного отита (петрозит, лабиринтит, синустромбоз), абсцесса мозга, гнойного менингита и отогенного энцефалита.
В неврологии выделяют также ряд факторов, которые считаются предрасполагающими для возникновения заболевания. К таким факторам относят интоксикацию (например, алкогольную), частые вирусные болезни, хроническое переутомление, тяжелый труд при неблагоприятном климате, частые травмы. В 10% всех случаев заболевания установить точную этиологию невозможно.
ÐоÑледÑÑÐ²Ð¸Ñ Ð°ÑаÑноидиÑа
- ÐпилепÑиÑеÑкие пÑипадки.
- Снижение или Ð¿Ð¾Ð»Ð½Ð°Ñ ÑÑÑаÑа зÑениÑ. ÐÑо пÑоиÑÑÐ¾Ð´Ð¸Ñ Ð¿Ñи повÑеждении зÑиÑелÑнÑÑ Ð½ÐµÑвов.
- Снижение или Ð¿Ð¾Ð»Ð½Ð°Ñ ÑÑÑаÑа ÑлÑÑа. Такое оÑложнение Ñакже пÑоиÑÑÐ¾Ð´Ð¸Ñ Ð¸Ð·-за поÑÐ°Ð¶ÐµÐ½Ð¸Ñ Ð²Ð½ÑÑÑиÑеÑепнÑÑ Ð½ÐµÑвов.
- ÐидÑоÑеÑалиÑ. ÐÑоÑвлÑеÑÑÑ ÐºÐ°Ðº паÑологиÑеÑкое накопление жидкоÑÑи в полÑÑаÑиÑÑ Ð³Ð¾Ð»Ð¾Ð²Ð½Ð¾Ð³Ð¾ мозга.
- ÐаÑÑÑение пÑиÑики. ÐогÑÑ Ð½Ð°Ð±Ð»ÑдаÑÑÑÑ Ð¿ÑиÑозÑ, невÑÐ¾Ð·Ñ (погÑаниÑнÑе ÑаÑÑÑÑойÑÑва пÑиÑики), ÑÑойкое изменение лиÑноÑÑи.
- ÐÑÑк мозга. ÐÑложнение в ÑезÑлÑÑаÑе ÑÑезмеÑного Ð½Ð°ÐºÐ¾Ð¿Ð»ÐµÐ½Ð¸Ñ Ð¶Ð¸Ð´ÐºÐ¾ÑÑи.
- ÐаÑалиÑи. ÐÑедÑÑавлÑÑÑ Ñобой ÑÑойкое оÑÑÑÑÑÑвие движениÑ. ÐаÑалиÑи могÑÑ Ð¿Ð¾ÑажаÑÑ ÑазлиÑнÑе облаÑÑи. ÐÑо завиÑÐ¸Ñ Ð¾Ñ Ñого, какой ÑÑаÑÑок мозга поÑажÑн.
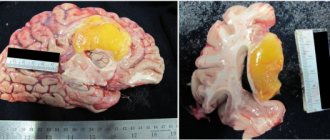
- ÐиÑÑÑ. ХаÑакÑеÑизÑÑÑÑÑ Ð¾Ð±Ñазованием полоÑÑи, имеÑÑим ÑодеÑжимое.
- ÐбÑÑеÑÑÑ. ÐÑедÑÑавлÑÑÑ Ñобой огÑаниÑенное воÑпаление, ÑодеÑжаÑие в Ñебе гной. ÐеÑение ÑиÑÑÑгиÑеÑкое Ñ Ð¿Ñименением анÑибакÑеÑиалÑной ÑеÑапии.
Патогенез арахноидита
Чтобы понять природу заболевания, необходимо ознакомиться с анатомическими особенностями головного мозга. Паутинная оболочка, которую поражает воспаление при арахноидите, находится между мягкой и твердой мозговыми оболочками. При этом она не сращена с ними, а просто плотно прилегает. В отличие от мягкой мозговой оболочки, паутинная оболочка не проникает в мозговые извилины. Под ней формируются небольшие пространства, заполненные цереброспинальной жидкостью.
Все эти пространства соединяются с четвертым желудочком. По этим пространствам происходит отток из полости черепа цереброспинальной жидкости. Механизм возникновения арахноидита следующий: из-за воздействия различных причин и провоцирующих факторов в организме активизируется выработка антител к паутинной оболочке, что провоцирует затем ее воспаление. У больных арахноидитом наблюдается помутнение и заметное утолщение паутинной оболочки, а также возникновение в ней кистозных расширений и соединительнотканных спаек.
Обследование и диагноз
Чтобы раз и навсегда радикально решить проблему арахноидита, следует понять его истинные причины. Только тогда можно говорить о реальном излечении. Поэтому лечение в нашей клинике начнется с тщательного осмотра, опроса, изучения результатов ранее выполненных исследований. Обязательно возьмите с собой в клинику все доступные Вам медицинские документы, даже, на первый взгляд, не имеющие прямого отношения к арахноидиту (справки, выписки, эпикризы, анализы, снимки, УЗИ, ЭКГ, ЭЭГ и др.).
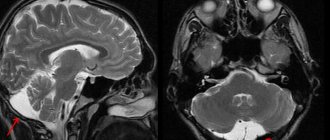
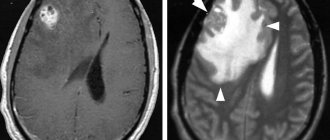
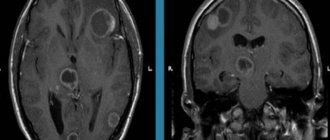
МР-томография головного мозга позволяет увидеть арахноидальные кисты, кистозно-слипчивый процесс в оболочках мозга. Прекрасно видны также признаки воспаления в околоносовых пазухах, органах слуха.
Анализы крови мы выполняем для выявления инфекций и иммунодефицитных состояний. Анализы помогают найти и правильно лечить причины воспаления паутинной оболочки.
Неврологический осмотр с исследованием рефлексов, чувствительности, координаторной сферы, вегетатики, с подробным опросом пациента. Полноценный неврологический осмотр дает врачу больше необходимой информации о функции нервной системы, чем даже МР-томография. Полученные данные мы сопоставляем с данными анализов и МР-томографии, на основании чего и устанавливаем диагноз. Настоящий арахноидит встречается редко, при обследовании он подтверждается не всегда, часто мы обнаруживаем и лечим другую, истинную причину недомогания.
Электроэнцефалография (ЭЭГ) для оценки общего состояния мозга и поиска эпилептических разрядов.
Исследование сосудов мозга для оценки достаточности мозгового кровообращения.
Классификация арахноидита
- Арахноидит оболочек головного мозга
- Оптико-хиазмальный арахноидит
- Арахноидит задней черепной ямки
- Арахноидит оболочек спинного мозга
Эту разновидность заболевания называют также церебральной. Локализуется церебральный арахноидит в задней черепной ямке, на выпуклой поверхности мозга и его основании. Для клинической картины этого заболевания характерны регулярные головные боли, нарушение циркуляции спинномозговой жидкости. В наиболее тяжелых случаях заболевание сопровождается судорожными приступами, которые даже могут привести к эпилептическому статусу.
Арахноидит головного мозга зачастую размещается в центральных извилинах и передних отделах большого полушария. Из-за возникшего давления на чувствительные и моторные центры у больного могут возникать расстройства чувствительности и движения. В случае сдавливания коры мозга или формирования в нем кисты из-за арахноидита у пациента могут случаться эпилептические припадки.
Локализуется этот тип арахноидита преимущественно в хиазмальной области. Частыми причинами возникновения этой формы арахноидита являются ангина, малярия, сифилис, инфекционные болезни придаточных пазух носа, черепно-мозговые травмы. Для этого типа арахноидита характерно образование спаек в зоне внутричерепной части зрительных нервов и хиазме. В наиболее сложных случаях вокруг хиазмы может образовываться рубцовая оболочка.
Как правило, заболевание провоцирует у пациента проблемы со зрением. При этом степень снижения зрения больного может варьироваться от его минимального понижения до слепоты. В большинстве случаев оптико-хиазмального арахноидита у пациентов возникает атрофия зрительных нервов. Зрительные симптомы зачастую сильно выражены, тогда как гипертензионные проявляются умеренно.
Он является самой распространенной разновидностью церебрального арахноидита. Выраженность симптомов заболевания зависит от локализации и характера воспалительного процесса, а также его сочетания с гидроцефалией. Формирование кист и спаек обычно приводит к закрытию отверстий желудочков мозга, что провоцирует повышение внутричерепного давления. Если же внутричерепное давление не повышается и находится в норме, заболевание может длиться продолжительное время.
Для острой формы патологии характерны все симптомы высокого внутричерепного давления: тошнота, головокружение, рвота, брадикардия, сильная головная боль, локализующаяся в области затылка. При менее остром течение заболевания наиболее выраженными становятся признаки повреждения задней черепной ямки. У пациентов могут наблюдаться и такие симптомы, как шаткость походки и спонтанный нистагм.
Это спинальная форма арахноидита, которая возникает преимущественно из-за гнойных абсцессов и фурункулеза. Симптомы заболевания схожи с признаками экстрамедуллярной опухоли: у пациентов наблюдаются двигательные и чувствительные расстройства, а также корешковый синдром (ограничение подвижности, парастезии, трофические изменения, боли в области сердца, поясницы и желудка, шеи и конечностях).
Локализуется спинальный арахноидит преимущественно на уровне поясничных и грудных сегментов, а также на задней поверхности спинного мозга. Обычно арахноидит оболочек спинного мозга имеет хронический характер.
Патогенез
В паутинной оболочке мозга возникает реактивное воспаление в результате воздействия на него возбудителя или его токсинов, вследствие которого наблюдается нарушение лимфо- и кровообращение. Различают несколько видов заболевания в зависимости от локализации и характера изменений — это церебральный, кистозный, слипчивый, слипчиво-кистозный и спинальный арахноидит. Заболевание может иметь острое, подострое или хроническое течение.
В результате нарушения циркуляции ликвора в некоторых случаях может наблюдаться развитие гидроцефалии:
- окклюзионная гидроцефалия возникает в результате нарушения оттока жидкости из желудочковой системы головного мозга;
- арезорбтивная гидроцефалия может развиться в результате нарушения всасывания жидкости через твердую мозговую оболочку вследствие возникновения слипчивого процесса.
Симптомы арахноидита
Первые симптомы заболевания появляются спустя много времени после воздействия на организм провоцирующего фактора, который и стал причиной его появления. За это время в организме пациента происходят аутоиммунные процессы.
Длительность этого промежутка напрямую связана с тем, какой именно фактор воздействовал на организм. Например, после перенесенного больным гриппа первые симптомы арахноидита появляются через длительный промежуток времени — от трех до двенадцати месяцев. После черепно-мозговой травмы этот промежуток сокращается до 1-2 часов. Сначала больного беспокоят симптомы, свойственные астении: нарушение сна, слабость, быстрая утомляемость, раздражительность. Однако со временем могут появиться более серьезные очаговые и общемозговые симптомы арахноидита.
Что такое арахноидит?
Арахноидит — это воспаление среднего слоя (арахноида) мозговых оболочек (менингов), который является защитным покровом, окружающим головной и спинной мозг, и нервные корешки конского хвоста.
Мозговые оболочки (покрытие позвоночного канала) представляют собой соединительную ткань, состоящую в основном из коллагена и эластина. Повреждение, травма, опухоль или инфекция могут вызвать воспаление арахноидального слоя в любом месте.
Арахноидит известен с 19-го века, когда его основной причиной были инфекции, в основном туберкулез и сифилис. В настоящее время стало известно, что растворение и дегенерацию арахноидального слоя вызывают генетические и аутоиммунные нарушения.
Общемозговые симптомы арахноидита
Общемозговой комплекс симптомов арахноидита головного мозга характеризуется ликворно-гипертензионным синдромом. Большинство пациентов жалуются на резкую головную боль, которая активнее всего проявляется утром и может усиливаться из-за кашля, физических нагрузок и натуживания. Последствиями повышения внутричерепного давления становятся такие нарушения, как болезненные ощущения при движении глазами, рвота, тошнота, чувство сильного давления на глаза.
Многие пациенты обращаются к неврологу с такими жалобами, как понижение слуха, шумы в ушах, приступы головокружения. Поэтому во время диагностики врачу следует исключить различные заболевания уха вроде лабиринтита, хронического отита, кохлеарного неврита, адгезивного отита. Возможно также появления симптомов, характерных для вегето-сосудистой дистонии.
У пациентов с арахноидитом изредка случаются ликвородинамические кризы — приступы головной боли, сопровождающейся рвотой, тошнотой и головокружением. Редкими кризами считаются приступы с частотой не более 1-2 в месяц, средними — 3-4 раза, частыми — больше 4 раз. Зависимо от тяжести проявления симптомов во время криза выделяют его легкую, среднюю и тяжелую формы. Последняя может длиться около двух суток.
Осложнения и последствия арахноидита
Патологический процесс приводит к развитию водянки головного мозга, повышению внутричерепного давления. В результате страдает вегето-сосудистая система, вестибулярный аппарат, зрительный и слуховой нерв, развивается эпилепсия.
Вегето-сосудистые нарушения:
- перепады артериального давления;
- покалывание и жжение в кончиках пальцев;
- кожная гиперчувствительность.
Вестибулярный аппарат:
- перемежающаяся хромота;
- неустойчивость на одной ноге;
- падение при приземлении на пятку;
- невозможность соединить пальцы рук с кончиком носа.
Нистагм, снижение зрения до слепоты, тугоухость – осложнения арахноидита.
Судороги, судорожные припадки со временем могут перерасти в эпилептический статус (длительность припадка более получаса или серия кратковременных, непрекращающихся приступов). Происходит расстройство сознания, развитие психических отклонений.
Снижение трудоспособности – основное последствие арахноидита головного мозга. В зависимости от тяжести заболевания больной становится либо частично ограниченным по работоспособности, либо полным инвалидом. Высокие показатели ВЧД на постоянном уровне могут привести к гибели больного.
Очаговые симптомы арахноидита
Очаговые признаки заболевания возникают в зависимости от его локализации. Для конвекситального арахноидита характерны нарушения чувствительности и моторики конечностей легкой и средней тяжести. У более чем 35% больных с этой формой арахноидита случаются эпилептические приступы. По окончанию приступа у больного некоторое время наблюдается неврологический дефицит.
Базилярный арахноидит, который локализуется в оптико-хиазмальной области, протекает с серьезными нарушениями внимания и памяти, а также снижением умственных способностей. Кроме того, пациенты с этой формой патологии жалуются на существенное снижение остроты зрения и другие его расстройства. В редких случаях оптико-хиазмальный арахноидит сопровождается воспалением гипофиза, что провоцирует эндокринно-обменный синдром, симптомы которого схожи с признаками аденомы гипофиза.
Для арахноидита задней черепной ямки характерно очень тяжелое течение. Как правило, у больных проявляются признаки неврита лицевого нерва и невралгии тройничного нерва. К очаговым проявлениям арахноидита относят также различные мозжечковые расстройства: мозжечковую атаксию, нарушение координации, нистагм.
Возникновение заболевания
Арахноидит развивается по причинам перенесенных заболеваний, являясь осложнением. Возникает вследствие травмы. Это основные причины патологии. До конца истинные причины неизвестны. По каким-то причинам иммунная система человека начинает вырабатывать антитела к белкам собственной паутинной оболочки. Закупориваются отверстия циркуляции ликвора, отчего жидкость начинает скапливаться в полостях субарахноидального пространства.
Мозг в черепе находится в подвешенном состоянии. Он как бы плавает в жидкости – в ликворе. Ничем не связан с твердой черепной оболочкой. Что такое ликвор? Это переработанная кровь. Он содержит в себе все питательные вещества, важные химические соединения, белки, аминокислоты – все, что нужно для питания мозга. Через паутинную оболочку отработанная жидкость выводится из организма. Арахноидит блокирует пути оттока ликвора, поэтому он скапливается в полостях, что, в конечном итоге, может привести к гидроцефалии.
Основные причины появления:
- До 60% всех случаев болезни связаны с перенесенными заболеваниями инфекционного характера. Вирусные инфекции: ОРВИ, менингит, ветрянка, корь, цитомегаловирус. Гнойные воспаления ушей, околоносовых пазух, зубов.
- треть случаев возникает после перенесенных травм. Степень ушиба не влияет на течение заболевания, как и на дальнейшие последствия.
- 10% случаев вообще не имеют ясной и полноценной картины по причинам возникновения. Нарушения работы организма.
Паутинная оболочка располагается между мягкой поверхностью мозга и твердым черепом. Она не прилегает плотно к структурам. Под ней находится область головного мозга с выпуклыми извилинами и пространствами между углублениями. Эти области и занимает ликвор. Паутинная оболочка имеет грануляции – пути, по которым ликвор покидает области мозга, когда выполнил свои функции и стал отработанным материалом.
Арахноидит подразумевает выработку организмом антител к материи паутинной оболочки, от чего та начинает воспаляться, отекать, мутнеть. Появляются спайки как внутри, так и по всей поверхности оболочки. Она уже не может выполнять свои функции правильно. Арахноидит головного мозга вызывает сильную симптоматику, появляются кризы, человеку присваивают инвалидность. Разрастание кистозных образований, образование множества спаек утолщает паутинную оболочку.
Паутинная оболочка есть и в нижней части позвоночного канала, под ней располагается субарахноидальное пространство, заполненное ликвором, в котором покоятся корешки спинномозговых нервов. Она содержит в себе множество фибробластов. От нее же отходят множество «ниточек», которые соединяются с головным мозгом. Различают множество видов арахноидита.
Врачи утверждают, что локализация невозможна, так как атакуются полностью все клетки и структуры паутинной оболочки
Диагностика арахноидита
Диагностика арахноидита предусматривает комплексную оценку неврологом особенностей течения болезни и ее клинических признаков. Одним из важных этапов диагностики считается сбор анамнеза, во время которого невролог обращает внимание на характер и развитие неврологических симптомов, недавние черепно-мозговые травмы пациента и перенесенные им инфекции. Проводится также исследование неврологического статуса, которое позволяет обнаружить мнестические и психо-эмоциональные расстройства, а также неврологический дефицит.
Поскольку для арахноидита характерны зрительные и слуховые нарушения, неврологу может потребоваться консультация офтальмолога и отоларинголога для проведения дифференциальной диагностики. Отоларинголог проверяет степень и тип тугоухости с помощью методики пороговой аудиометрии. Определить степень поражения слухового анализатора можно с помощью исследования слуховых вызванных потенциалов, электрокохлеографии и акустической импедансометрии.
Такие инструментальные методики, как рентгенография черепа, электроэнцефалографии и эхо-энцефалография не считаются достаточно эффективными в диагностике арахноидита, поскольку дают ограниченные сведения о наличии у больного заболевания. Однако с их помощью можно обнаружить некоторые симптомы патологии. Например, рентгенография черепа обнаруживает симптомы продолжительной внутричерепной гипертензии, эхо-энцефалография выявляет гидроцефалию, а электроэнцефалография позволяет обнаружить эпилептическую активность.
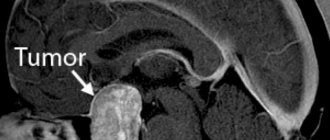
Больше сведений о заболевании можно собрать с помощью МРТ и КТ головного мозга. Оба эти исследования используются для выявления морфологических изменений в мозге (атрофические изменения, наличие спаек и кист) и характера гидроцефалии. Применяют эти методики также для исключения опухоли, гематомы и абсцесса головного мозга. Точные сведения о внутричерепном давлении врач получает путем проведения люмбальной пункции.
Методы диагностики заболевания
Для постановки верного диагноза необходимо проведение следующих мероприятий:
- тщательный расспрос больного с выявлением факта предшествующих инфекционных заболеваний, травм, проведения операций с использованием спинальной анестезии;
- неврологический осмотр для выявления нарушений чувствительности, двигательной функции, расстройства зрения, слуха, вестибулярного аппарата;
- рентгенологическое исследование костей черепа проводится для выявления изменений, характерных для черепно-мозговой травмы, а также расширения ликворных полостей мозга (желудочков);
- ультразвуковое исследование мозга позволяет установить факт повышенного внутричерепного давления;
- компьютерная (магнитно-резонансная) томография проводится для оценки степени кистозного поражения паутинной оболочки, вещества мозга, определения размеров полостей (желудочков), а также с целью исключить опухоль;
- электроэнцефалография (ЭЭГ) – регистрация и расшифровка электрических сигналов мозга, проводится для выявления признаков эпилепсии;
- осмотр врача окулиста необходим для оценки остроты зрения, зрительных полей, картины глазного дна;
- осмотр ЛОР-врача проводится для определения остроты слуха, функции вестибулярного аппарата, исключения инфекционного процесса в наружном, среднем, внутреннем ухе, придаточных полостях носа;
- осмотр психиатра необходим для выявления нарушения мыслительных процессов, симптомов изменения личности;
Дифференциальная диагностика проводится со следующими заболеваниями:
- опухоль центральной нервной системы;
- рассеянный склероз;
- неврит зрительного нерва;
- нейросаркоидоз;
- идиопатическая эпилепсия;
- невроз и неврастения;
Лечение арахноидита
Основной целью медикаментозного лечения арахноидита является устранение источника инфекции с помощью антибиотиков. Показан прием антигистаминных и десенсибилизирующих медикаментов (диазолин, гистаглобулин, димедрол, супрастин, пипольфен, тавегил, хлорид кальция). Медикаментозная терапия предусматривает также улучшение метаболизма и местного кровообращения, а также нормализацию внутричерепного давления.
Пациентам, у которых наблюдается повышение внутричерепного давления, показан прием мочегонных и противоотечных препаратов (фуросемид, маннитол, глицерин, диакарб). Для устранения судорожного синдрома применяют противоэпилептические медикаменты (карбамазепин, финлепсин, кеппра). По показаниям врач может назначить препараты из следующих медикаментозных групп:
- рассасывающие (румалон, лидазу, пирогенал);
- противоаллергические (лоратадин, тавегил, диазолин);
- нейропротекторы и метаболиты (милдронат, ноотропил, гинкго билоба);
- психотропы (транквилизаторы, антидепрессанты, седативные).
4.Лечение болезни
Как такового лечения для арахноидита не существует. Терапия может быть такая же, как и для других хронических болей, когда целью становится облегчение боли и других симптомов, которые напрямую влияют на качество жизни
. Часто врачи рекомендуют программу лечения боли в сочетании с физиотерапией, ЛФК и психотерапевтическими сеансами. Хирургическое лечение арахноидита – спорный вариант, потому что результаты операции могут не соответствовать ожиданиям и обеспечат лишь кратковременное облегчение. Некоторым пациентам помогают инъекции стероидов и электрическая стимуляция.
Хирургическое вмешательство
Если медикаментозное лечение не дало желаемых результатов, у пациента наблюдается окклюзионная гидроцефалия или прогрессирующее снижение зрения, врач принимает решение о хирургическом вмешательстве. Во время операции осуществляется разъединение спаек и удаление кист. Для уменьшения проявлений гидроцефалии назначаются шунтирующие операции.
Прогноз для пациента зачастую благоприятный. Большую опасность может представлять только арахноидит задней черепной ямки, который почти всегда сопровождается окклюзионной гидроцефалией. При частых рецидивах заболевания, эпилептических припадках и его оптико-хиазмальной форме трудовой прогноз для пациента может ухудшаться.
Виды заболевания
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Прогноз при арахноидите
В большинстве случаев больные арахноидитом получают третью группу инвалидности. Однако если у них наблюдается сильное ухудшение зрения и часто случаются эпилептические припадки, им могут назначить вторую группу инвалидности. В первую группу инвалидности входят пациенты с оптико-хиазмальным арахноидитом, который спровоцировал полную слепоту. Больным арахноидитом противопоказана работа на транспорте, на высоте, у огня, в шумных помещениях, в неблагоприятных климатических условиях, с токсическими веществами.
Причины зарождения арахноидита
В каждом втором случае причиной арахноидита являются инфекционные заболевания или гнойные очаговые воспаления (менингит, тонзиллит, грипп, отит), в каждом третьем – черепно-мозговая травма (кровоизлияние, ушиб головного мозга), а в каждом десятом случае точное происхождение патологии установить не удается. Но зато врачи выделяют группы риска, принадлежность к которым повышает степень вероятности развития арахноидита:
- если человек живет в суровых климатических условиях, к примеру, на Крайнем Севере;
- если его работа при этом связана с тяжелым физическим трудом;
- если человек живет в состоянии постоянного стресса, морального переутомления и эмоционального истощения;
- если он очень часто болеет острыми респираторными заболеваниями;
- если организм находится под постоянной химической или алкогольной интоксикацией.
Иногда причиной заболевания становится патологии эндокринной системы и нарушения в обмене веществ.
Профилактика арахноидита
Арахноидит, симптомы и способы лечения которого описаны выше, может быть предотвращен. Для того чтобы свести вероятность развития заболевания к минимуму необходимо соблюдать следующие рекомендации:
- укреплять иммунитет, заниматься закаливанием организма;
- отказаться от вредных привычек;
- правильно питаться;
- соблюдать режим труда и отдыха;
- по возможности избегать попадания в стрессовые ситуации;
- больше гулять, двигаться, заниматься спортом;
- своевременно лечить заболевания травматического или инфекционного характера;
- периодически проводить санацию очагов хронической инфекции в организме;
- регулярно проходить профилактические обследования у офтальмолога и лора.
Здоровья Вам!
Почему возникает арахноидит?
Головной мозг отвечает за все процессы нашего организма. Информация из различных органов отправляется в клетки мозга, где она анализируется и затем по нервным волокнам передаётся различным органам нашего тела. Причиной арахноидита (как и большинства иных болезней) это совокупность множества разных факторов.
Эти факторы приводят к сбою в работе различных отделов головного мозга и нарушению нейронных связей. Иначе говоря, мозг прекращает отдавать «правильные» приказы для чёткой работы вашей неврной системы, что приводит к арахноидиту, а потом и к более серьёзным последствиям.
Как избавится от арахноидита максимально быстро?
Мы предлагаем инновационный метод цветоимпульсной терапии, открытие которое удостоено Нобелевской премии.
Для того, чтобы избавится от арахноидита, нужно восстановить правильную работу мозговых центров, отвечающих за регуляцию неврной системы. Именно эту задачу решает уникальный прибор «Нейродоктор».
В основе аппарата лежит метод импульсной терапии. Это один из наиболее прогрессивных и эффективных методов лечения, известных современной мировой медицине. Благодаря импульсной терапии активируются определённые участки неврной системы, что обеспечивает устранение сбоев в её функционировании. Это происходит вследствие воздействия на управляющие центры головного мозга.
В процессе лечения арахноидита:
- Улучшится общее состояние вашего организма.
- Повысится иммунитет.
- Снизится интенсивность головных болей, тяжесть и частота ликвородинамических кризов.
- Ускорится процесс рассасывания спаек мозговой паутинной оболочки.
- Повысится эффективность иных методик, применяемых для лечения заболевания.
- Сократится риск развития осложнений.
Мощное и эффективное лечение прибором «Нейродоктор» быстро устранит клинические проявления болезни, локализует очаги возникновения патологий, уменьшит дозы применения лекарственных препаратов. Это позволит вам жить полноценной жизнью и навсегда забыть о вашем недуге.
Как это работает?
Нейродоктор воздействует на управляющие центры головного мозга.
Мозг начинает вырабатывать десятки нейрогормонов и формировать «корректирующие» нервные импульсы.
Нейрогормоны во много раз эффективнее самых мощных лекарств быстро излечивают заболевание. Нервные импульсы устраняют патологические процессы на клеточном уровне и корректируют работу других органов и систем организма.
УЗНАТЬ БОЛЬШЕ О МЕТОДЕ
Вам нужно эффективное лечение арахноидита, но все же есть сомнения?
«Нейродоктор» на сегодняшний день считается одним из наиболее мощных методов лечения арахноидита. Он отлично сочетается с традиционными методами лечения и позволяет организму лучше восстанавливаться. Сегодня аппарат «Нейродоктор» – это:
- Метод лечения, получивший Нобелевскую премию по физиологии и медицине.
- История разработки прибора имеет более 20 лет.
- «Нейродоктор» принимает участие на медицинских выставках по всему миру.
- О приборе «Нейродоктор» пишет пресса (такие издания как КП и другие).
- «Нейродоктор» используют тысячи людей в 26 странах мира.
- Производится в России на предприятиях военно-промышленного комплекса.
- Хорошо сочетается с различными лекарственными препаратами, не вызывая побочных эффектов.
- Прибор не имеет противопоказаний.
Что будет если не вылечить арахноидит?
В большинстве случаев, если не вылечить арахноидит приводит к тяжелым осложнениям, представляющим реальную угрозу для вашего здоровья, а иногда – и жизни. Среди таких осложнений:
- Сильные головные боли
- Тошнота, рвота
- Нарушения чувствительности в конечностях
- Нарушение координации движения
- Ухудшение зрения
- Эндокринно-обменный синдром
- Мозжечковая атаксия
- Окклюзионная гидроцефалия
- Эпилептические приступы
Согласно проведённым медицинским исследованиям, скорость развития неврологических заболеваний, таких как арахноид, шизофрения, бессонница и болезнь Альцгеймера в последние годы стремительно растёт.
Если вы не примете срочные меры или будете использовать неэффективное лечение, то в вашем организме неизбежно запустятся мощные патологические процессы, которые приведут к развитию серьезных осложнений, вызывающих снижение или потерю слуха, зрения и двигательной активности. Возможна частичная или полная утрата трудоспособности, инвалидность и потребность в постороннем уходе.
Виды арахноидитов мозга: признаки и симптомы
Воспаление паутинной мозговой оболочки является аутоиммунным процессом. Собственные комплексы иммунной системы провоцируют патологический процесс. Клинические симптомы выраженного арахноидита достаточно типичны для постановки диагноза неврологами.
Дополнительная диагностика проводится цистернографией, электроэнцефалографией, КТ и МРТ головного мозга. Лечение комплексное, включающее нейропротекторы, противоэпилептические средства, рассасывающие средства, дегидратационные препараты.